Pek çok kadının aile öyküsünde kan bağı olan bir akrabasının meme kanseri öyküsü olabilir. Bunların çoğu sadece rastlantısal bir durumdur. Bazı nadir kadınların ise, anne veya baba tarafı olmak üzere aynı kan bağı kolundan birden çok meme kanseri olan yakını olabilir. Bu durumda, ailenin kadınlarının, uzun dönemde meme kanserine yola açan bozuk bir geni taşıması olasıdır. Ailesel meme kanseri denilen bu durum tüm meme kanserleri arasında ancak % 5 kadarından sorumludur. Bu bozuk geni taşıyan ailelerin tüm kadınlarının kan testleri ile mevcut risklerinin değerlendirilmesi koruyucu hekimlik açısından önemlidir.
Ailesinde meme kanseri öyküsü olan her kadın ailesel meme kanseri grubuna girmez. Soy ağacının aynı kolunda birden fazla meme ve yumurtalık kanseri olması, bu kişilere 40 yaşından önce meme kanseri tanısı konması, ailede erkeklerde de görülmesi hep ailesel meme kanserini akla getirmelidir.

Çok sık meme kanseri görülen ailelerde bunun nedeninin bazı genlerin bozukluğu olduğu bilinmektedir. Ailesel meme kanseri tanısı için meme kanserine neden olan bozuk genlere bakmak gerekir. Meme kanseri riskini arttıran değişik gen bozuklukları olabilir ancak bunlardan ikisi tam olarak gösterilmiş ve klinik uygulamaya alınmıştır: şu anda hastaların BRCA1 ve BRCA2 genlerini incelemek mümkündür. Bu genler pozitif çıkan herkes meme kanseri olacak anlamına gelmez. Bu iki genden birisinin bozuk olduğunun anlaşılması durumunda, hastanın yaşam boyu meme kanserine yakalanama riski % 85’dir. Bozuk geni taşıyan kadınların yarısı, 50 yaşına gelene kadar meme kanseri olmaktadır.
Bu testi meme kanseri tanısı konmuş ve bu kanserin, “ailesel meme kanseri” olabileceği kuşkusu hastaya uygulamak gerekir. Eğer bu kişide test pozitif çıkarsa, yani ailenin genetik yatkınlığı olduğu saptanırsa, o ailenin tüm kadınları bu testlerle incelenir. BRCA1 veya BRCA2 negatif olan kadınlar veya kızlar meme kanseri açısından toplumla aynı riski taşırken, testi pozitif çıkanlar yüksek risk taşıyor anlamına gelmektedir.
Ailesel meme kanseri riski taşıyan kadınların daha yoğun meme takipleri ve meme kanserini önleyici tedaviler yönünden mutlaka aydınlatılması gerekir.

Hareketsiz yaşam biçiminin insan gen yapısına uyumlu olmadığı bilimsel çalışmalarla kanıtlanmıştır. Teknolojik gelişmeler nedeniyle ortaya çıkan daha az hareketli yaşam şeklinin çok sayıda kronik hastalığın oluşumunda önemli bir etken olduğu bilinmektedir.
Kilo, diyet ve egzersiz insan sağlığını ve kanser riskini doğrudan etkiler. Rahim, akciğer ve prostat kanseri riskinin de egzersiz ile azaldığına dair çalışmalar bulunuyor. Son yapılan araştırmalar ve Amerikan Hastalık Kontrol ve Önleme Merkezi (CDC), kanser riskini azaltmak için haftanın 3 veya 5 günü orta-ağır seviyede en az 30 dakika egzersiz öneriyor. Buna göre düzenli egzersiz yapmak başta meme kanseri olmak üzere pek çok kanser türünün gelişmesini önlüyor.
Son yapılan çalışmaların çoğu egzersiz yapan kadınlarda meme kanseri gelişme riskinin yapmayanlara göre daha düşük olduğunu gösteriyor. Verilerin çoğu egzersizin meme kanseri riskini hem menopoz öncesi hem de menopoz sonrası kadınlarda azalttığını gösteriyor. Ergenlik boyunca orta ve ağır egzersiz yapılması özellikle koruyucu bir etki sağlıyor. Her ne kadar hayat boyu düzenli ve güçlü egzersizin en fazla yararı olduğu düşünülmekteyse de, menopozdan sonra dahi egzersizi arttıran kadınlarda egzersiz yapmayan kadınlara göre risk azalması oluyor.
Bir kısım çalışmaya göre egzersizin etkisi VKİ (Vücut kitle indeksi) ne göre değişmektedir. VKİ 25 altında olanlarda, yani ağırlığı normal aralıkta olanlarda, egzersizin faydası en yüksek düzeyde. Veriler egzersiz süresi ve sıklığı arttıkça meme kanseri riskinin de azaldığını gösteriyor. Çalışmaların çoğu 30-60 dakika/gün orta-ağır fiziksel aktivitenin meme kanseri riskini azalttığını gösteriyor.
Egzersiz özellikle menopoz öncesi kadınlarda, hormon seviyesini düşürerek tümör gelişimini önlüyor. Egzersiz kanda insülin ve insülin benzeri büyüme faktörü (IGF-1) seviyelerini düşürmekte, bağışıklık cevabını arttırmakta ve ideal kiloyu koruyarak fazla vücut yağı ve yüksek vücut kitlesini önlemektedir.
Araştırmalar gösteriyor ki meme kanseri teşhisinden sonra da egzersiz hayat kalitesini arttırmakta, yorgunluğu azaltmada ve enerji dengesini kurmada faydalı olabiliyor. Genellikle meme kanseri teşhisinden sonra hem tedavi hem de hareket azalması kilo artışına neden oluyor. Ancak meme kanseri teşhisinden sonra orta düzeyde egzersiz yapan bir kadındaki sağ kalım, hareketsiz yaşam süren aynı durumdaki kadından daha uzun olabiliyor. Bu fayda hormon duyarlı hastada daha da belirgin.
Haftada 4-5 saat düzenli olarak yapılan egzersiz, meme kanseri gelişmiş olan hastalarda bile, uygulanan radyasyon ve ilaç tedavilerinin yan etkilerini hafifletmekte, psikolojik olarak iyilik halini arttırmakta ve hastalığın tekrarlama riskini azaltmaktadır.
Vücuttaki yağ hücrelerinin salgıladığı östrojen hormonu meme kanseri oluşumu için en önemli risk faktörüdür. Düzenli spor yapan kişilerde yağ oranının daha düşük olması östrojen seviyesini düşüreceğinden meme kanseri oluşumunu engelleyici rol oynamaktadır.
Ayrıca kandaki insülin benzeri büyüme faktörleri (IGF), meme hücrelerinin bölünmesini uyararak meme kanseri riskini arttırmaktadır. Düzenli spor yapmak kandaki insülin ve IGF artışını engelleyerek meme kanseri gelişme riskini azaltmaktadır.
İş ve aile hayatının yoğunluğu nedeniyle egzersiz yapmaya zaman ayırmak, hem de bunu düzenli ve sürekli olarak yapmak olanaksız gibi gelebilir. Ancak bir takım düzenlemelerle günlük egzersiz süreleri arttırılabilir. Yürüyüş yapmak iyi bir seçimdir. İşe gitmeden önce veya öğlen tatillerinde yarım saat yürünebilir. Araba kullanıyorsanız işinize ve evinize uzak yerlere park etmek günlük yürüyüş sürenizi uzatacaktır. İşten sonra bir arkadaşınızla yürüyüş yapmak da hem egzersiz oranınızı arttıracak, hem de günün stresini atmanıza yardımcı olacaktır.
Farklı egzersiz çeşitleri için spor salonlarından yararlanabileceğiniz gibi evde egzersiz videoları ile çalışabilir ya da müzik eşliğinde dans edebilirsiniz. Sizi sıkmayan ve günlük hayat düzeninize en uygun egzersiz yöntemini seçerseniz, bunu düzenli olarak sürdürmeniz daha kolay olur.
Sonuç olarak, kanser hastalığının önlenmesinde ve tedavisinde egzersizin önemli bir rolü olduğu açıkça görülmektedir. Yaşam boyunca fiziksel olarak aktif olmak özellikle kolon-rektum ve meme kanseri olmak üzere birçok kanser riskini azaltmaktadır. Bu nedenle, düzenli spor, özellikle meme kanseri açısından yüksek riske sahip kadınlar tarafından mutlaka uygulanmalıdır.
Meme hastalıkları ve tedavisi konusunda eğitimi olan doktorlar onkolojik ve onkoplastik meme cerrahisi uzmanlarıdır. Memenin klinik muayenesi için, genel cerrahi uzmanına, daha ideal olarak, genel cerrahlar içinden meme hastalıkları ve cerrahisi konusunda uzmanlaşmış bir onkolojik ve onkoplastik meme cerrahına gitmek en uygun olanıdır.
Meme hastalıkları, meme kanseri tedavisi ve meme cerrahisi bilgi ve deneyim gerektiren konulardır. Özel olarak meme hastalıkları ve tedavisi ile ilgilenen genel cerrahi uzmanları yani meme cerrahları memenin klinik muayenesi için seçilecek doktorlar olmalıdır.

Memede kitle fark edildiğin ilk olarak genel cerrahi uzmanından randevu alınması gerekiyor. İlk görüşmede bazı bilgiler isteniyor hastadan. Risk faktörleri değerlendiriliyor, geçmiş öyküsü alınıyor, kullandığı ilaçlar soruluyor. Ardından muayene ediliyor hasta. Muayenede meme ve koltuk altında kitle hangi bölgede, deri ile ilişkisi nasıl, deride çekintiye sebep oluyor mu? Koltuk altında lenf bezi var mı? Bunlar kontrol ediliyor. Daha sonra hastanın yaşına göre mamografi ya da ultrason tetkiki yapılıyor.
Genelde 40 yaş sonrası için mamografi öneriliyor. Mamografi düşük dozda X ışını içeren bir tetkik. Genellikle dijital mamografi tercih ediliyor. Ultrason ise mamografiye yardımcı olarak genellikle genç hastalarda yol gösterici oluyor. Hasta 35 yaş altı ise öncellikle ultrasona başvuruluyor. Ultrason X ışını değil de ses dalgası yöntemine göre çalışıyor. Kitle kist mi, içinde sıvı var mı yoksa solid mi katı mı buna bakılıyor. Sonraki aşamada ise katı içerikli kitlelere biyopsi yapılıyor. Biyopsi için birkaç yöntem var, bunlardan bir tanesi ince iğne – kalın iğne biyopsisi ve cerrahi biyopsi. Cerrahi biyopsi günümüzde çok tercih edilmiyor, daha çok kalın iğne biyopsisi yapılıyor. Kalın iğne biyopsisi nasıl yapılıyor? Bölgenin uyuşturulması sonrası otomatik bir tabancayla birkaç örnek alınıyor ve patoloji incelemesine gönderiliyor. Bu inceleme bize kitle hakkında bilgi veriyor. Eğer tümör hücresi içerisiyorsa biyopsi sonucuna ek incelemeler de yapılıyor. İmmün testler yapılıyor. Bu testlerde östrojen ve progesteron reseptörleri, her 2 düzeyi gibi bilgilere ihtiyaç oluyor. Daha sonraki aşamada hastanın evresine göre ek taramalar yapılabiliyor. Bu aşamada sıklıkla PET-CT öneriliyor. Hem sonuca kolay ulaşılıyor hem de tek tetkikte birçok organ gözlenebiliyor. PET-CT çekildikten sonra tedavi planı yapılıyor. Erken dönemdeki hastalarda daha çok cerrahi ile başlanıyor, ileri evre hastalarda ise öncelikle sistemik tedavi denilen kemoterapi ya da hormon ilaçlarıyla başlıyoruz.
Meme cerrahının veya genel cerrahi uzmanının, hastanın meme ile ilgili risklerini sorgulayarak, meme muayenesi yapmasına klinik meme muayenesi denir.
Memede kanser, 8 kadında bir görülen, görülme sıklığı kadınlarda ilk sırada olan bir kanser türüdür. Meme de kitle ise toplumda 4 kadında 1 kadında görülür.
Meme cerrahı veya genel cerrahi uzmanı klinik meme muayenesi ile hastanın meme kanseri için risk yaratan durumlarını, hormonal durumunu, aile hikayesini, hastalıklarını, doğurganlığını, emzirme veya vücut kitle indeksi (BMI) gibi kişisel durumlarını, meme sağlığını etkileyebilecek ilaçlarını ve alışkanlıklarını, meme ile ilgili daha önce geçirdiği hastalıkları, ameliyat veya biyopsileri sorgulayarak memeyi muayene eder.
Tüm bu sorgulamalardan elde ettiği verileri, hastanın elle yapılan muayenesi ile birleştirir. Hastanın elde olan verilerine uygun görüntüleme yöntemi veya yöntemlerinin önerir. Bu görüntüleme sonucunda elde edilen verileri, klinikte elde ettiği muayene ve sorgulama verileriyle birleştirir.
Gerekiyorsa daha ileri ek görüntülemeler ve tetkikler ister. Sonuçta meme cerrahı veya genel cerrahi uzmanı, her hasta için bir meme kanseri risk değerlendirmesi ile hastaya özel kişiselleştirilmiş izlem önerir.

Meme muayenesi, öncelikli olarak meme hastalıkları ve meme kanseri konusunda risk yaratacak durumlara neden olacak konuları sorgulayarak başlamalıdır.
Klinik meme muayenesine, hastanın memesindeki yakınması ile ilgili durumları etkileyecek tüm olasılıklar sorgulanarak başlanır.
Meme hastalıkları konusunda yakınması olan hastada, geçirdiği ameliyatlar, aile hikayesi, hormonal düzeni, kullandığı ilaçlar, mesleği, alışkanlıkları, evlilik ve doğum durumu, emzirme, genetik yatkınlığı, beraberinde olan hastalıkları ve kullandığı veya geçirdiği tedaviler ayrıntılı olarak sorgulanır.
Hastanın bu durumla ilgili var olan geçmiş zamana ait tüm tetkikleri değerlendirilir. Sonra meme cerrahı veya genel cerrahi uzmanı memede ağrı, memede kitle, memede enfeksiyon, memede kist ve benzeri yakınması olan kişiyi elle muayene eder. Bu elle meme muayenesi, memenin kapladığı tüm alanı, memedeki yakınmalara neden olacak yansıması olacak alanları, olası meme kanserinin yayılabileceği / sıçrayabileceği tüm alanları ve lenf bezlerinin klinik elle muayenesini içerir.
Elle meme muayenesinden elde edilen tüm bulgular ve özellikleri kaydedilir. Hastanın sorgulamasından elde edilen verilerle birleştirilerek değerlendirilir.
Meme konusunda yakınması olan hasta için, yakınmasına ve yaşına en uygun görüntüleme ve gerekli kan tetkikleri istenir. Daha sonra meme cerrahı bu meme görüntüleme ve kan tetkiki sonuçlarını hastanın klinik meme muayenesi ve yakınmalarına göre yorumlar.
Elde edilen sonuca göre ya daha ileri tetkiklere geçilir. Ya da saptanan duruma uygun tedavi veya meme hastalığının izlemi önerilir. Belirlenen izlem aralığına göre hastanın, meme klinik muayenesinden elde edilen bulguların zaman içinde değişiklik gösterip göstermediği, ilerleyip ilerlemediği, bir tedavi önerildi ise tedaviye yanıtı değerlendirilir. Bu meme izlemlerinde hastaya uygun radyolojik meme görüntüleme yöntemleri de tekrar edilebilir ve önceki değerlendirmelerle karşılaştırılır.
Kolesterolün yan ürünü olan bir maddenin meme kanserinin oluşması ve yayılmasını tetikleyebileceği bildirildi. Bu bulgular, statin adlı kolesterol düşürücü ilaçları alma yoluyla kanserin önlenmesi umudunu doğurdu. Science dergisinde yayımlanan çalışma, (http://www.sciencemag.org/content/342/6162/1094) kanserde obezitenin neden önemli bir faktör olduğu konusuna da açıklama getiriyor. Statinler ve meme kanseri arasındaki ilişkiyle ilgili daha önce de benzer çalışmalar yapılmıştı. Teksas Üniversitesi MD Anderson Kanser Merkezi tarafından yapılan ve San Antonio Meme Kanseri Sempozyumu’nda sunulan bir retrospektif çalışmada da benzer bulgulara işaret edilmişti. Medikal Akademi 6 ay önce bu sunumda yer alan çalışma sonuçlarıyla ilgili “Statinler, inflamatuar meme kanserinde sağkalımı iyileştiriyor” başlığı altında bir haber yayımlamıştı.
Haberde kolesterolü düşürmek için yaygın olarak kullanılan statinlerin, inflamatuar meme kanseri (IBC) olan hastalarda progresyonsuz sağkalımı iyileştirdiği yapılan sunumdaki bilgiler ışığında ele alınmıştı. Okurlarımıza bu habere göz atmalarını ayrıca tavsiye ediyoruz. Bugün (29 Kasım) Science dergisinde yayımlanan çalışmayı haber olarak yayımlayan BBC ise yeni çalışmayı yapan uzmanların görüşlerine yer veriyor.
“Kolesterolün yan ürünü olan bir maddenin meme kanserinin oluşması ve yayılmasını tetikleyebileceği bildirildi. Bu bulgular, statin adlı kolesterol düşürücü ilaçları alma yoluyla kanserin önlenmesi umudunu doğurdu. Fakat kanserle ilgili yardım kuruluşları, kadınlara statin almaları yönünde tavsiyede bulunmak için erken olduğu uyarısında bulundu. Obezitenin meme, kalın bağırsak ve rahim kanseri ile ilişkisi bir süredir biliniyor.
Aşırı kilolu insanlardaki yağ, östrojen gibi hormonların salgılanmasına neden olarak kansere yol açabiliyor. ABD’de Duke Üniversitesi Tıp Merkezi’nde araştırmayı yürüten ekip, kolesterolün de aynı etkide bulunduğunu ortaya koydu. İnsan vücudu kolesterolü 27HC adlı bir yan ürüne dönüştürüyor ve östrojen taklidi bu madde bazı dokularda bu hormonun yarattığı etkiyi gösteriyor. Fareler üzerinde yapılan deneyler, fazla yağ içeren bir diyetin kandaki 27HC oranını arttırdığını ve normal diyet uygulanan farelere oranla tümörlerin %30 daha büyüdüğünü ve yayılma ihtimalinin arttığını gösterdi. Meme kanseri dokusunun da laboratuvarda 27HC ile beslendiğinde daha çabuk büyüdüğü görüldü.
Araştırmacılardan Prof. Dr. Donald McDonnell, daha önceki birçok araştırmada obezite ile meme kanseri arasındaki bağlantının ortaya konduğunu ve fazla kolesterolün meme kanseri riskini arttırdığının görüldüğünü, ama buna yol açan herhangi bir özel mekanizmanın tespit edilememiş olduğunu söyledi. Prof. Dr. McDonnell, “Şimdi bulduğumuz ve kolesterolün kendisi değil de bir yan ürünü olan 27HC adlı molekül östrojen hormonunu taklit ediyor ve kendi başına meme kanserini tetikleyebiliyor.” dedi.
Araştırmacılar, bu bulguların, kolesterolü düşürme yoluyla meme kanseri riskinin de düşürülmesi umutlarını güçlendirdiğini ifade ediyor. Statin, kalp hastalıklarına karşı milyonlarca kişi tarafından kullanılan bir madde. Fakat araştırmalar, bu maddenin aynı zamanda meme kanseri riskini azalttığını da göstermişti. Kandaki kolesterol seviyesini düşürmenin başka bir yolu da sağlıklı beslenmekten geçiyor. İngiltere Kanser Araştırmaları Vakfı’ndan Dr Emma Smith, “Bu araştırma, farelerde kolesterol ile meme kanseri arasındaki doğrudan bağlantıyı ilk kez gösteriyor, fakat bu bilginin gelecekte meme kanseriyle mücadelede nasıl işe yarayacağı konusunda konuşmak için çok erken. Statinin kanser riski üzerindeki etkisiyle ilgili daha fazla bilgi edinene kadar, bu riski azaltmanın en iyi yolunun, iyi bir kiloda kalmak, alkol tüketimini azaltmak ve spor yapmaktan geçiyor” dedi.

Tüm meme kanserlerinin %1.5-3’ünü oluşturur.
Meme dokusu yaygın biçimde kızarık ve hassastır, meme cildinde çekintiler görülebilir.
Bu görüntüsü nedeniyle meme enfeksiyonu (mastit) ile karıştırılabilir ve antibiyotik ile tedavi edilmeye çalışılır.
Memede kitle ele gelebileceği gibi her hangi bir kitle oluşturmaksızın yaygın olarak da bulunabilir.
Klinik gidişi oldukça hızlı ve kötü olan bir meme kanseri tipidir.
Hastaların yaklaşık 2/3’ünde tanı anında koltuk altı lenf bezlerine tümör yayılımı söz konusudur.
TNM evreleme sistemine göre IIIB gibi kabul edilir.
Tedavisi öncelikle sistemik kemoterapi ve uygunsa hormonoterapi yapılmasıdır. Bu tedavilere yanıt alınabilirse cerrahi tedavi (mastektomi) denenebilir.
Meme başında görülen oldukça nadir bir meme kanseri tipidir.
Süt kanallarından başlar ve meme başına ve çevresindeki daha koyu renkli kısıma (areola) yayılır.
Meme başında hassasiyet, kaşınma, yanma ve aralıklı kanlı meme başı akıntısı gibi şikayetler görülebilir.
Deride kabuklanma ve akıntı olabilir. Bu görüntüsü nedeniyle egzema ile karıştırılabilir.
Ayırıcı tanı için biyopsi yapmak gerekir.
Hastaların şikayetleri nedeniyle sıklıkla erken dönemde tanı konduğu için tedavi başarısı da yüksektir.
Tüm meme kanserlerinin %1’inden daha azını oluşturur.
Kuzey Amerikalı ve İngiliz erkeklerde, yahudilerde ve zencilerde görülme sıklığı yüksektir.
Sıklıkla yaşlı erkeklerde görülür; 60-69 yaşları arasında en sıktır. Hastaların yaklaşık olarak beşte birinde kanser saptanmadan önce jinekomasti (erkek memesinin kadın memesine benzer şekilde büyümesi) vardır. Ayrıca bazı kromozomal anomalilerde, östrojen tedavisi veya endojen yüksek östrojen düzeyleri olanlarda, radyoterapi ve travma sonucu geliştiği de iddia edilmiştir.
Hastalığın tablosu kadınlardaki ile aynıdır.
Memede kitle, meme başı çekintisi ve akıntısı, kitlenin cildi tutması, yara ve ağrı şikayetleri olabilir.
Tümörün aynı evrede olduğu kadınlarla eş benzer sağkalım sürelerine sahiplerdir ancak tanı konduğu anda olguların büyük çoğunluğu ileri evre (evre III ve IV) oldukları için hayatta kalım oranları daha kötüdür.
Klasik tedavi yöntemi modifiye radikal mastektomi (memenin tümünün alınması ve koltuk altı lenf bezlerinin meme ile ilgili olanlarının çıkartılması). Günümüzde koltuk altı lenf bezlerinde klinik olarak tutulma yoksa sentinel lenf bezi örneklemesi uygulanmaktadır. Gerekirse ameliyat sonrası radyoterapi yapılır, kemoterapi ve hormonoterapi gibi ek tedaviler uygulanır.
Son yıllarda yapılan çalışmalarda her onbin hamilelikte 3 meme kanseri görüldüğü bildirilmiştir. Hamilelik döneminde meme kanseri saptanan olguların ortalama yaşı ise 34’tür.
İlk gebelik muayenesi sırasında ve daha sonra her 3 ayda en az bir kez olmak üzere dikkatli bir meme muayenesi yapılmalıdır.
Gebelik ve emzirme döneminde saptanan her meme kitlesi çok dikkatli bir şekilde değerlendirilmelidir.
Gebelik sırasında artan bazı hormon düzeylerinin kanser gelişiminde rol oynadığı düşünülmüştür.
Gebelikte görülen meme kanserlerinin sağkalım oranları, aynı evrede olan gebelik dışı kanserlere benzer. Ancak genellikle gebelik sırasında saptanan kanserler daha ileri evrede olmaktadır.
Tanı esnasında daha geç evrede olmasının gebelikteki hormonal uyarılara mı yoksa memedeki fizyolojik değişiklikler nedeniyle tanıdaki gecikmeye mi bağlı olduğu gösterilememiştir.
Tedavi ilkeleri genel olarak gebe olmayan kadınlardaki ile aynıdır.
Onkolojik prensiplerden taviz verilmeksizin gebeliğin seyri hakkında karar vermek gerekir. Cerrahi tedavi gebeliğin herhangi bir döneminde uygulanabilir ancak yandaş tedavilerin yapılma zorunluluğuna göre gebeliğin seyrine karar verilir.
Son 3 ayda olan ve radyoterapinin doğum sonrasına kadar ertelenebileceği (4-6 hafta) hastalar dışında meme koruyucu cerrahi yapılmamalıdır.
Kemoterapi yapılması gerekiyorsa anne karnındaki bebeğe etkisini ve düşük riskini azaltmak amacıyla 2. trimestre (3.-6. aylar) kadar ertelenmelidir. Genel olarak gebeliğin ilk üç ayında kemoterapi uygulanmaz, daha sonra uygulanırsa bebeğe etkisi azdır.
Hasta meme kanseri nedeniyle kemoterapi ve radyoterapi görürken gebe kalırsa gebelik sonlandırılmalıdır.
Meme kanseri nedeniyle tedavi görmüş kadınların, daha sonra gebe kalmaları durumunda hastalıklarının kötü seyredeceği yönünde kesin kanıtlar yoktur. Ancak genç yaşta meme kanserine yakalanmış hastaların teorik olarak böyle bir riskin bulunduğu konusunda uyarılması gerekir.

Kadınlar arasında en sık rastlanan kanser türü, meme kanseridir. Kadınlarda görülen tüm kanserlerin yüzde 16’sını oluşturan meme kanseri, önceleri gelişmiş ülkelerin hastalığı olarak kabul edilirken günümüzde gelişmekte olan ülkelerde de görülme sıklığını artırıyor. Tüm dünyada yılda 1 milyon kişi meme kanserine yakalanıyor ve bunun 580 bini gelişmiş ülkelerde görülüyor.

Meme kanseri ne kadar erken evrede yakalanırsa tedavi şansı o kadar yüksektir. Kabul gören tedavi, kanserli dokunun cerrahi yoldan çıkarılmasıdır. Kanserin evresine ve operasyonun şekline göre cerrahi tedaviye radyoterapi ( şua, ışın ) ve kemoterapi (ilaç) eklenebilir.
Meme Kanseri erken teşhis ile tedavinin gücü belirgin yükselmektedir.

Meme kanseri kadınların korkulu rüyası olmayı sürdürmesine rağmen tedavide özellikle son 10 yılda kat edilen mesafeler, başarılar ve alınan müthiş sonuçlar, hem biz doktorların hem de siz hastaların yüzünü güldürüyor ve güldürmeye devam edecek. Ama yine de amaç önce “korunma” sonra da “erken tanı” olmalı. Bu kesin!
Konu korunma olunca Prevention dergisinde yayınlanan bir yazıyı size aktarmam lazım. Bence bu yazı mutlaka kesip saklanmalı ve iki-üç ayda bir “hatırlamak için” tekrar tekrar okunmalı. İşte o yazı…
Bazı kadınların meme dokusu daha yoğundur. Bazılarının ise büyük memeleri olmasına rağmen içerdiği yağ doku çok ama meme dokusu pek azdır.
Yapılan incelemeler gösteriyor ki, meme dokusu yoğun ve fazla olan kadınların kanser riski diğerlerine göre 6 kat fazladır. Yoğun meme dokunuzu değiştiremezsiniz ama standart mamografi ile yetinmeyip daha ileri tetkikler yaptırmak elinizde.
Egzersiz yapmak her şeyden önce kilonuzu korumanıza destek olur, yağlanmanızı engeller. Yağ doku çoksa kanser riski de çoktur. Çünkü meme kanserinin tetikçisi olan östrojen menopozdan önce yumurtalıklarda üretilir, menopozdan sonraysa yağ dokudan salınır. Haftada üç gün 1-2,5 saat arasında tempolu yürüyüş yapan bir kadının meme kanseri riski yüzde 18 azalır.
Meme kanserlerinin yüzde 5-10’u kalıtımsaldır. Üstelik de yalnızca anne tarafı değil, baba tarafı da aynı oranda risk içerir. BRCA1 ve 2 gibi genlerin varlığı, meme kanseri riski açısından çok önemlidir. Aile öykünüzü bilirseniz bu tür ileri tetkikleri isteyebilecek bilgiye ulaşırsınız. BRCA gen mutasyonu olan kadınlarda kanser olasılığı diğerlerinden 5 kat fazladır.
Şaşırtıcı ama mamografi kanser riskini artırır. Çünkü mamografide kullanılan iyonize radyasyon, hücrelerde DNA mutasyonlarına yol açar. Elbette söylediğimiz şey mamografi çektirmeyin demek değildir. Ancak gereklilik konusu hep gündemde tutulmalıdır.
Göğüs bölgesinin ışınlanmasını gerektiren kanser türlerine yakalanan kadınların da meme kanseri riski artar.
Daha yüksek doz, daha erken yaşta tedavi, daha yüksek risk anlamına gelir.
Kadın Sağlığı İnisiyatifi’ne göre uzun süre östrojen-projesteron içeren ilaçları kullanmak, meme kanseri riskini yüzde 24 artırıyor.
Riskiniz olmasa da jinekoloğunuzla birlikte menopozun konfor bozan sıcak basmaları, uykusuzluk, baş ağrısı gibi etkileri için hormon tedavisini planlarken, en düşük doz ve en kısa süreyi hedefleyin.
Amerikan Klinik Beslenme Dergisi, bebeğini ilk 6 ay düzenli emziren kadınların emzirmeyenlerden yüzde 10 daha düşük meme kanseri riski olduğunu bildiren bir çalışma yayımladı.
Emzirdiği sürece yumurtalıkları östrojen üretimini asgaride tutan anneler, adet de görmediğinden vücutlarının östrojene maruz kaldığı süre daha kısa oluyor.
Harvard’lı araştırmacıların son yayınlarından birinde, karotenoid içeren gıdaları çok tüketen kadınların diğerlerinden yüzde 19 daha düşük meme kanseri riski taşıdığı belirtiliyor.
Havuç, yeşil yapraklı besinler, kırmızı biber gibi gıdalarda bolca bulunan karotenoid gibi, karnabahar, brokoli ve lahanada depolanan sülforafan, domatesin aklımıza ilk getirdiği madde olan likopen de önemli kansersavar antioksidanlardır.
Özellikle daha saldırgan ve ciddi seyirli olan östrojen reseptörü negatif meme kanserlerinde, bu antioksidanlar vücudu savunur. Alkol ise kullananın meme kanseri riskini kullanmayana göre 1,5 kat artırıyor.
Amerikan Kanser Cemiyeti’ne göre erken teşhis edilip tedavisi planlanan meme kanserlerinin 5 yıllık sürvi oranları yüzde 99 daha yüksektir.
Meme kanseri taramalarının ilk basamağı olan klinik muayene ve görüntülemelerin de başlangıcı olan ultrason ve mamografi sıklığı için farklı görüşler var.
Koruyucu tıp uzmanları eğer ailenizde meme kanseri yoksa, 50 yaşından itibaren her yıl ya da iki yılda bir klinik muayene ve mamografi öneriyor. Amerikan Kanser Cemiyeti de dahil olmak üzere başka bazı kuruluşlar ise 40 yaşından itibaren mamografiye gerek olduğu görüşündeler.
Hem aile öykünüzde kanser olguları hem de BRCA geniniz varsa, Angelina Jolie gibi hemen radikal bir kararla mastektomi yaptırmak tek seçeneğiniz değildir.
Jinekoloğunuzla sonucu paylaşıp düzenli kontrollerinizi planlayabilirsiniz. Diğer risk gruplarından daha sık ve daha ayrıntılı incelemelerle takip edilebilirsiniz.
Bazı görüşler tomoksifen gibi ilaçları bir tür koruyucu tedavi olarak hemen başlatmayı öneriyor. Son söz doktorunuzun önerileriyle sizin…
Yukarıdaki önlemler aslında her kadının yaşam tarzı olmalı.
Kontrollerin sıklığı ve içeriği ise doktorunuzun önerileriyle sizin alacağınız karardır.
Eğer tamoksifen gibi bir ilaç önerildiyse kullanma süresini de doktorunuzla tartışmalısınız.
Amerikan Klinik Onkoloji Derneği, son yayınlarında tamoksifeni 5 yıl yerine 10 yıl kullananlarda tekrarlama riskinin daha az olduğunu bildirdi.
Sonuç olarak, sağlık kontrollerinizi yalnızca meme kanseri ile sınırlamamalısınız.
Diğer sistemlerinizin de gerekli aralıklarla kontrollerini yaptırmalı ve sonuçları uzmanlarla paylaşıp önerileri uygulamalısınız.
Meme kanseri tedavisi hastalığın evresine, hastanın özelliklerine ve genel sağlığına bağlı olarak tedavi seçenekleri bir veya birden fazlasını içerebilir.
Genellikle kanserle savaşın ilk aşamasıdır. Çoğu hastanın tedavisi kanserli dokunun cerrahi olarak çıkarılması ile başlar. Sentinel lenf (bekçi lenf nodu) biyopsisi yapılarak beraberinde gerekiyorsa koltukaltı lenf bezleri de temizlenir.
Günümüzde meme kanserinin tedavisinde, cerrahi girişimin birkaç farklı uygulaması vardır. Bu uygulamalar temel olarak, memenin alınmadan korunmasına yönelik olanlar ve memenin tümünün çıkartılmasına yönelik olanlar olarak iki ana gruba ayrılmaktadır. Son dönemdeki medikal gelişmeler ışığında sadece kanserli bölgenin çıkarılması ve memenin korunması , koltukaltı lenf bezlerinden ise örnekleme yapılması sayesinde hastalarda benzer başarılı sonuçlar alınabilmekte ve aynı gün evlerine gidebilmektedirler. Memenin tümünün alınması gerektiği durumlarda ise plastik cerrahi teknikler ile yeniden meme rekonstrüksiyonu yapılması mümkündür.
Işın tedavisi, X-ışınlarının (röntgen ışınları), meme bölgesine ve koltuk altına uygulanmasıyla, cerrahi girişimden sonra kalma olasılığı olan kanser hücrelerinin yok edilmesini sağlamak amacı ile yapılır.
En sık kullanılan yöntem harici ışınlama (external beam radiation) yöntemidir. Operasyondan sonra 4-6 hafta süreyle uygulanır. Özel bir lineer akseleratör kullanılmak suretiyle, harici olarak, tüm meme ve bazen de koltukaltı hedeflenerek ışınlanır. Işın genellikle 4-6 hafta boyunca, haftada 5 gün olarak verilir.
Radyoterapinin yan etkileri; Bu tedaviyi gören kadınların çoğu halsizlikten yakınırlar. Memede şişme ve ağırlık hissi ortaya çıkabilir. Tedavi edilen bölgedeki deri, güneş yanığı rengini alabilir. Bu yan etkiler yaklaşık bir yılda kendiliğinden kaybolur. Merkezimizde kullanılan Novalis destekli TrueBeam STx isimli lineer akseleratör ile sağlıklı dokuya minimum oranda zarar verilerek bu yan etkiler en aza indirilir.
Kanser hücrelerini öldürücü ilaçlarla yapılan tedavidir. Bu ilaçlar ağızdan veya damardan verildikten sonra tüm vücuda yayılır. Genellikle, aynı anda birkaç ilaç birlikte verildiğinde daha etkili olduklarından, değişik kombinasyonlar halinde verilirler. Kemoterapi, kürler halinde verilir. 4-6 kür planlanır. Her kür arası yaklaşık 3 haftadır. Bu da toplam 3 ile 5 aylık toplam kemoterapi süresi demektir.
Bazı olgularda yapılan cerrahi tedaviye ek olarak, ilaç tedavisi de eklemek gerekebilir.
Hastalarda cerrahi tedavi sonrası yapılan tetkiklerde, herhangi bir bölgede kanser kalmamış olsa bile, koruyucu önlem olarak bir süre ilaç tedavisi yapılabilir. Bu tedaviye adjuvan kemoterapi denir.
Neoadjuvan kemoterapi ise Evre 3 kanseri olan hastalarda mevcut tümörün boyutlarını küçültmek ve cerrahiye uygun hale getirmek amacıyla yapılır. Neoadjuvan kemoterapinin bir faydası da yapılan kemoterapinin tümör üzerine etkinliğinin izlenmesidir.
Bazı meme kanseri hücreleri, içerdikleri hormon reseptörleri (algılayıcıları) aracılığı ile östrojene duyarlı olabilir. Yani, östrojen hormonu bu kanser hücrelerinin büyümelerine ve artmalarına neden olabilir. Hormon tedavisinde amaç, bu şekilde östrojen reseptörü içeren ve bu hormona duyarlı olan kanser tiplerinde, östrojen etkisinin ortadan kaldırarak kanserin gelişmesinin önlenmesidir.
Meme kanseri, dünyada olduğu gibi Türkiye’de de kadınlarda görülen her dört kanserden birini oluşturuyor. Hormon kullanımının azaltılması, egzersizin artırılması ve obezitenin gerilemesi gibi önlemlerle gelişmiş ülkelerde meme kanseri sıklığının azaldığı görülürken Türkiye’de meme kanseri görülme sıklığı, son 20 yılda 2 kattan daha fazla arttı. Gerek dünyada gerekse ülkemizde kadınlarda en sık görülen kanser olan meme kanseri her 8 kadından birinin kapısını çalıyor. 40 yaşın üzerinde kadınlarda görülme sıklığı artarken, 50-59 yaş grubunda en yüksek seviyeye ulaşıyor. Ülkemizde obezitenin artması, egzersizin ve doğurganlığın azalması, süt verme süresinin kısalması, adet görme yaşının düşmesi ve menopoza girme yaşının uzaması, Türkiye’deki vakaların artmasının başlıca sebepleri olarak öne çıkıyor ve her yıl 25 bin yeni meme kanseri tanısı konuyor. Bu nedenle erken teşhis için meme taraması çok büyük önem kazanıyor.
Meme kanserinin bir özelliği de, görülme sıklığının artıyor olmasıdır. Kırk yıl önce 1960 yıllarında, yirmi kadından birisinde meme kanseri görülürken, günümüzde yedi-sekiz kadından birisinde meme kanseri görülmektedir. Hastalığın gösterdiği bu artış, tüm gelişmiş batı ülkelerinde izlenmektedir. Meme kanseri görülme oranı artış göstermekle birlikte, teknolojik gelişme ve erken tanı olanaklarının artmasına bağlı olarak, meme kanseri ölüm oranı azalmaktadır.
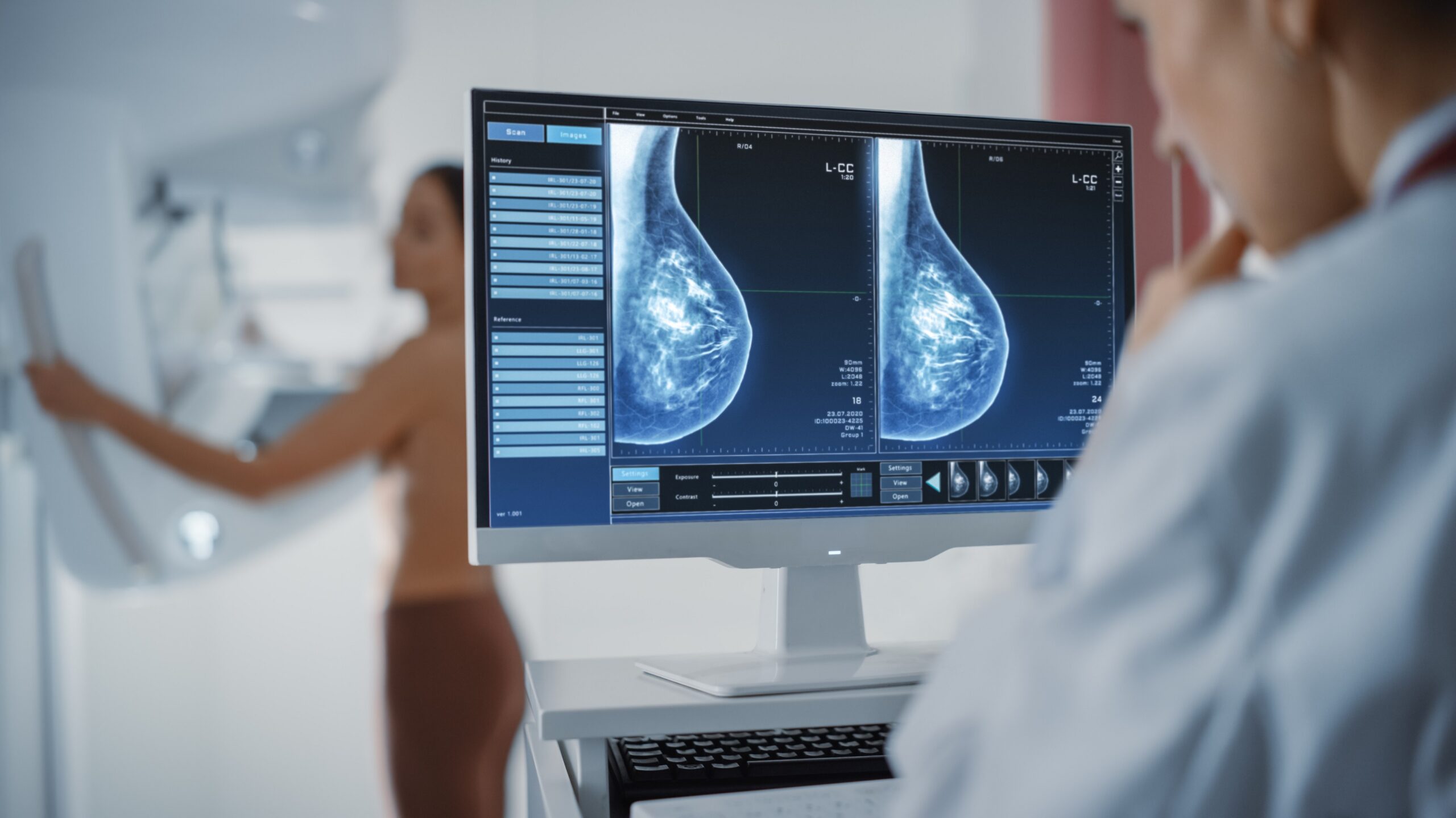
Meme kanseri görülme oranı artmasına rağmen meme kanserinden ölümlerde azalma mevcuttur. Bu azalmada en önemli faktör erken tanı olanaklarındaki ilerlemedir.
Özellikle geç anne olan ya da bebeğini emzirmeyi kısa sürede bırakan kadınlarda daha sık görülen meme kanserinin önüne geçebilmenin tek yolu ise düzenli kontrollerden geçiyor.
Meme kanseri taramalarında hastanın kendi kendini muayenesi, doktor tarafından muayene ve mamografi kullanılmaktadır. Bu taramalar sonucunda pek çok uluslararası çalışma, meme kanserinden kaynaklanan ölümlerdeki azalmanın 2/3 ü erken tanıya bağlanırken 1/3 lük bölümü tedavi olanaklarındaki iyileşmelere bağlanmaktadır.

Danimarka’da yaklaşık 40 bin kişi üzerinde yapılan araştırmaya göre, güneş ışığını düzenli olarak alan kadınların almayanlara göre yüzde 17 daha az meme kanserine yakalandığı açıklandı. D vitaminin meme kanserine etkisine dikkat çeken bilim insanları, kapalı ortamda çalışmanın meme kanserini tetiklediğinin altını çizdi.
İngiliz Tıp Birliği’ne bağlı haftalık hakemli tıp dergisi British Medical Journal’da yayınlanan araştırma, Danimarka Kanser Merkezi’nden alınan 70 yaş altında 38 bin 375 meme kanseri teşhisi konmuş kadından alınan verilerle gerçekleştirildi.
üneş ışığı alarak çalışan kadınların, güneş ışını almayanlara oranla yüzde 17 daha az kansere yakalandığı belirtilen araştırmada bilim insanları, D vitamininin önemine dikkat çekerken güneşten gelen UVB ışınlarının olumsuz etkisinin görülmediği belirtildi.
D vitamininin çoğunlukla sabah 10 ile öğleden sonra 3 arasındaki güneş ışınlarında olduğunu belirten bilim insanları, güneş ışığına maruz kalma ve meme kanseri prevalansı arasında bir ilişki olup olmadığını görmek için her bir birey için detaylı bir araştırma gerçekleştirdi.
Danimarka Kanser Derneği’nden çalışmayı gerçekleştiren araştırmacılardan Julie Elbaek Pedersen araştırmayla ilgili, “Ana hipotez, güneş ışınlarını yararlı vakitlerde almanın 50 yaşından sonra meme kanseri riskini azaltabildiğidir. Dışarda çalışan ya da 10 ila 15 saatleri arasında güneş ışığı alan kadınların, kapalı ofislerde çalışanlara göre vücutlarında daha çok D vitamini olduğunu tespit ettik. Bu da kanser ile birebir ilişkili bir durumdur” dedi.
Yapılan araştırmalarda İngiltere’de, her beş İngiliz’den birinin (13 milyon kişi) D vitamini eksikliği olduğunu tahmin edilirken ofis ortamında ve bilgisayar merkezli çalışmaların artması nedeniyle bu oranın daha da artmasının beklendiği belirtiliyor.

Meme kanseri tedavisi gören kadınlar, tedavi bittikten sonra yaşam kalitelerinin normale dönüp dönemeyeceğini bilmek isterler. Birçok çalışma bunun normale döneceğini doğrulamıştır. Ancak, kemoterapi alan kadınların bir kısmında bazı işlevlerde biraz azalma görülebilir.
Yapılan çalışmalarda genç kadınların meme kanseri ve tedavisine bağlı stresten daha çok etkilendikleri görülmüştür. Bazıları kendilerini izole edilmiş hissedebilir. Ayrıca kemoterapi, tedavi edilmesi gereken bir durum olan erken menopoza yol açabilir. Cinsel sorunlar da yaşanabilir. Bu kadınlar, genç meme kanseri hastalarına yönelik danışma ve destek gruplarından yararlanabilirler.
Tedavi sırasında çok sayıda tetkik yaptırmaktan, başka şeylere odaklanamayabilirsiniz. Tedaviniz bittiğinde ise kendinizi duygulardan bunalmış halde bulabilirsiniz. Birçok kadında bu durum görülür ve destek almak için ideal bir zamandır. Gücünüze ve rahatınıza kavuşmak için insanlara ihtiyacınız olacaktır. Çeşitli şekillerde destek alabilirsiniz; aile, arkadaşlar, kanser destek grupları, dinsel veya manevi gruplar, çevrimiçi destek grupları ve bireysel danışmanlar gibi. Kanser seyri sizi yalnız hissettirebilir ama bununla tek başınıza başa çıkmak zorunda değilsiniz.

Kanserli hücrelerdeki bozukların tanımlanması sonrasında bozulmuş yapılara yönelik veya onların etkilerini ortadan kaldırmaya yönelik seçici olarak kanser hücrelerini hedefleyen tedavilerdir.
İlacın akıllı ilaç, hedefe yönelik ilaç kategorisinde değerlendirilebilmesi için kanser biyolojisinin ortaya konmuş olması gerekmektedir. Akıllı ilaçlarla hedefe yönelik tedaviler başlangıçta az sayıda kanser ilişkili molekülü değerlendirerek yapılmaktaydı. Ancak günümüzde kanser hücrelerinin farklı mutasyonları ve bozulmuş yolakları olabileceği ortaya konmuştur.
Bu nedenle kanserde akıllı ilaç veya hedefe yönelik tedaviler veya immünoterapi planlanması durumunda mutlaka kanser biyolojisinin ortaya konması ve bu değişen biyolojinin çözümlenmesi sonucunda tedavi planlanmalıdır.
Kişiye özel kanser tedavi merkezinde yüksek oranda akıllı ilaçlar tedaviler planlanmaktadır. Bazen tek bir ilaç kullanılırken daha sıklıkla bir kaç ilaç kombinasyon halinde kullanılmaktadır. Kombinasyon tedavileri ile daha başarılı sonuçlar alınabilmektedir.
Aynı şekilde immünoterapi, akıllı ilaç kombinasyonları ve bunlara İntegratif tedavilerinde eklenmesi gerekebilmektedir.
Kapsamlı genomik haritalama akıllı ilaç kullanacak her hastada neredeyse olmazsa olmaz noktadadır. Bazen hangi tedaviyi yapacağınızı bilmek yanında hangi tedaviyi yapmayacağınızı da bilmek çok önemlidir. Yaptığınız tedavinin direnç yollarını görmek ve ona göre önlem almak gerekmektedir.
Akıllı ilaç olarak tanımlanan moleküllerin genellikle tek bir hedefleri yoktur. Birden fazla molekülle etkileşebilmektedirler. Ancak belirli moleküllere bağlanan ilaçlarda mevcuttur. Hastanın değişen biyolojisinin bilinmesi özellikle çoklu moleküle bağlanan akıllı ilaçların kullanımında önemlidir.
İlaç firmaları tarafından yaklaşık 10 yıldır sadece hedefe yönelik akıllı moleküller ve immünoterapi ilaçları geliştirilmektedir. Bu nedenle her yıl bir çok yeni akıllı molekül insanlığın kullanımına sunulmaktadır. Artan molekül sayısı ve hedef nedeniyle kanser biyolojisinin ortaya konularak tedavinin kişiselleştirilmesi daha da önem arzetmektedir.
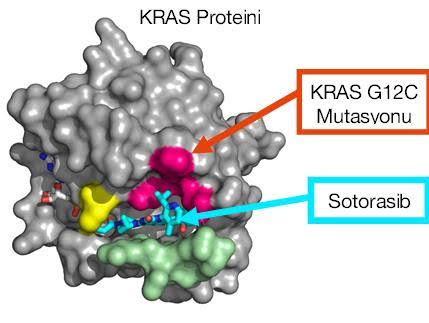
Yakın zamanda Sotorasib, belzutifan gibi ilaçlar daha spesifik hedeflere yönelik olarak insanlığın kullanımına sunulmuştur.
Sotorasib KRAS G12C mutasyonlarında etkilidir. Aşağıdaki şekilde de olduğu üzere Sotorasib KRAS G12C mutasyonunun neden olduğu protein bölgesine bağlanarak sürekli aktif olan bu mutasyonu etkisiz hale getirebilmektedir.
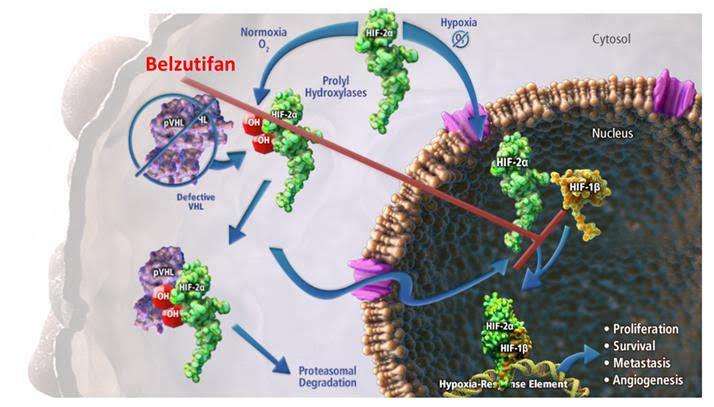
Belzutifan ise VHL geninin fonksiyon kaybına neden olan mutasyonlarda.
Belzutifan ise VHL fonksiyon kaybı sonrası artan HIF-2alfa molekülünü hedeflemektedir. Görüldüğü üzere iki ilaç arasında hedef açısından farklılıklar vardır. Bazen bozulan proteinin neden olduğu değişiklikler hedeflenirken bazen direkt bozulan proteinler hedeflenebilmektedir.
En önemli kanser yolaklarından bir tanesi MAPK yolağıdır. Bir çok kanserde bu yolakta bozukluk bildirilmiştir. Bu yolaktaki bozukluklar kanserin hızla yayılmasına büyümesine neden olmaktadırlar.
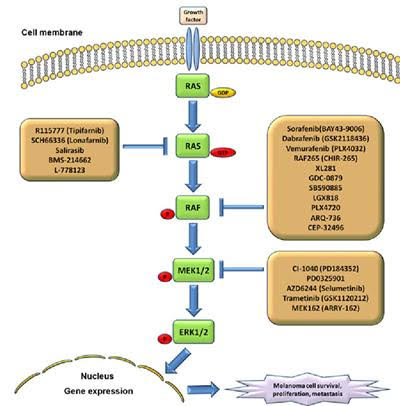
Sarı kutucukların içinde MAPK yolarının o seviyesine etkili olan geliştirilmiş ve geliştirmekte olan ilaçların listesini görmektesiniz. Bu yolakta çok sayıda mutasyon olabilmektedir. Mutasyonun ne olduğu hangi yolaklarla ilişkili olduğu da önem taşımaktadır. Görüldüğü üzere tek bir ilaç yoktur ve kanser biyolojisi analiz edilmeden karar verilmesi uygun olmayacaktır.
Yukarıdaki şekli hücrenin içindeki mekanizmaları ve yolakları ve bunların birbirleri ile olan ilişkilerini görebilmeniz için koydum. Neden kapsamlı genomik haritalama yapılmalıdır neden değişen kanser biyolojisi çözümlenmelidir daha net anlaşılmaktadır.
Tek bir molekülle kanseri tedavi etmek çoğunlukla pek mümkün değildir. Kombinasyon tedavileri oluşturulmalıdır.
Akıllı ilaç öncelikle akıllı bir dizaynla olabilmektedir, akıllı bir dizayn için değişen kanser biyolojisinin analiz edilmesi gerekmektedir.
Daha başarılı tedaviler daha iyi bilgi ve analizle mümkün olabilmektedir.
Akıllı molekülleri akıllıca kullanırsanız etkilerini görebilirsiniz.

Meme kanseri, son yıllarda geliştirilen modern tedavi yöntemleri sayesinde erken evre yakalandığında başarıyla tedavi edilebiliyor. Sağlıklı hücrelere zarar vermeyen ve kanserli hücreleri hedefleme özelliğine sahip “akıllı ilaçlar” tedavi başarısını artırarak, hastaların daha az yan etki ile tedavi süreçlerini konforlu bir şekilde geçirmesini sağlıyor.
15 yıl öncesine kadar meme kanserli hastalar için klasik kemoterapi ilaçları ve hormon tedavileri dışında seçenek seçenek bulunmamasına rağmen günümüzde artık daha yeni ve etkin kemoterapi ilaçları, damardan ve ağızdan hap şeklinde alınabilen hedefe yönelik akıllı ilaçlar gibi birçok tedavi seçeneği ile meme kanserinde başarılı sonuçlar alınmaya başlandı. Cerrahi öncesi ve sonrasında ya da hastalığın ileri evre dönemlerinde uygulanabilen akıllı ilaçlar hastalar için umut oluyor. Meme kanserinin tüm türlerde olduğu gibi tek bir hastalıktan oluşmadığı gerçeği göz önüne alınarak hastaya özel olarak belirlenen ve uygulanan tedavi seçenekleri, tedavi başarısı artırmakta ve hastanın yaşam konforunu olumsuz etkileyen yan etkileri minimum düzeye indirmektedir.
Kanser tedavisinde uygulanan klasik kemoterapiler, sağlıklı hücre ile kanser hücresini birbirinden ayırma özelliğine sahip olmadığı için özellikle hızlı çoğalan hücrelere de zarar verebilmektedir. Kan hücreleri, ağız içerisindeki mukoza hücreleri, mide-bağırsak mukoza hücreleri ve saç hücreleri gibi hızlı bölünen bu sağlıklı hücreler, tedaviden en çok etkilenen yapılardır. Bu yan etkiler bazen çok ciddi düzeyde olabilir, hastanın yaşam kalitesini düşürebilir ve tedavi uyumunu bozabilir. Günümüzde hedefe yönelik, yani doğrudan kanserli hücreyi bulup etki eden akıllı moleküller sayesinde artık kemoterapinin yarattığı yan etkiler çok azalmakta hatta ortadan kalkmaktadır. Bu sayede hastanın sağlıklı hücrelerine zarar vermeden yalnızca kanserli hücrenin yok edilmesi mümkündür.
Hemen hemen tüm kanser türlerine yönelik akıllı ilaçlar geliştirildiği gibi, meme kanserinde de birçok akıllı ilaç tedavi amaçlı olarak kullanılmaktadır. Meme kanseri için kullanıma giren ilk akıllı molekül hücre yüzeyinde bulunan, HER2 adı verilen büyüme sinyallerini algılayan reseptöre karşı geliştirilmiştir. HER2 hastaların yaklaşık %25’inde pozitif saptandığından bu ilaç yalnızca bu grup hastalarda kullanılır. Son yıllarda aynı reseptör üzerinden etki eden birçok farklı akıllı moleküller de geliştirilmiş ve ülkemizde kullanılmaya başlanmıştır.
Östrojen ve progesteron hormon reseptörleri pozitif olan meme kanseri hastalarına yönelik geliştirilen akıllı ilaçlar da kullanılmaktadır. Uzun süredir kullanılan hormonal tedavilere akıllı ilaçların eklenmesi sayesinde tedavi etkinliğinin büyük oranda arttığı gözlemlenmiştir. Bu akıllı ilaçlardan bazıları da ülkemizde kullanılabilmektedir. Ancak hücre büyümesi ve bölünmesinde etkili bir yolak olan, CDK ve PI3K yolaklarını bloke eden, hormonal tedavi ile birlikte kullanıldığında tedaviye önemli ölçüde katkı sağlayan yeni geliştirilmiş ilaçlar henüz ülkemizde uygulanmamaktadır.

BRCA1 adı “BReast CAncer 1 (Meme Kanseri 1)”, BRCA2 adı “BReast CAncer 2 (Meme Kanseri 2)” anlamına gelir. 17. kromozom üzerinde bulunan BRCA1 ve BRCA2 genleri, hücre büyümesi, hücre bölünmesi ve DNA hasarının onarımında rol oynar. BRCA genlerindeki mutasyonlar, hücrelerdeki DNA hasarının onarılmadan birikmesine neden olabilir, bu da bir kişinin bazı kanser türlerini geliştirme ihtimalini artırır.
Meme ve over (kadın yumurtalık) kanseri, BRCA1 ve BRCA2 gen değişiklikleriyle bağlantılı en yaygın hastalıklardır, ancak BRCA genlerinin mutasyona uğramış biçimleri, insanların diğer kanserler için de riskini artırabilir. Örneğin, BRCA2 mutasyonu olan erkeklerin prostat kanserine yakalanma riski daha yüksektir.
Genel olarak, BRCA mutasyonları olan kişiler;
Kişisel veya ailevi meme veya yumurtalık kanseri öyküsü olmayan kişiler için, BRCA mutasyonu taşıma olasılığı çok düşüktür.
Tüm insanlar BRCA1 ve BRCA2 genlerinin iki kopyasına sahiptir ve hem erkekler hem de kadınlar bu genlerdeki mutasyonları aktarabilir.
İki ebeveyninizden birinde BRCA1 veya BRCA2 mutasyonu varsa, mutasyona uğramış (çalışmayan) BRCA genini bu ebeveynden miras alma şansınız vardır. Çalışmayan BRCA genini miras alma şansınız yüzde 50’dir, bu da kanser riskinizin artmasına neden olur. Ayrıca, çalışan bir BRCA genini miras almış olma ihtimaliniz de yüzde 50’dir, bu durumda genel toplumdaki bir kişi ile aynı kanser riskine sahip olursunuz.
BRCA genlerinin mutasyonları, dünyanın her yerindeki insanlarda bulunmuştur. Bununla birlikte, bu gen değişiklikleri, Aşkenazi Yahudileri olarak bilinen Doğu Avrupalı Yahudiler ve İzlanda, Danimarka ve Fransız Kanada’dan insanlar dahil olmak üzere bazı gruplarda daha yaygındır.
Üç BRCA mutasyonu, 185delAG, 6174delT ve 5382insC, 40 kişiden birinin mutasyonlardan en az birini taşıdığı Aşkenazi Yahudi aileleri arasında özellikle yaygındır.
Bu mutasyonlara sahip kadınların meme ve yumurtalık kanserine yakalanma riski daha yüksektir. 41 yaşına kadar meme kanseri geliştiren Yahudi kadınların yaklaşık yüzde 25’i bu BRCA mutasyonlarından birine sahiptir. Aşkenazi Yahudi kökenli kişiler, burada bahsedilenler dışında BRCA değişikliklerine sahip olabilirler, ancak bu tür BRCA değişiklikleri sık sık meydana gelmez.
Ailesinde meme kanseri öyküsü olduğu halde BRCA testi negatif olan kadınlarda yumurtalık kanseri riski nedir?
Soy ağacında üç veya daha fazla meme kanseri vakası olan ancak BRCA1 veya BRCA2 mutasyonu olmayan 165 ailede kanser insidansınının gözden geçirildiği bir çalışmada, bu ailelerdeki kadınlar arasında meme kanseri riskinin arttığı, ancak yumurtalık kanseri riskinin artmadığı gösterilmiştir. Bulgular, aynı ailede meme kanseri ile meydana gelen çoğu yumurtalık kanserinin BRCA1 ve BRCA2 ile bağlantılı olduğu hipotezini desteklemektedir.
Ortalama olarak, mutant bir BRCA1 genine sahip kadınların 70 yaşına kadar meme kanserine yakalanma riski yüzde 50 ila 85 arasındadır. Yumurtalık kanseri gelişme riski 85 yaşına kadar yüzde 40 ila 60 arasındadır.
Bir memesinde kanser olan bir kadının diğer memesinde kansere yakalanma riski daha yüksektir. Mutasyona sahip olanların yüzde 25 ila 30’u, ilk meme kanserinden sonraki on yıl içinde ikinci bir meme kanserine yakalanabilir.
Hem erkeklerde hem de kadınlarda, BRCA1 değişiklikleri ayrıca bazı diğer kanserler için riski artırır. BRCA1 mutasyonu olan kişiler bir veya daha fazla kansere yakalanabilir veya hiç kanser teşhisi konmayabilir.
BRCA2 geninde değişiklik olan hem erkekler hem de kadınlar, meme kanseri için yüksek risk altındadır. Kadınlarda, BRCA2 mutasyonu ile ilişkili riskler, BRCA1 mutasyonları için olanlarla yaklaşık olarak aynı görünmektedir, 70 yaşına kadar hastalığa yakalanma riski yüzde 50 ila 85 arasındadır. Yumurtalık kanseri riski de artmıştır, geç yaşta yüzde 16 ila 27 arasındadır.
BRCA2 değişikliği olan bir erkeğin de meme kanseri riski artmıştır. Ek olarak, BRCA2’de mutasyona sahip erkeklerin prostat kanseri riski daha yüksektir.
BRCA2 değişiklikleri olan erkeklerde ve kadınlarda pankreas kanseri ve melanom riski de artar.
BRCA gen varyantları (değişiklikleri)
DNA, belirli bir sırayla dizilmiş A (adenin), T (timin), C (sitozin) ve G (guanin) adı verilen dört kimyasal bileşikten oluşur ve bunlara genetikte “baz” (base) denir. Birçok gende, bazların sekansı (dizisi) veya sırası insanlar arasında farklılık gösterebilir. Bu tür varyasyonlar genellikle zararsızdır, ancak bazların tek başına yanlış yazılmasının veya yanlış sırada olmasının hastalığa neden olabileceği durumlar vardır. Hala hangi yazımların “normal” veya zararsız varyantlar olduğunu öğreniyoruz.
BRCA genlerinizden birinde belirsiz öneme sahip varyant (Variant of Uncertain Significance = VUS)* olarak adlandırılan bir şeye sahipseniz, varyantın kanser riskinizi değiştirip değiştirmediğini öğrenmek için laboratuvar testleri yaptırabilirsiniz. Ancak, bir varyantın riskinizi artırıp artırmayacağını bilemediğimiz zamanlar vardır. Bir varyantınız varsa, aile geçmişinize göre kanser taraması için önerilerde bulunulabilir ve akrabalarınızı da bu varyant için test ettirebilirsiniz.
Taramanın amacı kanseri önlemek veya hastalığı erken aşamada bulmak ve tedavi edilme şansını arttırmaktır. BRCA değişiklikleri olan kadınların düzenli olarak meme kanseri taraması yaptırmaları şiddetle tavsiye edilir. Mamografiler, MRG (emar) incelemeleri, ultrason, bir doktor tarafından yapılan meme muayeneleri ve aylık kendi kendine meme muayeneleri dahil olmak üzere birçok tarama türü vardır.
BRCA değişiklikleri olan erkekler arasında artmış meme kanseri riski vardır. Mutasyona uğramış BRCA taşıyan erkekler, meme kitlelerinin değerlendirilmesinin yanı sıra, mümkünse düzenli muayenelerini olmalı ve mamografi çektirmelidir.
Ailenizde kanser öyküsü varsa, genetik test yaptırıp yaptırmadığınızdan bağımsız olarak yaşınıza uygun düzenli kanser taraması yaptırmanızı öneririz.
Kalıtsal meme veya yumurtalık kanseri geliştirme riskinizi azaltma
BRCA mutasyonları olan kadınlar, kanser riskini azaltmaya yardımcı olmak için kanser başlangıcını önleyen veya geciktiren ilaçlar almayı düşünebilirler. Örnekler arasında, meme kanseri riskini azaltabilen tamoksifen ve raloksifen bulunur. Ancak bu ilaçların BRCA1 ve BRCA2 değişiklikleri olan kadınlarda meme kanseri riskini azaltıp azaltmadığı açık değildir.
Yumurtalık kanseri riskini azaltmak için oral kontraseptifler (doğum kontrol hapları) alınabilir. Bununla birlikte, oral kontraseptiflerin BRCA mutasyon taşıyıcılarında meme kanseri riski üzerinde bir etkisinin olup olmadığı belirsizliğini korumaktadır.
BRCA mutasyonları olan kadınlar, kanser riskini azaltmak için ameliyat olmayı seçebilirler. Örneğin, meme kanserini önlemek için memeler ve yumurtalık kanserini önlemek için yumurtalıklar ve fallop tüpleri ameliyatla çıkarılabilir. Fallop tüplerini ve yumurtalıkları 50 yaşından önce çıkarmak da meme kanseri riskini azaltır.
Kanserleri erken tespit etmeye yardımcı olmak için başka ameliyatlar yapılabilir. Yumurtalıklar ne kadar erken alınırsa hem meme hem de yumurtalık kanseri riskinde o kadar fazla azalma olur. Nadir durumlarda, karın duvarını çevreleyen peritonun kanseri bu tür bir ameliyattan sonra gelişebilir. Periton kanseri riskini taramanın kanıtlanmış bir yolu yoktur, ancak ameliyattan sonra CA-125 kan testlerinin periton kanserini tespit edip edemeyeceğini görmek için bir çalışmalar yürütülmektedir.

İşte Gerçek
Meme kitlelerinin yalnızca küçük bir yüzdesi kansere dönüşür. Ancak memenizde yeni ve kalıcı bir kitle fark ederseniz veya meme dokusunda herhangi bir değişiklik fark ederseniz, asla göz ardı edilmemelidir. Klinik meme muayenesi için bir doktora görünmeniz çok önemlidir . Bu kitlenin endişe verici olup olmadığını belirlemek için muhtemelen meme görüntüleme çalışmaları istenebilir.
Rutin kendi kendine meme muayeneleri yaparak, doktorunuzla sürekli iletişim kurarak, yıllık klinik meme muayenesi yaptırarak ve rutin tarama mamogramlarınızı planlayarak sağlığınızın sorumluluğunu üstlenin.
İşte Gerçek
Tam tersine, her yıl yaklaşık 2.190 erkeğe meme kanseri teşhisi konacağı ve 410’unun öleceği tahmin edilmektedir. Bu yüzde hala küçük olsa da, erkekler de duştayken kendi kendine meme muayenesi yaparak ve değişiklikleri doktorlarına bildirerek periyodik olarak kendilerini kontrol etmelidir .
Erkeklerde meme kanseri genellikle meme başı ve areola altında sert bir kitle olarak tespit edilir. Erkekler, kadınlardan daha yüksek bir ölüm oranına sahiptir, çünkü öncelikle erkekler arasındaki farkındalık daha azdır ve bir kitlenin meme kanseri olduğunu varsayma olasılıkları daha düşüktür, bu da tedavide gecikmeye neden olabilir.
İşte Gerçek
Bir mamogram veya memenin röntgeni, meme kanserinin erken teşhisi için şu anda altın standart olmaya devam etmektedir. Mamografi çekerken meme kompresyonu kanserin yayılmasına neden olamaz. Ulusal Kanser Enstitüsüne göre, “Ancak, mamografinin faydaları neredeyse her zaman radyasyona maruz kalmanın potansiyel zararından daha ağır basar. Mamogramlar çok küçük dozlarda radyasyon gerektirir. Bu radyasyona maruz kalmanın zarar görme riski son derece düşüktür.”
Standart öneri, 40 yaşından itibaren kadınlar için yıllık mamografi taramasıdır. Kararınızı doktorunuzun tavsiyesine dayandırın ve kalan tüm sorularınızı veya endişelerinizi mutlaka doktorunuzla tartışın.
İşte Gerçek
Ailesinde meme kanseri öyküsü olan kadınlar daha yüksek risk grubundayken meme kanseri olan kadınların çoğunda aile öyküsü yoktur. İstatistiksel olarak meme kanseri teşhisi konan bireylerin sadece %10’unun ailesinde bu hastalık öyküsü vardır.
Meme kanseri olan birinci derece bir akrabanız varsa : 50 yaşın altında meme kanserine yakalanmış bir anneniz, kızınız veya kız kardeşiniz varsa, akrabanızın yaşından 10 yıl önce başlayarak bir tür düzenli tanısal meme görüntülemeyi düşünmelisiniz. Teşhis.
Meme kanseri olan ikinci derece bir akrabanız varsa : Meme kanseri teşhisi konmuş bir anneanneniz veya teyzeniz varsa riskiniz biraz artar ancak birinci derece akraba meme kanseri olanlarla aynı risk kategorisinde değildir.
Ailenin aynı tarafında birden fazla kuşakta meme kanseri teşhisi konmuşsa veya birinci derece akraba olan birden fazla birey varsa veya 50 yaşın altında teşhis edilmiş birkaç aile üyesi varsa meme kanseri olma olasılığı artar.
İşte Gerçek
Meme kanserine yakalanamazsınız veya başkasının vücuduna aktaramazsınız. Meme kanseri, meme içindeki diğer dokulara yayılmaya başlayan mutasyona uğramış hücrelerin kontrolsüz hücre büyümesinin sonucudur. Bununla birlikte, sağlıklı bir yaşam tarzı uygulayarak, risk faktörlerinin farkında olarak ve erken teşhis planı izleyerek meme kanseri ortaya çıkarsa erken teşhis edilmesini sağlayarak riskinizi azaltabilirsiniz.
İşte Gerçek
Ulusal Kanser Enstitüsüne göre, BRCA1 veya BRCA2 taşıdığı bilinen ailelerle ilgili olarak, “bu ailelerdeki her kadın zararlı bir BRCA1 veya BRCA2 mutasyonu taşımaz ve bu ailelerdeki her kanser, bunlardan birinde zararlı bir mutasyonla bağlantılı değildir. Ayrıca, zararlı bir BRCA1 veya BRCA2 mutasyonu olan her kadın meme ve/veya yumurtalık kanseri geliştirmeyecektir. Ancak, BRCA1 veya BRCA2’de zararlı bir mutasyonu miras alan bir kadının meme kanserine yakalanma olasılığı, böyle bir mutasyona sahip olmayan bir kadına göre yaklaşık beş kat daha fazladır.” Zararlı mutasyona sahip olduklarını keşfeden insanlar için, riski azaltmak için yapılabilecek çeşitli proaktif önlemler vardır. Bunlar arasında Tamoksifen adı verilen bir hormonal tedavi almak veya bilateral profilaktik mastektomiler olan cerrahi önleme yaklaşımı almaya karar vermek, genellikle yeniden yapılanma ile yapılır. Yumurtalık kanseri gelişiminin erken evreleri için güvenilir bir tarama testi olmadığı için çoğu kadında yumurtalıklar ve fallop tüpleri de çıkarılır.
İşte Gerçek
Ulusal Kanser Enstitüsü’ndeki (NCI) araştırmacılar, koltuk altı terlemeyi önleyici veya deodorantların kullanımı ile daha sonra meme kanseri gelişimi arasında bağlantı kuran herhangi bir kesin kanıt bulamamıştır.

Genç kadınlarda meme kanseri tedavisi sırasında adet görmeyi engelleyen ilaçlar ya da iğneler kullanılmaktadır. Bu ilaçların kullanıldığı süre boyunca gebe kalmak mümkün değildir. Tamoksifen kullanacak bir kadının gebe kalması durumunda ise gebeliğin sonlandırılması gerekebilir. Hormona duyarsız hastalarda ise kemoterapinin etkisi kalktıktan sonra gebe kalmak mümkündür. Riskli dönemler geçtikten sonra, istenirse gebe kalınabilir. Ancak bir kadın gebe kalmak istese de tedavinin etkisi ile doğurganlığı azalabilir. Bu nedenle, kemoterapi uygulanacak ve özellikle daha önce hiç doğum yapmamış genç kadınlara tedaviye başlamadan önce bu riskler hakkında bilgi verilmesi büyük önem taşıyor. Bir kadın hastalıkları ve doğum uzmanı ile birlikte çalışarak, yumurtalık ya da embriyo dondurmak gibi bazı önlemlerle doğurganlık devam ettirilebilmektedir.

Sağlık uzmanları, tedavi edilemez üçlü negatif meme kanseri olan hastalarda, tümörleri immünoterapiye daha duyarlı hale getirip getiremeyeceğini inceleyen ilk klinik çalışmayı başlattı.
Avrupa’nın ve dünyanın meme kanseri araştırmacılarını ve ilaç şirketlerini bir araya getiren ‘Breast Cancer Now Catalyst Programme’ tarafından finanse edilen çalışmada, denemeler başarılı olursa aspirinin agresif bir meme kanseri türü için yeni bir tedavinin parçası olabileceği belirtiliyor.
Denemeler sırasında hastalar ameliyat ve kemoterapi almadan önce hem aspirinli hem de aspirinsiz avelumab ilacını test edecek.
Başarılı sonuçlar, Birleşik Krallık’ta her yıl yaklaşık 8 bin kadını etkileyen üçlü negatif meme kanseri için aspirin ve avelumab ile daha ileri klinik denemelerin önünü açabilir.
Daha az görülen ancak genellikle daha agresif olan meme kanseri türü, genç kadınları ve siyahi kadınları orantısız şekilde etkiliyor.
Sky News’ün haberinde çalışmayı yöneten Manchester’daki Christie NHS Foundation Trust’tan Onkolog Dr. Anne Armstrong, “Daha önceki araştırmalarımız, aspirinin, kanserin bağışıklık tepkisini zayıflatan maddeler yapmasını önleyerek belirli immünoterapi türlerini daha etkili hale getirebileceğini gösterdi. Aspirin gibi iltihap önleyici ilaçlar, aynı anda kullanıldığında immünoterapinin etkinliğini artırmanın anahtarı olabilir.” diye konuştu.
Armstrong, meme kanseri tedavisinde aspirinin etkili olabileceğini düşünüyor: “Aspirin gibi bir ilacın kullanımını denemek heyecan verici çünkü çok yaygın ve üretilmesi ucuz. Denememizin, immünoterapi ile birleştirildiğinde aspirinin etkilerini artırabileceğini ve nihayetinde meme kanserini tedavi etmek için güvenli ve yeni bir yol sağlayabileceğini göstereceğini umuyoruz”
Breast Cancer Now Araştırma Direktörü Dr. Simon Vincent şunları söyledi: “İngiltere’de her yıl üçlü negatif meme kanseri teşhisi konan 8.000 kadın, sınırlı tedavi seçeneklerinin korkutucu gerçeğiyle karşı karşıya. Bunu acilen ele almamız gerekiyor. Araştırma, aspirinin birçok kanser hastası için sonuçları iyileştirebileceğini zaten önerdi ve Dr. Armstrong’un denemesinin, üçlü negatif meme kanseri olan hastalar için de aynı şeyi göstereceğini ve böylece bu yıkıcı hastalık nedeniyle daha fazla can kaybını önleyebileceğimizi umuyoruz.” şeklinde konuştu.

Menopozun başlaması ile ortaya çıkan bu sorunlar bazı kadınlarda çok hafif olabiliyor; bazı kadınlarda ise yaşam kalitesini bozabilecek kadar ciddi olabiliyor.
Günümüzde sık yapılan tartışmalardan birisi de, menopozun getirdiği sorunların hafifletilmesi amacı ile, östrojen hormonu tedavisinin uygulanmasıdır.
Meme kanseri risk faktörlerini sayılırken, vücudun uzun süre östrojen hormonuna maruz kalmasının memede kanser gelişme riskini artırdığı biliniyor. Fakat günümüzde bu sorun biraz fazla abartılıyor. Bir çok kadın gerçekten ihtiyaç duysa bile, bu korku nedeni ile destekleyici hormon kullanamıyor. Halbuki menopoz sonrası hormon kullanan sağlıklı kadınların, kullanmayanlara göre % 20 oranında daha uzun yaşadıklarını biliyoruz.
Menopozda, yetersiz olan hormonları yerine koyma anlamına gelen hormon replasman tedavisi (HRT) uygulanıyor. Bu amaçla östrojen veya östrojen ve progesteron içeren ilaçlar kullanılıyor.
Menopozla ortaya çıkan sorunların çoğu, HRT ile sona eriyor. Uzun süre tek başına östrojen alınması, rahimde kanser riskini artırıyor. Bu nedenle östrojenle birlikte progesteron hormonu da verilerek bu etki önleniyor. Eğer ameliyatla rahim alınmışsa buna gerek olmuyor ve sadece östrojen veriliyor.
Hormon kullanılması, menopozun getirdiği sorunları (sıcak basmaları, uyku bozuklukları, vaginal kuruluk, idrar yolları hastalıkları, psikolojik sıkıntılar ) büyük ölçüde önlüyor. Osteoporoz ve buna bağlı gelişen kemik kırılmaları önemli ölçüde azalıyor. Kalp ve damar hastalıklarında azalma görülüyor. Ayrıca hormon kullanılması, bir çeşit erken bunama olan Alzhemir hastalığı ve kalın barsak kanseri gelişme riskini azaltıyor.
Menopoz sonrası hormon kullanan kadınlar, genellikle sağlıklarına ve bedenlerine daha düşkün, eğitim ve entelektüel düzeyleri daha yüksek, daha aktif bir yaşam süren, ara sıra alkol alan bir kadın grubudur. Bazı kadınlar ise hormon almak isteseler bile bunu bünyeleri kaldırmıyor ve bu nedenle hormon kullanamıyorlar.
Östroje hormonu hap şeklinde, deriye yapıştırılan bant şeklinde, burun spreyi gibi yollarla alınabiliyor. Günümüzde en düşük ve en etkili doz kullanılıyor. Bu her kadın için değişebiliyor.
Hekiminiz bu dozu ayarlayabilir. Ayrıca vaginal krem şeklinde de bölgesel hormon gereksiniminizi karşılamak amacıyla kullanılabilirsiniz.
Hormon kullanacaksanız bunu mutlaka hekiminizin kontrolü altında yapmalısınız. Hormon verilmeden önce çeşitli laboratuar testleri ile vücudun çeşitli organ fonksiyonları araştırılıyor. Hormon kullanmadan önce mutlaka meme muayenesi yaptırmalı ve mamografi çektirmelisiniz. Gelişi güzel uygulanan HRT bazen önemli sorunlara neden olabiliyor.
Meme kanseri, kadınlarda görülen kanserlerin başında geliyor. Genellikle de 50 yaşın üzerindeki kadınlarda ortaya çıkıyor; yani menopozun görüldüğü yaşta!
Yapılan çeşitli araştırmalarda, menopoz döneminde hormon kullanımının meme kanseri riskini artırdığı ortaya kondu. Fakat bu risk, yazılı ve görsel basın tarafından abartıldığı kadar yüksek değil.
Menopoz sonrası birkaç yıl hormon kullanılması meme kanseri riskini pratik olarak artırmıyor. Hormon kullanmayı bıraktıktan 5 yıl sonra da, hormon kullanmaya bağlı artan riskiniz sona eriyor. Hormon kullanan kadınlar, yıllık meme muayenelerini daha düzenli yaptırıyorlar, mamografilerini düzenli çektiriyorlar. Bu kadınlarda meme kanseri erken tanı olasılığı daha fazla.
Yapılan bir çalışmaya göre; 10 yıl süre ile hormon kullanmayan 1000 kadın arasında istatistiksel olarak 45 kadın meme kanserine yakalanıyor. Buna karşılık 10 yıl süre ile hormon kullanan 1000 kadın arasında 51 kadın meme kanserine yakalanıyor. Yani 10 yıl süre içinde, hormon kullanmaya bağlı olarak, 1000 kadın içinde meme kanserine yakalanma riski, sadece 6 kadında artış gösteriyor. 5 yıl hormon kullanan grupta ise, 2 kadın fazladan meme kanserine yakalanıyor. Yani sorun hiç de abartıldığı kadar büyük değil. Öte yandan, rektum ve kalın barsak kanseri, gelişmiş ülkelerdeki kadınlarda meme kanserinden sonra ikinci sırayı alıyor; hormon kullanılması ise bu kanserlerin görülme riskini azaltıyor.
Bu soruyu bilimsel temelde cevaplandıramıyoruz. Çünkü bu konudaki araştırmalar yetersiz kalıyor. Son zamanlara kadar meme kanseri öyküsü olan kadınlarda menopoz sorunlarının azaltılması amacı ile östrojen kullanılması, kesin olarak yasaklanmıştı. Ama günümüzde bu tabu artık sorgulanmaya başlandı.
Özellikle tümörlerinde östrojen reseptörü pozitif olan kadınların hormon kullanmaları hala sakıncalı bulunuyor. Menopoz öncesi dönemde meme kanseri görülen kadınlarda, yumurtalıkların faaliyetlerinin cerrahi veya ilaç yolu ile durdurulmasıyla, yani vücuttaki östrojen hormonunun seviyesinin azaltılmasıyla, hastanın yaşamının uzadığı yapılan birçok araştırmada doğrulandı. Bütün bunlar göz önüne alındığında, bu konuda kararı kişisel durumunuzu gözden geçirerek, hekiminizle birlikte vermeniz gerekiyor.

Güncel istatistiklere göre meme kanseri artık en sık görülen kanser türü. Dünya Sağlık Örgütü’nün yakın bir süre önce en çok görülen kanser türünün artık akciğer kanseri değil, meme kanseri olduğunu açıkladıdı. Gerçek sayısal artışın yanı sıra, başarılı tarama programlarıyla da artık daha çok meme kanseri tanısı konuluyor. Üzerinde en çok bilimsel araştırma yapılan meme kanserinde, her yeni araştırma bulgusu daha etkili sonuçlar veren tedavilerin de yolunu açıyor.
Az sayıda koltuk altı lenfine sıçramış (metastaz) meme kanseri hastalarına kemoterapi verilmeden sadece anti hormonal tedavi verilmesinin etkinliği üstüne çalışmalar yapıldı. Yakın bir süre önce sonuçları açıklanan çalışmada, bu grup hastalarda kemoterapi verilmeden yalnızca anti hormonal tedavilerle de aynı etkinlikte iyi bir sonuç alınabileceği gösterildi. Çalışma kapsamında, kanserin en fazla 3 koltuk altı lenfine sıçrama yaptığı 9383 kadın hastada genetik risk hesaplaması yapıldı.
Hastaların 3’te 2’si menopozda, 3’te 1’i henüz menopoza girmemiş hastalardı. Genetik tekrarlama riski düşük olarak hesaplanan hastaların bir kısmına yalnızca hormon tedavisi, bir kısmına hem kemoterapi hem de hormon tedavisi verildi. Beş yıllık takipte menopoza girmemiş ve genetik tekrarlama skoru düşük olan kadınlarda kemoterapinin yüzde 1.3 ek katkısı varken, menopoza girmiş kadınlarda kemoterapinin böyle bir ek faydası gösterilemedi. Sonuç olarak, hormon reseptörü pozitif olan ve menopoza girmiş hastalarda yalnızca anti hormon tedavisinin kemoterapi kadar etkili olabileceği gösterilmiş oldu.
Meme kanseri tanısı ve sonrasında uygulanan tedavilerin hastalarda depresyona yol açabiliyor. Ancak yeni yapılan bir çalışmaya göre hastalarda farkındalık ve meditasyon eğitimi ile depresyon riskini düşürmenin mümkün olduğu ortaya çıktı. ABD’nin San Antonio şehrinde her yıl yapılan meme kanseri sempozyumunda sunulan ve 247 hastanın yer aldığı çalışmanın sonuçlarına göre, depresyon riski yüzde 50 seviyesinden 6 aylık destek sonrasında yüzde 20’ye kadar gerileyebiliyor.
Çalışmada hastalara, onkoloji hemşireleri tarafından verilen farkındalık eğitimlerinde; farkındalığın ne olduğu, ağrıyla ve güç duygularla yaşamanın, zorluklarla başa çıkmanın yolları anlatıldı. Sağ kalım eğitiminde ise meme kanseriyle ilgili temel bilgiler olarak yaşam kalitesi, fiziksel aktivite, sağlıklı beslenme, ailevi kanser riski, yaşam ve iş dengesi, menopoz, cinsel hayat ve vücut imajıyla ilgili temel bilgiler verildi. Tüm bu eğitimlerin sonunda, başlangıçta hastaların yüzde 50’sinde depresyon şikayetleri varken hem farkındalık eğitimi alan grupta hem de sağ kalım eğitimi alan grupta, söz konusu oranların yüzde 20’ye kadar düştüğü görüldü. Kısacası, hastalıkla ilgili farkındalık arttıkça, psikolojik destek de alındığında depresyon riski azalıyor.
Bilindiği gibi Tip 2 diyabetin meme kanseri için bir risk faktörü olmasının yanısıra ayrıca meme kanseri sonrası Tip 2 diyabet gelişmesi ihtimali de hayli yüksek. Harvard Üniversitesi Tıp Fakültesi tarafından denetlenen ve 8320 meme kanseri hastasının değerlendirildiği yeni bir çalışmaya göre, kanser tanısı sonrası Tip 2 diyabet hastalarında uygulanan diyet hem meme kanseri oluşumunu hem de meme kanserine bağlı ölüm riskini azaltıyor. Meme kanseri tanısından sonra beslenme şeklinde değişiklik yapanlarda meme kanserine bağlı ölüm riski yüzde 20’lere kadar geriliyor. Araştırmaya göre, diyet değişikliği tüm kanserlere bağlı ölüm riskini ise %31 oranında azaltan bir güce sahip. Diyabetle uyumlu diyetlerde daha çok kepek alınır, kahve, kuruyemiş, taze sebze-meyve tüketilir, doymuş yağlar daha az alınır, kırmızı et daha az yenir, diyet içecekleri ve meyve suları daha az içilir. Bu tip bir diyetin genel popülasyonda diyabet gelişimini yüzde 40 gibi ciddi bir oranda azalttığını söyleyebiliriz.
ABD’de yapılan Meme Cerrahları Birliği Kongresi’nde 60 yaşın üstündeki meme kanseri hastalarında, eğer tümörleri küçükse ameliyat yerine uygulanan dondurma tedavisi ile de (krioablasyon) benzer sonuçlar alındığı, ek bir tedaviye ihtiyaç olmadığı rapor edildi. Yapılan açıklamaya göre tedavinin kozmetik sonuçları da hayli memnun edici. 194 hastanın değerlendirildiği çalışmada incelenen yavaş seyirli tümörlerin boyutları 1,5 cm’den küçüktü. Hastalara 20 ile 40 dakika süren, cilde batırılan bir iğneyle dondurma tedavisi uygulandı. Tedavi sonrası hastaların 27’si radyoterapi alırken, 148’i anti-hormon tedavisi aldı ve yalnızca birine kemoterapi verildi. Beş yıl boyunca takip edilen hastaların sadece yüzde 2’sinde tümör nüksettiği bildirildi

Yeni bir çalışmanın bulgularına göre, tanı sırasında D Vitamini -“güneş ışığı vitamini”- seviyeleri yeterli olan meme kanseri hastalarının uzun vadeli sonuçları daha iyi olduğu görüldü. Meme kanseri tedavisi sırasında ve sonrasında yeterli D vitamini seviyeleri korunduğunda sürekli fayda görülmektedir. Çalışmaya göre, siyahi kadınların D vitamini seviyeleri daha düşüktür ve dolayısıyla meme kanseri tanısı sonrası genel olarak prognozları daha kötüdür.
Çalışmada 4000 hasta yer almış, D vitamini seviyeleri ölçülmüş ve ortalama 10 yıl takip edilmiştir. Hastalar üç seviyeye ayrılmıştır: D vitamini eksikliği (kan testlerinde mililitre başına 20 nanogramdan az), yetersiz (20 ila 29 ng/ml) veya yeterli (30 veya üstü ng/ml).
Bulgulara göre, D vitamini eksikliği olan kadınlarla kıyaslandığında, D vitamini seviyeleri yeterli olan kadınlarda 10 yıllık takip sırasında herhangi bir nedenle ölüm olasılığı %27 daha azdı, meme kanserinden ölüm oranları ise %22 daha düşüktü.
Bu çalışmada, D vitamini seviyeleri ile meme kanseri sonuçları arasındaki ilişki, tümörün östrojen reseptör (ER) durumundan bağımsız olarak benzerdi. Bu ilişki düşük kilolu hastalar ve daha ileri evre meme kanserli hastalarda daha güçlü görünmektedir.
Meme kanserinden sağ kalanları içeren bu büyük, gözlemsel kohort, özellikle siyahi kadınlar ve daha ileri evre hastalar arasında yeterli D vitamini seviyelerini korumanın faydalarına dair günümüze dek en güçlü kanıtı sağlamaktadır.
Bu çalışma meme kanseri hastalarının uzun vadeli sağkalımını iyileştirmek açısından yeterli D vitamini seviyelerinin korunmasının kadınlar için önemini vurgulamaktadır. Bu bulgular, meme kanseri ile savaşmak için basit bir yol olarak D vitaminine işaret etmektedir. D vitamini, tüm kadınlar için meme kanser sonuçlarında önemli bir iyileşme seçeneği sunabilir.
Günümüzde kadınlarda en sık rastlanan kanser olan meme kanserinin taraması mamografi ile yapılmaktadır. Meme MRG si ve tomosentez de meme kanseri taramasında sıklıkla kullanılmaktadır. Görüntüleme metodları ile elde edilen imajların yüksek boyutlu ve karmaşık yapısından dolayı içeriğinin değerlendirilmesi zor ve zaman alıcıdır. Radyologların meme filmlerini okumadaki verimliliğinin ve doğruluğunun artırılması için bilgisayar destekli bir çok yazılım geliştirilmiştir.
Radyolojide görüntüler aslında sadece birer imaj değil aslında o imajın temelini oluşturan dijital verilerdir Derin öğrenme algoritmasının görüntü analizindeki yüksek başarısıyla, mamogramlarda meme kanserinin yakalanması için olan yazılımların geliştirilmesi son yılarda katlanarak artmıştır.
Derin öğrenmenin diğer makine öğrenme sistemlerine en temel üstünlüğü sistemin etiketlenmiş imajlar yardımı ile kendi kendine öğrenebilmesidir. Yani derin öğrenme ile bilgisayarların görüntü özelliklerini kendilerinin öğrenmesi aşamasına geçilmiştir.
Bilgisayar destekli tanı (Computer Aided Detection-CAD) yazılımları 1990’ların başlarında mamografide meme kanseri tespiti için geliştirilmiştir.
CAD sistemleri mamografide gözden kaçan veya yanlış yorumlanan lezyonların azaltılması için önemlidir. yeni nesil derin öğrenmeyi kullanan CAD sistemleri meme kanseri tarama programlarının hassasiyetinin artırılmasına yardımcı olmaktadır. Araştırmalar meme radyologlarının, tek başına mamografi okumaya kıyasla, yapay zeka ile geliştirilmiş karar destek sistemi yardımı ile daha yüksek bir tanı performansına sahip olduğunu göstermektedir.
Yapay zeka kesinlikle radyolojiyi diğer tıbbi alanlardan çok daha hızlı bir şekilde etkileyecektir. Sadece son birkaç yılda meme görüntülemesi gibi belirli görüntü tanıma görevlerinde insan performansına erişen ve hatta bunları aşan çok sayıda uygulama geliştirilmiştir. Artık kliniğimizde kullanmakta olduğumuz Transpara yapay zeka sistemi ikinci mamografi bir okuyucusu olarak tüm mamografileri okumakta ve radyoloğa yol gösterici olmaktadır.
Gelecekte derin öğrenmeyi kullanan yapay zeka sistemleri meme radyoloğunun günlük tanı işlerindeki verimliliği artırarak, meme radyologların hastanın kliniğine daha çok yönelmesine olanak sağlayacak zamanı radyologlara kazandıracaktır.

Bağışıklık sistemi ile tümör nüksü arasında yakın bir ilişki olduğu yapılan bir araştırmayla tekrar ortaya kondu.
ABD’de Ohio eyaletindeki araştırmacıların 139 meme kanserli hastanın sonuçlarını değerlendirip yayınladığı çalışmada meme kanserinde hem hastalığın oluşumunda hem de tedavide hastaların yakın çevresiyle olan duygusal ilişkilerinin ne denli etkili olduğunun bir kez daha ortaya konduğu belirtildi. Sonuçlara bakıldığında, daha az duygusal stres yaşayan, evlerinde, evliliklerinde daha huzurlu ve mutlu bir ilişkiye sahip olan kadınların sonuçlarının diğer hasta grubuna kıyasla istatistiksel olarak daha iyi olduğu görülmüş. Dolayısıyla, daha mutlu ve huzurlu bir hayatın, evliliğin, ilişkinin, bağışıklık sistemi üzerine pozitif etkisi olduğunu söylenebilir.
Duygusal ilişkilerin bağışıklık sistemi üzerindeki etkilerinin araştırıldığı çalışmada şunlar belirtildi: “Meme kanserli ve evli 139 hasta tedavi bitiminden itibaren takibe alındı. Bir buçuk yıllık takip süresince yaşadıkları duygusal stres, evliliklerinin dinamikleri, eşleriyle olan ilişkileri sözlü olarak araştırmacıların belirlediği sorularla değerlendirildi. Bu süre zarfında da hastalardan kan tahlili yapılarak, vücuttaki inflamasyon düzeyini gösteren “C- Reaktif Protein (CRP) ile Tümör Nekrozis Alfa, İnterlökinler dediğimiz bir grup kan tahlili aracılığıyla bağışıklık sistemi hakkında bilgiler elde edildi. Sonuçlara bakıldığında, daha az duygusal stres yaşayan, evlerinde, evliliklerinde daha huzurlu ve mutlu bir ilişkiye sahip olan kadınların sonuçlarının diğer hasta grubuna kıyasla istatistiksel olarak daha iyi olduğu görülmüş. Dolayısıyla, daha mutlu ve huzurlu bir hayatın, evliliğin, ilişkinin, bağışıklık sistemi üzerine pozitif etkisi olduğunu söylenebilir.”
Bahsi geçen Amerika’daki çalışmaya ek olarak, Nature dergi grubunda yayınlanan bir çalışmada, 282,203 meme kanserli hastanın uzun dönem takip sonuçları incelendiğinde depresif, kaygı düzeyi yüksek olan hastalarda tümör nüksünün istatistiksel olarak anlamlı seviyede hemcinslerine oranla daha yüksek olduğu görüldü.
Tüm bu sonuçlara bağlı olarak da stres, depresyon, kaygı gibi duygu durumlarının meme kanserinde hem hastalığın ortaya çıkmasında hem de tedaviye uyum sağlamada oldukça önemli olmakla birlikte tedavi bitip takip süreci içinde olan hastalarda da nüks ve hastalığın ilerlemesinde etkili olduğu söylenebilir.
Kanser dediğimiz hastalık, hücrelerin normal olan çoğalma döngüsünün bozularak kontrolsüz bir şekilde hücrelerin çoğalmaya başlamasından kaynaklanıyor. Normalde hücrelerin bölünme işlemini başlatan çeşitli hücre içi ve dışı yollar vardır. Bu yollar hormonlarla, elektrolitlerle, ve daha bir çok farklı mekanizmalarla aktif veya inaktif duruma getirilerek kontrol edilir. Uzun süreli stres, bu mekanizmada bozukluklara yol açabiliyor.
Tümörün yapısı ya da hastanın yaşı fiziksel aktivitesi gibi faktörlerin yanında stres, huzursuzluk, hastamızın duygu durumu bu süreçte çok önemli. İyileşeceğine inanmayan bir hastayı tedavi etmek gerçekten çok zor. Bu dönemde hastanın kendisini ruhen güvende, huzurlu hissetmesinin tedaviye oldukça olumlu katkıları olduğunu, gerek eşiyle gerek ailesiyle sağlıklı ilişkiler kurmuş, aradığı desteği bulmuş hastalarımızın tedaviye uyumu da cevabı da daha yüksek oluyor.
Bu aşamadan sonra yapacağımız tek şey bu hastalığı yenmek için var gücümüz ile çalışmak, savaşmaktır. Burada da hastamıza ve yakınlarına düşen görevler var. Zaten zor olan süreçleri, daha da zorlaştırmanın kimseye faydası yok. Hem hastamız tedavisine inanmalı, bunu yenebileceğini bilmeli hem de yakınları bu yolda ona destek olmalı. Olumsuz düşünceler bizim başarımızı çok etkiliyor. Moralsiz, mutsuz, stresli hastalarımız fiziki yükün yanı sıra psikolojik yüklerin de altında eziliyor.

Meme Kanseri gerçeğiyle tanıştığı andan itibaren, hemen her kadın, hayatında bir düzenleme yapması gerektiğini düşünerek, doktorlarının önerdiği tedavilerin dışında da önlemler alma ihtiyacı hisseder.
Meme Kanserlerinin önemli bir kısmının lenf yolları aracılığı ile yayıldığı bilinmektedir. Bu özelliği nedeniyle de lenf sıvısı içerisinde bulunan kanserle mücadele eden hücreler ve onların aktiviteleri ve vücuttaki dağılımları da meme kanseriyle savaşta, lenf sistemini anlamakta büyük önem taşımaktadır. Lenf damarları, vücudumuzda diğer kan dolaşım sisteminin aksine kendi pompalama ve kapakçık sistemlerine sahip değildir. Lenf sıvısı vücudumuzda dolaşabilmek için kasların oluşturduğu pompalama gücüne ihtiyaç duyarlar. Bu pompalama sisteminin doğru çalışmadığı , yani hayatını daha az aktif geçiren kişilerde lenf sıvısının düşük aktivitesi ve bu durumun beraberinde getirdiği obezite problemi olan hastalarda meme kanserinin seyrinin daha olumsuz olduğunu bilmekteyiz.
Son yıllarda meme kanseri seyri üzerine yayınlanan en önemli çalışmalardan birinde, haftada düzenli olarak, 3 defa 30 dakika tempolu yürüyüş veya yüzme sporuyla uğraşanlarda, meme kanserinin olumsuz seyrinin %20 daha az olduğu gösterilmiştir. Ayrıca meme kanseri olmayan kişilerde, aynı egsersiz alışkanlığının meme kanserini %12 azalttığı da belirtilmiştir. Ayrıca, özellikle koltukaltı lenf bezleri alınmak zorunda kalınan kadınlarda, spor yapanlarda yapmayanlara göre lenfödemin daha az geliştiği de gösterilmiştir.
Alternatif tedavi ve spor yöntemleri arasında adı sıkça anılan yoga’nın da, meme kanserli hastalar üzerindeki olumlu etkileri bilimsel olarak gösterilmiştir. Aslen Hint kökenli bir meditasyon tekniği olan yoga, kelime anlamı olarak kontrol etmek, biraraya getirmek demektir.
Yoga tekniklerinin, meme kanserli kadınları biraraya getirerek uygulanabilmesi, meme kanserli kadınların dayanışması ve onların mutlu bir şekilde eğlenerek ve dinlenerek vakit geçirebilmesi açısından son derece olumlu etkiler yaratmaktadır. Yoga’nın asıl önemli etkisi de, dolaşım, solunum sistemleri ve ruh sağlığı üzerindeki olumlu etkileridir. Yoga tekniğinin en önemli parçası olan nefes alma ve verme egzersizleri, gerek kadınlarda bulunan kaygı halini azaltmada, gerekse de, diyafram ve lenf sisteminin ana merkezleri üzerinde oluşturduğu dengeli basınç etkisiyle, lenf sisteminin hastalıkla savaşında büyük katkı yaratmaktadır. Bu konuda özellikle ışın tedavisi alan ve yoga uygulayan kadınlarla ilgili güçlü kanıtlara sahip bir makalede, yoga uygulayan kadınlarda hastalıkla ilgili olumsuzlukların daha az gözlendiği ve bu yöntemleri uyguladıkça, bu olumlu etkilerin devam ettiği kanıtlanmıştır.
Yoga ve egzersiz, meme kanserli kadınlarda, kemoterapi, cerrahi ve ışın tedavisi ile birlikte uygulandığında, tıbbi tedaviler gibi etkili destek ve tedavi araçlarıdırlar.

Belirli bir tür kansere yakalanma olasılığını arttırdığı saptanan nedenler risk faktörü olarak tanımlanırlar. Günümüzde tıp alanında yapılmış olan çalışmalarla henüz meme kanseri nedenleri tespit edilememiş olmasına rağmen, belirlenen bazı risk faktörlerinin meme kanserine yakalanma olasılığını arttırdığı görülmektedir. Risk faktörleri kesin olarak bilgi vermese de kişiye özgü risk durumununun ortaya konmasına ve yüksek riskli hastaların belirlenmesine yardımcı olur. Diğer yandan, bireylerin risk faktörlerini taşımaları, mutlaka ve %100 meme kanserine yakalanacakları anlamına da gelmez. Meme kanseri risk faktörlerine sahip olan birçok kadın, meme kanserine yakalanmamakta, aynı zamanda hiçbir risk faktörü taşımayan kadınlar meme kanseri olabilmektedir. Kısacası, meme kanserine sebep olan etkenler kesin olarak bilinememektedir ve risk faktörlerinin de meme kanserini ne derecede etkileyeceği kişiden kişiye değişiklik göstermektedir. Risk faktörlerinin her hastada neden olduğu etki ve sonuçlarının öngörülebilmesinin kolay olmadığı söylenebilir.
Cinsiyet: Kadınlarda, erkeklere oranla meme kanseri görülme ihtimali çok daha fazladır. Erkeklerde de meme kanseri görülebilmektedir, ancak kadınların meme kanserine yakalanma riski erkeklere göre 100 kat daha yüksektir. Bunun en temel sebebi ise kadınlarda östrojen ve progesteron üretiminin daha fazla olmasıdır. Uzun bir süre östrojene maruz kalmak meme kanseri riskini arttırmaktadır.
Yaş: Kadınlar yaşlandıkça meme kanserine yakalanma riski de artış göstermektedir. İnvaziv meme kanseri tanısı alan hastaların %12’si (8 meme kanserinden biri) 45 yaş altında iken, %67’si (3 meme kanseri hastasından 2’si) 55 yaş üstündedir.
Genetik Faktörler: Meme kanseri olgularının yaklaşık %5-10’u genetik (herediter) geçişlidir. Genetik geçiş demek, mutasyon adı verilen, genlerde oluşan defektlerin doğrudan sorumlu olduğu ve aileden kalıtsal olarak aktarılabilen demektir. Doğrudan genetik geçişin sorumlu olduğunu gösterebildiğimiz böylesi meme kanseri hastalarının oranı bölüm başında da belirttiğimiz gibi tüm meme kanserlerinin ancak %5-10’luk kısmını içerir. Bu konu önemlidir, çünkü böylesi genetik mutasyonları taşıdığı bilinen aile bireylerinin yakınlarının taranması ve yüksek riskli kabul edilerek genetik danışmanlık verilmesi gereklidir.
Meme Kanserinde BRCA 1 ve BRCA 2 genleri: Genetik meme kanserinin bilinen en sık nedeni BRCA 1 ve BRCA 2 genlerinde meydana gelen mutasyondur. Normal hücreler içerisinde bu genler protein üretimi gerçekleştirerek, hücrenin anormal olarak gelişmesini engelleyerek kanseri önlemektedir. Bu genlerin birinde oluşan ya da aileden geçen genetik mutasyon ile meme kanserine yakalanma riski otomatik olarak artış gösterir. Genetik mutasyona uğrayan kadınlarda, diğer kadınlara göre meme kanserine yakalanma yaşı daha da düşmekte ve meme kanserinin her iki memede olma riski de normal meme kanseri hastalarına göre çok daha fazla artmaktadır.Bu hastalarda aynı zamanda özellikle yumurtalık kanseri başta olmak üzere diğer kanserlerin de gelişme riski daha yüksektir. BRCA 1 mutasyonu taşıyan bazı ailelerde yaşam boyu meme kanserine yakalanma riski %80 lerde olmasına karşın, ortalama riskin %55- 65 dolaylarında olduğu söylenebilir. BRCA 2 mutasyonu taşıyan kadınlarda meme kanserine yakalanma riski biraz daha düşüktür ve %45 düzeylerindedir.
Diğer Genlerde Meydana Gelen Değişiklikler: Çok daha nadir olarak karşılaşılan, başka genlerde meydana gelen mutasyonlarda meme kanserine yakalanma riskini arttırabilmektedir. Nadir görülen bu gen mutasyonları BRCA genleri kadar yüksek oranlarda meme kanseri oluşumunda etkili olmamaktadır.
ATM Geni: ATM geni, normal şartlar altında zarar gören DNA’nın onarılmasını sağlamaktadır. Bu genin genetik mutasyona uğrayan bir kopyası bazı ailelerde meme kanserine sebep olabilmektedir. Bu genin 2 kopyasında oluşan mutasyon, ataksi-telenjektazi adlı genetik geçişli hastalığın oluşumunda rol oynar.
TP53 Geni: Bu gen, anormal hücre gelişiminin engellenmesi için p53 proteininin üretilmesini sağlamaktadır. Bu genin genetik mutasyona uğraması sonucunda Li Fraumeni sendromu ortaya çıkabilmektedir. Li Fraumeni sendromu ise birçok kanser türüne (lösemi, beyin tümörü, kemik ve yumuşak doku sarkomları gibi) olduğu gibi meme kanserine de sebebiyet verebilmektedir. Ancak bu gen sebebiyle oluşmuş olan meme kanseri vakaları oldukça azdır.
CHEK2: Lİ Fraumeni sendromu bu gende de mutasyon meydana gelmesi sonucu oluşabilmektedir. Gen mutasyona uğradığında herhangi bir rahatsızlık görünmese de meme kanseri riski 2 katına çıkmaktadır.
PTEN: Bu gen, normalde hücre büyümesinin düzenlenmesinde etkili olan bir gendir. PTEN geninde bir mutasyon meydana gelmesi Cowden hastalığına yol açabilmektedir ve meme kanseri riskini otomatik olarak arttırmaktadır. Cowden hastalığında ayrıca sindirim sistemi, tiroid, uterus ve over tümörleri sıklığı da artar.
CDH1: Bu gende meydana gelen mutasyon normal mide tümörlerinden farklı olarak daha erken yaşlarda kendini gösteren ve herediter diffüz mide kanseri olarak adlandırılan tümöre neden olmaktadır. CDH1 adlı mutasyona sahip kadınlarda ayrıca invaziv lobüler meme kanserine yakalanma oranı yükselmektedir.
STK11: Bu gendeki defekt normalde Peutz-Jeghers sendromuna neden olur. Bu sendroma sahip hastalarda dudaklarda, ağızda pigmente lekeler oluşur. Üriner sistem ve sindirim sisteminde juvenil polip adı verilen polipler oluşur. Aynı zamanda STK11 gen mutasyonu diğer genlerde olduğu gibi meme kanseri riskini de arttırmaktadır.
Ailesinde yakın akrabalarında meme kanseri görülmüş olan kişilerin meme kanserine ve yumurtalık kanserine yakalanma ihtimali daha yüksek olmaktadır. Özellikle anne, kız kardeş veya kızı gibi 1. dereceden akrabalarında meme kanseri görülen kişilerin, meme kanserine yakalanma oranı diğer kadınlara göre 2 kat yüksektir. Birinci dereceden yakın akrabalarda 2 kişinin meme kanserine yakalanmış olması, riski 3 katına çıkarmaktadır. Aynı zamanda ailesinde baba ya da erkek kardeşinde meme kanseri olan kadınların, meme kanserine yakalanma riski bulunmaktadır. Ancak yapılmış olan araştırmalara göre, meme kanseri vakaları içerisinde ailesinden aldığı genler sebebiyle meme kanserine yakalanan kadınların oranı sadece % 15’dir. Bir başka deyişle, meme kanseri hastalarının %85’inin ailesinde meme kanseri öyküsü bulunmamaktadır. Bu nedenle ailesinde meme kanseri bulunan kişiler kesinlikle meme kanseri olacaklarını düşünmemelidir. Ailesinde meme kanseri olan kadınlar, tüm kadınlar gibi kontrollerini yaptırmalıdır. Bu noktada kişiye özel tarama tetkikleri uygulanabilir. Amaç, gelişebilecek meme kanserinin tanısını erkenden koymaktır. Meme kanserinde erken tanı için taramanın önemi akıldan çıkarılmamalı, ailesel riskin zaten toplumda oldukça yüksek ve kadınların en sık görülen kanseri olan meme kanserinde riski bir miktar daha arttırdığı hatırlanmalıdır. Kadınlar taramalarını, aile öyküsü nedeniyle değil, kadınların en sık görülen kanseri meme kanseri olduğu için önemsemelidirler.
Meme kanserinde, aile geçmişinin yanı sıra, kişisel geçmişte oldukça önemli olmaktadır. Daha önce bir memesinde kanser tespit edilmiş olan bir kadının, aynı memesinde ya da diğer memesinde kanser oluşumu hiç meme kanserine yakalanmamış olan kadınlara göre 3-4 kat daha yüksektir. Bu nedenle daha önce meme kanseri tedavisi görmüş olan kadınların da düzenli meme kontrollerini ihmal etmemeleri gerekmektedir.
Memenin yapısını yağ dokusu, fibröz doku ve glandüler doku oluşturur. Yoğun bir meme dokusu ise glandüler ve fibroz dokunun yağ dokusundan daha fazla olması anlamına gelmektedir. Yoğun bir meme dokusuna sahip olan kadınların meme kanserine yakalanma riski daha fazla olmaktadır. Yoğun meme dokusu radyolojik incelemelerde ve çekilen mamogramlarda kesin sonuç alınmasına da engel teşkil etmektedir. Meme dokusunun yoğunluğunu,
Bazı selim (iyi huylu) meme lezyonlarına sahip kadınlarda meme kanseri riskinin arttığı düşünülür. Genellikle selim (iyi huylu) meme hastalıklarını, meme kanseri ile olan ilişkileri ve oluşturdukları risk açısından 3 gruba ayırarak inceleyebiliriz;
Proliferatif olmayan lezyonlar:
Bu durumlar meme dokusunu oluşturan hücrelerde sıradışı bir büyümenin olmadığı durumlardır. Meme kanseri riskini arttırmadıkları veya dikkate değer ölçüde etkilemedikleri düşünülür.
Proliferatif olmayan meme değişimleri şunlardır;
Bu durumlarda memenin süt bezlerinde veya süt kanallarında sıradışı / aşırı hücre büyümesi görülür. Meme kanseri riski normale göre 2 kata kadar artış gösterebilir.
Atipili proliferatif lezyonlarda memeyi oluşturan süt bezleri veya kanalları düşeyen hücrelerde normal olmayan değişimler mevcuttur. Bu durumlarda meme kanseri riski artar. Risk normale gore 3.5-5 kat daha yüksektir. Atipili proliferatif lezyonlar şunlardır;
Ailesinde meme kanseri öyküsü bulunan ve hiperplazi / atipik hiperplazi saptanan kadınların meme kanserine yakalanma riskleri daha yüksektir.
Lobüler karsinom, oluştuğu yerle sınırlı kalan ve kanser hücreleriyle benzerlik gösteren bir durumdur. Lobüler karsinom, genellikle süt üretilen meme bezlerinde gelişir ve lobüllerin duvarına doğru büyüyerek yayılım özelliği göstermez. Sıklıkla invaziv olmayan ve duktal karsinoma in situ denilen kanser türü ile birlikte sınıflandırılır. Duktal karsinoma in situdan farklı olarak tedavi edilmediği takdirde invaziv kansere dönüşüm göstermesi beklenmez. Lobüler karsinoma in situ saptanan kadınlarda meme kanseri gelişme riski 7-11 kat daha yüksektir. Bu nedenle düzenli mamografi çekimleri önemsenmeli ve doktor kontroleri ihmal edilmemelidir.
Menstrüel siklüs sayısı daha fazla olan kadınlarda meme kanseri riskinin bir miktar arttığı söylenebilir. Daha uzun süreli adet görme ile, ilk adet yaşının 12 yaşından önce, menopoz yaşının 55 yaşından sonra olması kastedilir. Artan riskin, yaşam boyunca daha uzun süreyle östrojen ve progesteron hormonuna maruz kalmaktan kaynaklandığı düşünülür.
Göğüs Duvarına Uygulanan Radyoterapi Meme Kanserine Neden Olur mu?
Meme kanseri dışında başka bir kanserin (Hodgkin hastalığı veya non-Hodgkin lenfoma) tedavi edilmesi için göğüs kısmından radyasyona maruz kalmış olan kişilerin de ne yazık ki meme kanserine yakalanma riskleri oldukça fazladır. Bu risk genellikle hastanın radyasyonu aldığı yaşa göre değişiklik gösterebilmektedir. Hastaya radyasyon ile birlikte kemoterapi de verildiyse, kemoterapi over üretimini kısa bir süre durdurduğu için hormon üretimi de durmakta ve risk azalmaktadır. Göğüs bölgesine uygulanan radyasyon tedavisinin memelerin gelişme dönemine denk geldiği durumlarda meme kanseri gelişme riski en yüksek düzeye çıkmaktadır. Bununla birlikte eğer hasta 40 yaş sonrasında göğüs bölgesinden radyasyon tedavisi gördüyse, meme kanseri riski herhangi bir şekilde artmamaktadır.
Hiç doğum yapmamış ya da 30 yaşından sonra doğum yapmış olan kadınlarda, meme kanserine yakalanma oranında bir miktarda olsa artış meydana gelmektedir. Çok fazla hamilelik geçiren, erken yaşlarda doğum yapan kadınlarda ise yaşam boyu toplam adet sayısında bir azalma meydana geldiği için tam tersi bir şekilde meme kanseri riskinde bir azalma söz konusu olmaktadır. Aynı zamanda erken yaşta yani 12 yaşından önce adet olan ve 55 yaşından sonra menopoza giren kadınlarda da meme kanseri riskinde bir artış gözlemlenmektedir.
Yapılan araştırmalara göre, bebeğini emziren annelerin meme kanseri yakalanma riski bir miktar düşmektedir. Özellikle 1,5- 2 yıl civarı emziren anneler için risk oranı oldukça düşüş göstermektedir.
Doğum kontrol hapı kullanan kadınların, hiç kullanmayan kadınlara göre meme kanseri riski çok küçük de olsa arttığı söylenebilir. Ancak doğum kontrol hapı kullanımı sebebiyle ortaya çıkan bu risk, hapın kullanımının bırakılması ile ortadan kaybolmaktadır. Doğum kontrol hapı kullanımının üzerinden 10 yıl gibi bir süre geçmesi hapın sebep olduğu riski tamamen ortadan kaldırmaktadır. Doğum kontrol hapı kullanmak isteyen kadınlar, diğer risk faktörlerine de sahiplerse, hekimleri ile bu konuyu detaylı bir şekilde konuşmalıdırlar.
Depo-medroksiprogesteron asetat (DMPA; Depo-Provera®): Progesteron hormonunun enjektabıl formudur. Gebelikten korunma amacıyla 3 ayda bir uygulanır. Çok az sayıda çalışma ile DMPA ile meme kanseri ilişkisi incelenmiştir. DMPA kullanımı sırasında az da olsa meme kanseri riskinin arttığı bildirilse de, 5 yıldan uzun kullanılmadığı durumlarda risk artışı bulunmamaktadır.
Menopoz şikayetlerinin iyileştirilmesi ve osteoporozun önlenmesi için östrojen hormonu (sıklıkla progesteron ile kombine edilir) yıllarca kullanılmıştır. Eski çalışmalarda sağlıkla ilgili diğer yararları olabileceği de belirtilse de daha iyi planlanan güncel çalışmalarda bu yararlar gösterilememiştir. Bu tedavi şekli yıllarca postmenopozal hormon tedavisi, hormon replasman tedavisi, menopozal hormon tedavisi gibi çeşitli isimlerle adlandırılmıştır.
Genel olarak 2 tür hormon tedavisi mevcuttur. Uterusu (rahim) yerinde duran kadınlarda östrojen ve progesteronun birlikte kullanıldığı ve kombine hormon tedavisi olarak adlandırılan tedavi şekli tercih edilir. Östrojen tek başına uterus (endometrium) kanseri riskini arttırdığından progesteron ile birlikte kullanılır. Rahim ameliyatı ile birlikte (histerektomi) uterusu alınan kadınlarda böylesi bir risk sözkonusu olmayacağı için tek başına östrojen kullanılabilir ve bu tedavi şekli östrojen replasman tedavisi veya östrojen tedavisi olarak adlandırılır.
Menopoz sonrasında kombine hormon kullanımı meme kanseri riskini arttırır. Aynı zamanda meme kanserinden ölüm riskini de arttırır. Bu risk artışı en az 2 yıl kullanım ile ortaya çıkar. Kombine hormon tedavisi ayrıca meme kanseri tanısının daha ileri evrede konulma olasılığını da yükseltir.
Kombine hormon tedavisine bağlı bahsedilen risk artışı, ilaç kullanım sırasında sözkonusudur. Meme kanseri risk artışı, menopoz sonrası kullanılan kombine hormon tedavisinin kesilmesinden 5 yıl sonra normal popülasyon düzeyine iner.
Normalde insanlarda bulunan hormonlara benzer kimyasal yapıda olan ve “bioidentik – biyobenzer” olarak adlandırılabilecek östrojen ve progesteron benzeri preperatlar mevcuttur. Bu hormonlar, menopoz belirtilerini ve şikayetlerinin tedavisini ortadan kaldırmak amacıyla pazarlanmaktadır. Biyobenzer, doğal ve sentetik hormonları karşılaştıran az sayıda çalışma mevcut olsa da, aynı amaç için pazarlanan bu ilaçların / ürünlerin etkinlik ve güvenlik açısından birbirlerinden çok farklı oldukları söylenemez. Biyobenzer hormonların, sağlık açısından diğer hormon türleriyle benzer riskleri taşıdığı kabul edilmelidir.
Tek başına östrojen hormonu kullanımı, meme kanseri riskini arttırmaz. Hatta bazı çalışmalarda daha öncesinde uterusu ameliyatla alınan (histerektomi) ve östrojen kullanan kadınlarda meme kanseri riskinin daha düşük olduğu gösterilmektedir. Östrojen kullanan kadınlarda inme ve kanın pıhtılaşmasıyla ilgili problemler daha sık olmakdır. Ayrıca, bazı çalışmalarda östrojen tedavisinin
10 yılın üzerinde kullanımı ile yumurtalık (over) kanseri riskinin arttığı bildirilmiştir.
Menopoz bulgularının kısa süreli iyileştirilmesi dışında, gerek kombine hormon tedavisi, gerek östrojen tedavisinin menopoz sonrasında kullanımını destekleyecek az sayıda güçlü nedenler bulunmaktadır. Meme kanseri riskinin artışı yanında, kombine hormon tedavisi kalp hastalığı, inme ve kan pıhtılaşması gibi riskleri de arttırmaktadır. Kombine hormon tedavisi, kalın barsak kanseri (kolorektal kanser) ve kemik erimesi (osteoporoz) risklerinde azalma sağlar. Günümüzde osteoporoz önlenmesi ve tedavisinde etkin diğer seçeneklerin varlığı da dikkate alınarak olası kar / zarar analizi yapılmalı ve karar öylece verilmelidir. Tek başına östrojen tedavisinin, meme kanseri riskini arttırmasa da, inme ve kan pıhtılaşma problemlerine yol açabileceği de hatırdan çıkarılmamalıdır.
Menopoz sonrasında hormon replasman tedavisi için, menopoz şikayetlerinin şiddeti ile kalp hastalığı, meme kanseri ve osteoporoz gibi diğer risk faktörlerinin varlığı dikkate alınır, hasta ve doktoru tedavinin yarar ve zararlarını tartışır ve karar böylece verilir. Menopoz bulgularının iyileştirilmesi amacıyla hormon tedavisi kararı verilen durumlarda, şikayetleri iyileştiren en düşük doz uygulanmalıdır ve tedavinin mümkün olan en kısa surede kesilmesi amaçlanmalıdır.
Yukarıda saydığımız tüm nedenlerin dışında meme kanseri nedenleri arasında,
Alkol ve sigara kullanımı,
Yağ oranı yüksek besinler tüketmek,
Fazla kilolu olmak,
Hareketsiz bir yaşam tarzına sahip olmak gösterilebilmektedir.
Alkol tüketimi ile meme kanseri arasında açık bir ilişki olduğu belirlenmiştir. Meme kanseri risk artışı, tüketilen alkol miktarı ile ilişkilidir. Alkol tüketmeyenlere göre, günde bir kadeh alkol tüketen kadınlarda meme kanseri risk artışı oldukça düşüktür. Günde 2 ila 5 kadeh alkol tüketen kadınlarda, alkol kullanmayan kadınlara gore 1.5 kat meme kanseri risk artışı sözkonusudur. Aşırı alkol tüketiminin diğer birçok kanser türüyle de ilişkili olduğu bilinmektedir.
Menopoz sonrasında fazla kilolu veya obez olmak, meme kanseri riskini arttırır. Menopoz öncesinde, östrojenin çoğu yumurtalıklarda, az bir miktarı da yağ dokuda üretilir. Yumurtalıkların çalışmasının durduğu menopoz sonrasında, vücutta üretilen östrojenin büyük bölümü yağlı dokudan oluşturulur. Menopoz sonrasında yağlı doku miktarı daha fazla olan şişman kadınlarda, üretilen östrojen miktarının yüksek olmasına bağlı olarak meme kanseri riski artar. Ayrıca, fazla kilolu olan kadınlarda kan insulin seviyeleride daha yüksektir. Daha yüksek insulin düzeyleri, meme kanseri dahil bazı kanserlerle ilişkili bulunmuştur.
Ancak, meme kanseri ve kilolu olmak arasındaki ilişki göründüğünden daha karmaşıktır. Erişkin yaşta kilo alan kadınlarda risk artışı sözkonusu iken, çocukluğundan itibaren kilolu olan kadınlarda benzeri bir risk artışı görülmemektedir. Ayrıca, bel bölgesindeki yağlı doku fazlalığı, kalça ve uyluktakine gore daha fazla risk artışına neden olmaktadır. Araştırmacılar vücudun çeşitli bölgelerindeki yağ hücrelerinin dağılım farklılığının bu durumu açıklayabileceğini düşünmektedirler.
Düzenli yapılan egzersiz şeklindeki fiziksel aktivitenin meme kanseri riskini azalttığına dair bulgular her geçen gün artmakatdır. Bu noktada en önemli soru, “ne kadar ve nasıl bir egzersiz meme kanseri riskini azaltmada en fazla etkindir” şeklindedir. Women’s Health Initiative’in yaptığı bir çalışmada, haftalık 1.25 – 2.5 saatlik yürüyüş şeklindeki egzersizin (brisk walking) meme kanseri riskinin %18 azalttığını bildirmişlerdir. Haftalık 10 saatlik yürüyüş ile riskin biraz daha fazla azaltılabileceği belirtilmiştir.
Diyet ve vitamin alımı
Birçok çalışmada beslenme ve meme kanseri ilişkisi sorgulanmıştır ve sonuçlar bu konuda net bir karar verilebilecek düzeyde değildir. Bazı çalışmalar beslenme şeklinin meme kanserinde oldukça önemli olabileceğine işaret etmesine karşın, birçok çalışmada beslenme şekli ile meme kanseri arasında bir ilişki gösterilememiştir. Çalışmalarda beslenme ile alınan meyve, sebze ve et miktarı ile yağ oranı değerlendirilmiş ve meme kanseri ile beslenme şekli arasında doğrudan açık bir ilişki saptanamamıştır.
Çalışmalar, vitamin düzeyleri ile meme kanseri arasındaki ilişkileri de sorgulamıştır. Çalışmaların bir kısmında bazı beslenme ürünleri ile meme kanseri arasında ilişki gösterilmiş olsa da vitamin kullanımı ile meme kanseri riskinin azalması yönünde doğrudan bir ilişki saptanmamıştır. Burada bir noktaya dikkat çekmek gereklidir; Meme kanseri ve beslenme arasında doğrudan bir ilişkiyi gösteren kanıt düzeyi yüksek çalışmaların olmaması nedeniyle “sağlıklı beslenmek önemsizdir” gibi bir çıkarımda bulıunmamalıdır. Düşük yağ oranı, kırmızı et ve işlenmiş gıda miktarının azaltılması, daha fazla sebze ve meyve tüketilmesi her durumda sağlıklı bir yaşamın vazgeçilmesi olacak beslenme şeklidir ve bu durum akıldan çıkarılmamalıdır.
Birçok çalışmada total yağ miktarı düşük, çoklu satüre olmayan yağ oranı düşük ve satüre yağ oranı düşük gıdalarla beslenen ülkelerdeki meme kanseri oranlarının düşük olduğu gösterilmiştir. Bununla birlikte Amerika Birleşik Devletleri’nde yapılan bazı çalışmalarda, diyetteki yağ oranı ile meme kanseri riski arasında ilişki gösterilememiştir. Çalışmacılar halen araştırmalardaki bu ikilemi izah edememektedirler. En azından beslenme şekli, vücut ağırlığını etkiliyor olabilir. Ayrıca, diyet ve meme kanseri riskini karşılaştıran farklı ülkelerden yayınlanan çalışmalarda, genetik faktörler, aktivite ve egzersiz sıklığı, beslenmede kullanılan diğer ürünler gibi çalışma sonuçlarını etkileyecek pekçok faktörün de sonuçları etkileyebileceği düşünülür.
Meme kanseri riski ile beslenmede kullanılan yağ türlerini ve miktarını sorgulayan daha çok çalışmalara ihtiyaç vardır. Buna karşın, yağ oranı, alınan total kalori miktarı ile doğrudan ilişkilidir. Yağlı beslenme, kilolu veya obez olma durumuna zemin hazırlar. Fazla kilolu / obez olmak bilinen meme kanseri risk faktörlerindendir. Diyetteki yüksek yağ oranının, birçok başka kanser türü ve kalp hastalıkları riskini de arttırdığı bilinmektedir.
Çevresel faktörler ve kimyasallar
Östrojen benzeri özellikler gösteren bazı maddeler için meme kanseri riskini arttırabileceğine dair iddialar ortaya atılmıştır. Bazı plastikler ve kişisel bakım ürünleri, pestisidler (DDE gibi), bifenil polikorür örnek olarak gösterilebilir. Bu ürünlerin teorik olarak meme kanseri riskini arttırdığı söylenebilir. Bu konunun halk sağlığını ilgilendiren bir durum olduğunu söyleyebiliriz. Günümüze kadar çalışmalar, meme kanseri riskinin bu tür maddeler ile arttığını gösterememişlerdir. Bu maddelerin etkilerinin araştırıldığı toplum bazlı çalışmaların yapılması kolay değildir.
Sigara
Yıllarca, sigara ve meme kanseri arasında doğrudan bir ilişki gösterilememiştir. Günümüzde, uzun sureli yuğun sigara içenler ile artmış meme kanseri riski arasında ilişki bulunmuştur. Bazı çalışmalar, sigaraya başlama yaşının daha erken olması ile artmış kanser riski ilişkisi olduğunu bildirmişleridir. Uluslararası Kanser Araştırmaları Ajansının raporlarına göre, sigara içimi ile meme kanseri arasındaki ilişkiyi gösteren bulgular sınırlı olarak bildirilmiştir.
Gece çalışma (Night work)
Bazı çalışmalar, hemşirelik gibi gece nöbeti şeklindeki çalışma şekillerinin meme kanseri riskini arttırabildiğini bildirmişlerdir. Sıklıkla melatonin düzeyi ile ilişkinin kurulduğu bu çalışmalar göreceli olarak yeni kabul edilebilir, diğer hormonların etkilerinin de sorgulandığı araştırmalara gereksinim duyulmaktadır.
Tartışmalı faktörler
Aşağıdaki faktörlerin meme kasseri riskini arttırdığına dair bilgiler bulunmamaktadır. Gazete ve internet dünyasında bir söylenti şeklinde konuşulan bu etkenlere yönelik risk artışını gösteren bulgular mevcut değildir.

Kadınların hayatını kâbusa çeviren ve kadınların ölüm sebepleri arasında çok yüksek bir orana sahip olan meme kanseri konusunda yapılan atılım bilim dünyasında heyecan yarattı. Bu yeni görüntüleme tekniklerinin devreye girmesi uzmanlar tarafından, son 30 yılda konuyla ilgili atılmış en büyük adımlardan biri olarak değerlendirildi.
Meme Kanseri kadınların ölüm sebepleri arasında üst sıralardaki yerini kimselere kaptırmayan sinsi bir hastalık. Uzmanlar her yıl milyonlarca kadının hayatını kaybetmesine sebep olan bu kanser türü için geliştirilen yeni tarama/takip/teşhis kombinasyonundan umutla bahsediyor ve bunun son 30 yılın en büyük gelişmesi olduğunu söylüyor.
Mamografi, genetik test ve check up’ların birleşiminden oluşan yeni sistem meme kanseri vakalarının teşhisinde çığır açacak ve kadınların yanlış teşhis yüzünden yaşadığı korkuyu da ortadan kaldıracak.
İngiltere Ulusal Sağlık Sistemi (NHS) doktorları bu yeni programın denemelerini başlattılar. 40 yaş ve üzeri kadınlar bu program dahilinde mamografi ve genetik testlerle meme kanseri risk puanını öğrenebilecek. Böylece vakaların gözden kaçırılması ve yanlış teşhislerin önüne geçilebilmesi hedefleniyor.
İngiltere’de meme kanseri taramaları hali hazırda 50 ila 70 yaş aralığındaki tüm kadınlara yapılıyor.
Yeni uygulamada başarı elde edilmesi durumunda kadınlar artık ilk mamografilerini şimdikinden 10 yıl önce yani 40 yaşında yaptırabilecek ve bu mamografiler genetik testlerle de desteklenerek meme kanseri riski taşıyan kadınlar ve doktorları çok daha önce bu riskle ilgili önlem alabilecek.
Üstelik bu yeni uygulamada tek bir tarama yerine birçok test bir arada yürütülerek kişiye özel bir risk puanı belirlenerek bir sonraki tarama tarihi de gerekli görüldüğünde yapılacak. Böylece yanlış teşhisin ve gözden kaçan vakaların önüne geçilerek milyonlarca kadının hayatı kurtarılacak.
Devam eden denemelerde her beş kadından birinde görülen düşük riskte kişilere sonraki dört yıl boyunca yeni bir taramaya ihtiyaçları olmadığı söyleniyor. Bunun yanında riski yüksek bulunan kadınlar daha sık taramaya çağırılıyor.
Böylelikle de kadınların kendi kendilerini muayene ederken buldukları yumrular/kitleler bile görülmeden ve henüz tedavi için yeterli zaman varken kanseri ya da yüksek kanser riskini görebilmek ve hemen gerekli adımları atmak mümkün olacak.
Ancak meme kanseri taramasında kullanılan ve bir çeşit röntgen olan mamografi tek başına kullanıldığında her 100 kadından üçünde yanlış sonuç veriyor ve kanser taramasının sonucu negatif olsa da pozitif görünüyor; bu durum da kadınların gereksiz olarak endişelenmesine neden oluyor. Üstelik meme dokusunun yaşla birlikte değişimi, yağ-kas ve meme dokularının farklılaşması mamogramlardan alınan sonuçları etkiliyor.
Genç kadınların meme dokusunda daha az görülen yağ dokusu mamografide ortaya çıkan görüntüde kanserli doku gibi görülebiliyor bu da yanlış teşhislere yol açabiliyor. Üstelik bu yanlış yüzünden yağ dokusu az memelerde oluşan kanserlerin yüzde 40’ı bu sebepten gözden kaçabiliyor.
Öte yandan bu taramalar oldukça küçük ve erken safhadaki tümörleri tespit ediyor ancak bunların büyük çoğunluğu hiçbir zaman büyümüyor ve kötü huylu tümörlere yani kansere dönüşmüyor. Bunları ayırabilmek ve tedaviye ihtiyaç olup olmadığına karar verebilmek de doktorlar açısından oldukça zorlayıcı. Çünkü bazı durumlarda kanser riski nedeniyle hastalara gereksiz radyoterapi, kemoterapi ya da başka ilaçlı tedaviler uygulanabiliyor. Ve bunların etkileri de kadınlar için oldukça yıkıcı oluyor.
Cambridge Üniversitesi’nden Radyoloji Profesörü Fiona Gilbert bazı kadınların bu yüzden kendilerine hiç zarar vermeyecek tümörler yüzünden kanserli olarak damgalandığını aktarıyor.
Bu yeni ve çığır açacak uygulamanın devam eden denemelerinde 10 bin kadın yer alıyor. Bunların yarısına standart 3 yılda 1 mamografi uygulanıyor. Diğer yarısına da mamografiyle birlikte meme yoğunluğu ölçümü, kanser riskini taramak için tükürükten alınan genlerin teste sokulması ve kapsamlı bir sağlık anketi yapılması gibi kombine bir yaklaşım sunuluyor.
Kanser riski düşük çıkan kadınlara dört yılda bir mamografi önerilirken riskin yüksek bulunduğu kadınlar yılda bir defa mamografiye çağırılıyor.
Prof. Gilbert “60’lı ve 70’li yaşlarındaki kadınlarda meme kanseri görme ihtimalimiz daha fazla; yaş meme kanserinde önemli bir risk faktörü ancak genç kadınlar da meme kanserine yakalanıyor ve bizim onlara eğer ailelerinde meme kanseri hikayesi yoksa önerebileceğimiz bir çözüm yolumuz yok.” diyerek durumun ciddiyetini özetliyor.
Taramayı herkes için 50 yaşında başlatmak yerine daha akılcı davranmalıyız diyen uzmanlar meme kanserinin her 8 kadından birini etkilediğini, her gün en az 150 kadına meme kanseri teşhisi koyulduğunu hatırlatıyor.

Fransa’da yapılan yeni bir araştırmada, yapay tatlandırıcı kullanmanın kanser olmayı tetiklediği ortaya çıktı. 103 bin kişi üzerinde yapılan araştırmada, tatlandırıcı kullanan kişilerin, kullanmayanlara göre kanser olma ihtimallerinin yüzde 13 daha fazla olduğu belirtildi.
Fransız Ulusal Sağlık ve Tıbbi Araştırma Enstitüsü ve Sorbonne Paris Nord Üniversitesi’nden uzmanlar, sekiz yıl boyunca 100.000 kişinin yemek programını ve sağlığını izledi. Düzenli olarak yapay tatlandırıcılar tüketen kişilerde kanser riskinde yüzde 13’lük bir artış buldular. Dana önce yapılan çalışmalarda böyle bir bulguya rastlanmamıştı. Çalışma, meme ve obezite ile ilişkili kanser riskini artırdığını gösterdi.
2009-2021 arasında 103 bin kişinin verilerini analiz eden bilim insanları, tatlandırıcılarda bulunan aspartam ve asesülfam potasyumun daha yüksek kanser riski oluşturduğunu söyledi.
Şeker nedeniyle kilo alımını önlemek amacıyla milyonlarca kişi tarafından kullanıldığı belirtilen yapay tatlandırıcıların etkisi, sigara, kötü beslenme, yaş ve fiziksel aktivite gibi diğer değişkenlerle karşılaştırarak incelendi.
Fransa’nın INSERM enstitüsünde araştırma direktörü ve çalışmanın koordinatörü Mathilde Touvier, verdiği demeçte, fazla miktarda tatlandırıcı tüketen katılımcılarda tüketmeyenlere kıyasla kanser riskinin yüzde 13 daha fazla olduğunu vurguladı. 103 bin katılımcının yüzde 79’u kadındı ve yüzde 37’si yapay tatlandırıcılar tüketti.
Meşrubatlar tüketilen yapay tatlandırıcıların yarısından fazlasını oluştururken, kutu tatlandırıcılar yüzde 29’unu oluşturdu. Çalışmanın bulgularında tatlandırıcı kullanımının “meme kanseri ve obezite ile ilişkili kanserler için daha yüksek riskler oluşturduğu tespit edildi.
Touvier, “tüketicilerin yaşam tarzlarıyla bağlantılı önyargıları tamamen dışlayamayız” diyerek, çalışmanın sonuçlarını doğrulamak için daha fazla araştırma yapılması çağrısında bulundu. ABD Ulusal Kanser Enstitüsü ve İngiltere Kanser Araştırmaları, tatlandırıcıların kansere neden olmadığını ve Avrupa Gıda Güvenliği Otoritesi tarafından kullanım için yetkilendirildiğini söylemişti.
Londra Kanser Araştırmaları Enstitüsü’nden Michael Jones ise çalışmada bildirilen bağlantının “nedensellik anlamına gelmediğini” ve “yapay tatlandırıcıların kansere neden olduğunun kanıtı olmadığını” söyledi. Bulguların “tatlandırıcı yerine yapay tatlandırıcı kullanan kişilerde kanser riskinin artabileceğini” öne sürebileceğini söyledi.
Fransız araştırmacılar, ortalama yaşı 42 olan 102.865 Fransız yetişkinin beslenme ve sağlık kayıtlarına baktılar. Dörtte üçü kadındı.
Veriler, katılımcıların her altı ayda bir 24 saatlik diyet kayıtları sunduğu, devam eden bir günlük süreli beslenme çalışması toplandı.
Araştırmacılar yapay tatlandırıcı alımını, katılımcılar tarafından Ocak 2021’e kadar bildirilen kanser teşhisleriyle karşılaştırdı.
Katılımcıların yaklaşık yüzde 37’si günde en az bir kez yapay tatlandırıcılar tüketti. Çalışmanın sonunda 3.358’ine kanser teşhisi konmuştu ve hastalıklarının tespit edildiği andaki ortalama yaşları 59,5 idi.
Bunlardan 982’si meme kanseri, 403’ü prostat kanseri ve 2.032’si obezite ile ilişkili kanserlerdi.

Covid-19’a karşı ürettiği aşıyla da bilinen İngiltere merkezli AstraZeneca ilaç firması, meme kanseri ile mücadele eden ilaçla ilgili umut verici araştırma sonuçlarını yayınladı.İngiltere merkezli AstraZeneca ilaç firması, meme kanseri ilacıyla ilgili yeni araştırmaları yayınlarken, yeni bir tedavi olasılığı müjdesi verdi.
Daha önce yaptığı corona virüsü aşısıyla da adından söz ettiren firma, meme kanseri ilacıyla ilgili yeni bir çalışmanın hastalığın en ileri aşamasına geçen kişilerde bile tümörün ilerleme riskini yarı yarıya azalttığını ve en yaygın olarak teşhis edilen kanserlerden biri için yeni bir tedavi olasılığı sunduğunu vurguladı.
AstraZeneca ve Japon Daiichi Sankyo Co., ilaç üreticilerinin ortaklaşa geliştirdiği Enhertu isimli ilacın, araştırmaya katılan kişilerde, hastalığın ilerlemesini ortalama 9,9 ay, kemoterapi verilenlerde ise 5,1 ay azalttığını ortaya çıkardı.
Yapılan araştırmalarda, ilaç ayrıca ölüm riskini kemoterapiye kıyasla yüzde 36 oranında azalttığı da belirlendi.
Enhertu isimli ilacın, kanser hücrelerinin yüzeyinde bulunabilen HER2 adı verilen bir tür reseptörü hedefleyerek ve bölgeye gizli ama güçlü bir kemoterapi dozu vererek çalıştığı belirtildi.
Dünya Sağlık Örgütü’ne göre meme kanseri, son zamanlarda dünyada en sık teşhis edilen kanser türü olarak akciğer kanserini geride bıraktı. Bu yüzden ilaç firmaları da meme kanseri üzerine araştırmalarını yoğunlaştırdı. Son olarak ABD merkezli biyoteknoloji ve ilaç şirketi Gilead, geliştirdikleri Trodelvy isimli ilacın meme kanserinin ilerlemesinin dikkat çekici bir şekilde yavaşlattığını açıklamıştı.
İmmün sistem yani bağışıklık sistemi vücudumuzu enfeksiyonlara ve hastalıklara karşı korumaktadır. Esasen immün sistem kansere karşı da olukça etkin bir savunma mekanizmasıdır. Bunun yanında kanser ise bağışıklık sisteminden kaçabilen oldukça karmaşık yapıya sahip bir hücredir.
Kanser immünoterapisi ise immün sistem hücrelerinin kanser hücrelerini tanıyabilmesini ve yok etmesini sağlayacak şekilde immün sistemi yönlendirebilen ilaçlar veya yöntemler olarak kullanılmaktadır.
Normalde bağışıklık sistemi hücreleri anormal hücreleri bulular ve yok ederler. Büyük oranda da kanser hücrelerini bulabilir ve yok edebilirler. Ancak kanser hücreleri immün sistemden kaçabildiklerinde hastalığa sebeb olabilirler. Bir çok kanser tipinde patolojik incelemelerde kanser hücrelerinin çevresinde lenfositler saptanmıştır. Bu lenfositlere tümörlü bölgeye girebilen lenfositler (TIL) denmektedir. TIL hücrelerinin varlığı temel olarak en önemli savaşçılarımızdan olan lenfositlerin kanser hücrelerini tanıyabildiği ve önlemek için harakete geçtiği anlamına gelmektedir. TIL miktarı tümör dokusunda ne kadar fazlaysa genellikle kanser daha iyi seyreder.
Kanser hücrelerindeki genetik değişiklikler bağışıklık sisteminden daha kolay kaçmalarına neden olabilmektedir.
Kanser hücrelerinin yüzeylerindeki proteinler (PD-L1) bağışıklık sistemi hücrelerinin onları tanımasını engelleyebilmektedir.
Ayrıca bazı immün sistem hücreleri (T düzenleyici, Treg, gibi) bağışıklık sisteminin diğer hücrelerinin kansere karşı etkili olmasını engelleyebilmektedirler.
İşte bu noktada immünoterapi ilaçları kansere karşı etkili immün hücrelerin (T hücresi, NK hücresi, makrofajlar gibi) kanser hücrelerini tespit ederek kanser karşı etkin olabilmeleri sağlayan ilaçlardır.
Kanserde immünoterapi kararı vermeden önce mutlaka kapsamlı genomik profilleme yapılarak karar verilmelidir. Kansereki genetik değişiklikler immünoterapinin dizaynında ve kararında en temel belirleyicilerdendir. Sadece PD-L1 veya bir kaç belirteç bakılarak verilen immünoterapi kararları eksik ve yetersiz olabilmektedir. Özellikle tümör mutasyon yükünün belirlenerek verilecek kararlar için kapsamlı genetik profilleme gereklidir.
Günümüzdeki en önemli immünoterapi ilaçları PD-L1, PD-1 ve CTL4 proteinlerini bloke eden ilaçlardır. Kısaca bu ilaçlara immün kontrol noktası inhibitörleri denmektedir.
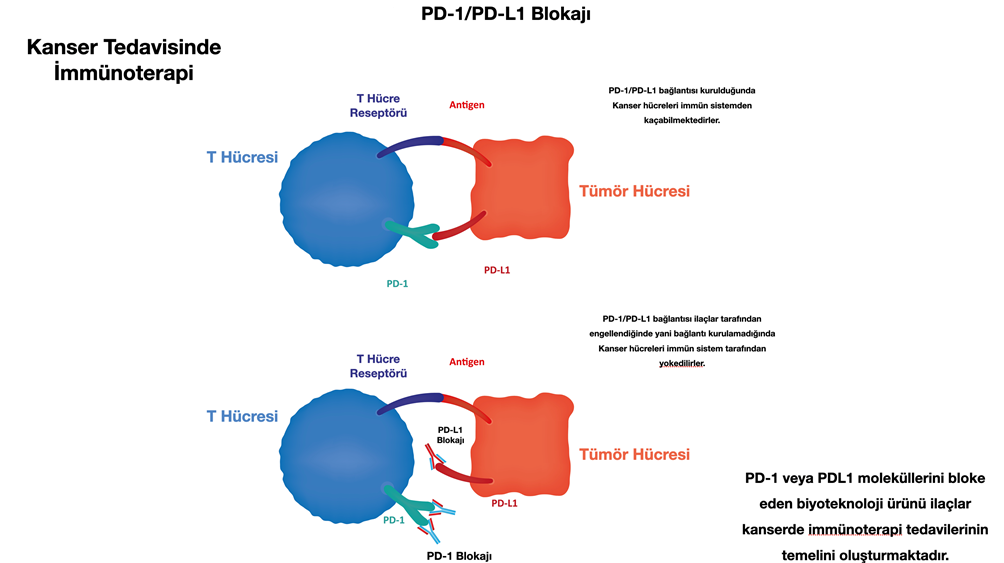
İmmünoterapi kararında önemli olan parametreler;
• PD-L1 durumu
• İmmün hücrelerin tümörlü dokuda bulunmaları ve oranları
• Tümörün immün hücreler tarafından daha kolay tespit edildiğinin göstergesi olan parametreler (MSI, mikrosatellit instabilite durumu; TMB, tümör mutasyon yükü; )
• İmmünoterapiye karşı direnci gösteren mutasyonlar (PTEN, SKK11 gibi. Araştırma safhasında olmakla önemli veriler mevcuttur. )
• İmmünoterapinin daha etkili olabileceğini gösteren mutasyonlar (ARID1A, POLE/POLD1, PBRM1 gibi. Bu verilerle de ilgili önemli kanıtlar olmakla birlikte araştırma safhasındadır.)


Meme kanseri, meme dokusunu oluşturan hücre gruplarından birinin değişime uğraması ve kontrolsüz olarak çoğalması nedeniyle oluşan tümör sonucu ortaya çıkan bir hastalık.
Kanserli doku, önce yakın çevresine sonra, memeye yakın lenf bezlerine yayılıyor. Zamanında tanı konulup tedavi edilmeyen hastalarda kanser diğer organlara yayılarak tedavisi olanaksız evreye geçiyor.
Nature dergisinde yayınlanan Nicola Aceto ve arkadaşları tarafından Bazel Üniversitesi’nde gerçekleştirilen deneysel çalışmada kanda dolaşan ve sonrasında metastaz yapan meme kanseri tümör hücrelerinin daha çok uyku döneminde ortaya çıktığını gösterdiler.
Otuz meme kanserli deney hayvanında yapılan çalışmada hasta uyku döneminde iken tümörün dolaşıma daha fazla dolaşan kanser hücresi saldıkları gösterildi. Ayrıca gece uykuda iken tümörden ayrılan hücrelerin, gündüz dolaşıma salınan hücrelere göre daha hızlı çoğaldıkları ve metastaz yapma potansiyellerinin de daha fazla olduğu gösterildi.
Bazı kanser türlerinde dolaşımdaki kanser hücrelerinin saptanıp buna yönelik tedavi planlanması yönünde araştırmalar yoğun şekilde devam ederken, tümörü tamamen çıkarılmış bireylerde dolaşımda bulunan kanser hücre yüküne göre daha yoğun tedavi uygulaması gündeme gelebileceği, ayrıca bu hücrelerde yapılan genetik ve moleküler analizler hedefe yönelik tedaviler açısından yol gösterici olabileceği belirtiliyor. Bu çalışmada gece alınan kanda saptanan tümör hücreleri daha önemli bir bulgu olabilir. Uyku düzeninden sorumlu olan melatonin hormonu muhtemelen bu farklılık üzerinde etkili. İleride bu çalışmanın sonuçları hem tedavi planlamasında hem de prognoz tayininde önemli ilerlemelere yol açabilecek başka çalışmalara ışık tutabilir.
Areola; göğüs ucu çevresindeki koyu renkli halkalar olarak tanımlanır ve tıp dilinde kullanılan Latince bir kelimedir. Meme üstünde koyu ve pütürlü bir yapıya sahip olan Areola bölgesi, meme başını çevreleyen koyu renkli daire şeklinde olup ortalama 5 santim çapındadır.
Meme içinde kanserleşen bir hücrenin, bir tümör oluşturması ve bir uzmanın muayene sırasında anlamasına ya da radyolojik incelemede belli olmasına kadar hayli uzun zaman geçmesi gerekiyor. Kadınlar genellikle en az 1 cm. büyüklüğüne ulaşmış bir kitleyi, elle kontrol yöntemi sayesinde fark edebiliyorlar.
Metastatik meme kanseri olan kişiler geceleri gözlerini kapattığında kanserleri uyanır ve yayılmaya başlar.
Bu hafta Nature’da meme kanseri metastazının günün her saatinde aynı oranda gerçekleştiği varsayımını tersine çeviren çarpıcı bulgu yayınlandı.
Araştırmacılar, sonuçların gelecekte doktorların kanserli insanlardan kan örnekleri alma şeklini değiştirebileceğini söylüyor.
ETH Zürih’te moleküler onkoloji profesörü olan kıdemli yazar Nicola Aceto, “Bizim görüşümüze göre, bu bulgular sağlık uzmanlarının biyopsi yaptıkları zamanı sistematik olarak kaydetme ihtiyacını ortaya çıkarabilir” diyor.
Araştırmacılar, günün farklı saatlerinde analiz edilen örneklerde dolaşan tümör hücrelerinin sayısında açıklanamayan bir fark gözlemlediler.
Aceto, “Meslektaşlarımdan bazıları sabahın erken saatlerinde veya akşam geç saatlerde çalışıyor; bazen alışılmadık saatlerde de kan tahlili yapıyorlar” diyor.
İnsanlardan çok daha fazla sayıda dolaşımdaki kanser hücresine sahip gibi görünen fareler, başka bir ipucu verdi: Fareler, kan örneklerinin en sık alındığı gün boyunca uyudu.
İsviçreli araştırmacılar neler olup bittiğini araştırmak için meme kanserli 30 kadın üzerinde çalıştılar (metastaz yapmamış erken meme kanserli 21 hasta ve evre IV metastatik hastalığı olan 9 hasta).
Bu çalışma sonucunda “çarpıcı ve beklenmedik bir model” buldular: Dolaşan tümör hücrelerinin çoğu (yüzde 78,3) gece alınan kan örneklerinde bulunurken, gündüz örneklerinde çok daha düşük bir miktar bulundu.
Araştırmacılar farelere meme kanseri hücreleri enjekte edip gün içinde kan örnekleri aldıklarında da aynı sonucu buldular. Dolaşan tümör hücreleri, fare dinlenirken çok daha yüksekti.
Araştırmacılar, ilginç bir şekilde, dinlenme döneminde toplanan kanser hücrelerinin “metastaz yapmaya oldukça yatkınken, aktif fazda üretilen dolaşımdaki tümör hücrelerinin metastatik yetenekten yoksun olduğunu” söyledi.
Genetik analiz, farelerden ve istirahat halindeki insanlardan alınan tümör hücrelerinin, mitotik genlerin ekspresyonunu artırdığını ortaya koydu. Mitotik genler hücre bölünmesini kontrol ettiğinden, bu onları metastaz yapmada daha iyi hale getirir.
Araştırmacılar, açık-koyu rutini değiştirerek bazı farelere jet gecikmesi verdikleri deneyler yaptılar. Sirkadiyen ritmi bozmak, farelerde dolaşan tümör hücrelerinin konsantrasyonunda büyük bir azalmaya yol açtı.
Başka bir deneyde, araştırmacılar farelere uyanıkken vücutta bulunanlara benzer hormonlar vermenin, fare dinlenirken dolaşımdaki tümör hücrelerinin sayısını etkileyip etkilemediğini test etti.
Farelere testosteron, insülin (şekeri enerjiye dönüştürmeyi mümkün kılan bir hormon) ve deksametazon (stres hormonu olan kortizol gibi davranan sentetik bir kimyasal) enjekte ettiler.
Araştırmacılar, dinlenme döneminde (tümörün normalde en agresif olduğu zaman) alınan bir kan örneğinde dolaşan tümör hücrelerinin sayısında “belirgin bir azalma” buldular.
Çalışmanın ilk yazarı ve ETH Zürih’te moleküler onkoloji araştırmacısı olan Zoi Diamantopoulou, “Araştırmamız, dolaşımdaki kanser hücrelerinin orijinal tümörden kaçışının, gece ve gündüz ritimlerimizi belirleyen melatonin gibi hormonlar tarafından kontrol edildiğini gösteriyor” diyor. Bu makale Nature’da yayınlandı.

Araştırmacılar, üçlü negatif meme kanserinin (TNBC-Triple-Negative Breast Cancer) gelişmesini önlemek için türünün ilk örneği bir aşı üzerinde çalışıyorlar.
Tümör hücrelerini üç anahtar reseptör için negatif test ettiği için Üçlü Negatif Meme Kanseri denir.
Östrojen ve progesteron kadın hormonlarıdır. HER2, hücrelerin büyümesine yardımcı olan bir proteindir.
Bu neden önemli? Çünkü bu reseptörlere sahip meme kanserleri için birkaç etkili tedavi vardır. TNBC’nin tedavisi genellikle daha zordur çünkü hormon tedavilerine veya hedefe yönelik tedavilere yanıt vermez.
TNBC, diğer meme kanseri türlerinden daha hızlı büyüme ve yayılma eğilimindedir. Yüksek bir tekrarlama oranına sahiptir ve sonuç genellikle daha az elverişlidir. Meme kanserlerinin yüzde 10-15’i üçlü negatif meme kanseri negatiftir.
Bağışıklık sisteminin kanser hücreleriyle savaşmasını sağlayan bir tedavi türü olan immünoterapi ile ilgili geçtiğimiz günlerde yeni bir araştırma yayınlandı. Chicago’da yapılan Amerikan Klinik Onkoloji Derneği Toplantısı’nda Fransız araştırmacıların önemli bir çalışma sunuldu. Bu çalışmaya göre reçetesiz de satın alınabilen ateş düşürücü ve ağrı kesici ilaçlar immünoterapiyle beraber kullanıldığında tedaviden alınan faydayı azaltıyor. Bu nedenle immünoterapi hastaları tedavileri boyunca ağrı kesici ve ateş düşürücü ilaçları hekimlerine danışarak kullanmalı.
Çalışmada 600’den fazla ileri evre kanseri olan hasta kontrol edildi. Raporda hastaların gerek genel, gerekse hastalık ilerlemesi olmadan olan sağ kalım oranları incelendi. Bu grup ilacı kullanan hastaların, ilaç almayan hastalara göre hastalıklarının daha kötü seyrettiği rapor edildi.
Ağrı kesici ve ateş düşürücü bazı ilaçların T hücreleri (Bağışıklık sistemi hücreleri) üzerindeki etkileri nedeniyle hastalarda immünoterapi etkinliğinin daha az olacağı için dikkatli kullanılması oldukça önemli.
Buna ek olarak bilindiği gibi immünoterapi ilaçları vücudun bağışıklık sistemini harekete geçirerek kanserle mücadele edilmesini sağlayan ilaçlardır. Bu grup ilaçlar kemoterapi olmadığı için kemoterapi tedavisinde sıklıkla görülen kusma, saç dökülmesi gibi yan etkiler olmaz ancak bu tedavilerle nadiren de olsa alerjik reaksiyonlar görülebilir ve bu reaksiyonlar kendisini ishal, nefes darlığı, öksürük, halsizlik, cilt döküntüsü, iştah azalması, bulantı şeklinde gösterebilir. Ancak kemoterapiye kıyasla bu ilaçlarla görülen bu grup yan etkiler daha nadirdir ve doktorunuza bildirmeniz halinde tedavi edilebilir.
İmmünoterapi alan hastaların bağışıklık sistemlerini güçlendirmek için sadece aşağıdaki önerileri uygulamaları yeterlidir.

Sıçramalı (metastatik) meme kanseri tedavisinde yeni tedavi yaklaşımlarının hem hastaların sağ kalımlarını artırıyor hem de kemoterapi ihtiyacını azaltıyor. Özellikle hormon reseptör düzeyi pozitif olan sıçramalı meme kanserlerinde artık yeni hedefli tedavilerle kemoterapiye ihtiyaç kalmadan hastalık kronik hale getirilebiliyor.
Meme kanseri tedavisinde, cerrahi, kemoterapi, radyoterapi, hormonoterapi ve hedefe yönelik tedaviler gibi farklı tedaviler kullanılır. Hangi tedavinin ne zaman kullanılacağına meme kanserinin tipine göre karar verilir. Her tedavi yönteminin etkileri ve yan etkileri de birbirinden farklıdır.
Meme kanserinin en sık koltuk altına sıçramakla birlikte elimizdeki tedavilerle koltuk altına sıçramış bir meme kanseri vakası bile tam olarak iyileşebiliyor. Ancak tanıda geç kalınırsa, hastalık kemiğe, akciğere, karaciğere, karın içine, lenf bezlerine, boyuna sıçrayabiliyor. Bizim amacımız sıçramalı meme kanserini de kronik hale getirmek. Özellikle hormon reseptör düzeyi pozitif olan sıçramalı meme kanserlerinde artık yeni hedefli tedavilerle kemoterapiye ihtiyaç kalmadan, hastalık; tansiyon, diyabet gibi kronik hale getirilebiliyor.
Eylül 2021 de gerçekleştirilen Avrupa Onkoloji Kongresinde (ESMO 2021), sunulan bir araştırmaya göre Hormon pozitif olan sıçramalı meme kanserinde yeni hedefli tedavilerin standart tedavi olan hormon ilaçlarına eklenmesiyle; hastaların sağ kalımları anlamlı ölçüde uzayarak sağ kalımların 6 yılların üzerine çıktığı görüldü. 6.6 yıllık takip sonuçlarında hastaların hala yaşam sürelerinin uzayarak devam ettiği gösterildi.
Hastaların, hastalığı ilerlediğinde kemoterapiye geçme ihtimalleri akıllı ilaçlar sayesinde giderek ötelendi. Kemoterapinin yan etkileri fazla çünkü sağlıklı hücrelere de zarar veriyor. Akıllı ilaçlar hem ağızdan hap olarak kullanılıyor, hastaneye bağımlılığı azaltıyor hem de yan etkileri halsizlik, yorgunluk, döküntü gibi kolay baş edilebilen yan etkiler oluyor. Böylece hem kemoterapiye ihtiyaç azalıyor hem yaşam süresi uzuyor hem de hastaların hayat kalitesi artıyor. Sıçramalı bir hastalık tansiyon, şeker gibi uzun süreçli bir hastalık haline geliyor.

Meme kanserinden kurtulanlar bir dizi sağlık probleminden etkilenebilir, ancak çoğu zaman büyük bir endişe kanserle tekrar karşı karşıya kalmaktır. Tedaviden sonra tekrar ortaya çıkan kansere nüks denir. Ancak bazı kanserden kurtulanlar daha sonra yeni, ilgisiz bir kanser geliştirir. Buna ikinci kanser denir .
Meme kanseri olan kadınlar başka kanserlere yakalanabilir. Meme kanserinden kurtulanların çoğu tekrar kansere yakalanmasa da, aşağıdakiler de dahil olmak üzere bazı kanser türlerine yakalanma riski daha yüksektir:
Meme kanserinden kurtulanlarda en sık görülen ikinci kanser başka bir meme kanseridir. Yeni kanser, karşı memede veya meme koruyucu cerrahi (lumpektomi gibi) ile tedavi edilen kadınlarda aynı memede ortaya çıkabilir .
Genetik faktörlere bağlı kanserler
Bazı ikinci kanserler için ortak genetik risk faktörleri rol oynayabilir. Örneğin, BRCA genlerinden birinde mutasyona sahip kadınlarda meme kanseri, yumurtalık kanseri ve diğer bazı kanser riskleri artar.
Radyasyon tedavisine bağlı kanserler
Akciğer kanseri: Tedavilerinin bir parçası olarak mastektomi sonrası radyasyon tedavisi gören kadınlarda akciğer kanseri riski daha yüksektir . Sigara içen kadınlarda risk daha da yüksektir. Lumpektomi sonrası memeye radyasyon tedavisi alan kadınlarda risk artmıyor gibi görünmektedir.
Sarkom: Memeye uygulanan radyasyon tedavisi, tedavi edilen bölgelerdeki kan damarları (anjiyosarkomlar), kemik (osteosarkomlar) ve diğer bağ dokularının sarkomları riskini de artırır. Genel olarak, bu risk düşüktür.
Bazı kan kanserleri: Meme radyasyonu, daha yüksek lösemi ve miyelodisplastik sendrom (MDS) riski ile bağlantılıdır. Genel olarak, yine de, bu risk düşüktür.
Kemoterapiye bağlı kanserler
Erken meme kanseri için belirli kemoterapi (kemo) ilaçlarını aldıktan sonra lösemi ve miyelodisplastik sendrom geliştirme riskinde küçük bir artış vardır . Hem kemoterapi hem de radyasyon tedavisi verilirse risk daha yüksektir.
Tamoksifen ile tedaviye bağlı kanserler
Tamoksifen almak , hormon reseptörü pozitif meme kanserinin geri gelme şansını azaltır. Aynı zamanda ikinci bir meme kanseri riskini de azaltır. Ancak tamoksifen rahim kanseri (endometriyal kanser ve rahim sarkomu) riskini artırır. Yine de, tamoksifen alan çoğu kadında genel rahim kanseri riski düşüktür ve araştırmalar bu ilacın meme kanseri tedavisindeki faydalarının ikinci bir kanser riskinden daha büyük olduğunu göstermiştir.
Meme kanseri tedavisi sonrası takip
Meme kanseri tedavisini tamamladıysanız, kanserin geri döndüğüne dair işaretler aramak için yine de doktorunuzu düzenli olarak görmelisiniz. Her iki memenizi de aldırmadıysanız, meme kanserini (ya kanserin nüksetmesi ya da yeni bir meme kanseri) aramak için yıllık mamografi çektirmeniz gerekir.
Meme kanserinin nüksetmesinden veya yeni bir hastalıktan veya ikinci bir kanserden kaynaklanabileceğinden, herhangi bir yeni semptom veya sorun hakkında doktorunuzu bilgilendirin. Örneğin, menopozdan sonra veya dönemler arasında kanama veya lekelenme gibi anormal adet kanaması, rahim kanserinin bir belirtisi olabilir.
İkinci bir kanser olma riskimi azaltabilir miyim?
Tüm kanserleri önlemenin kesin bir yolu yoktur, ancak riskinizi azaltmak ve mümkün olduğunca sağlıklı kalmak için atabileceğiniz adımlar vardır. Yukarıda belirtildiği gibi önerilen erken teşhis testlerini almak, bunu yapmanın bir yoludur.
Tütün ürünlerinden uzak durmak da önemlidir . Sigara, meme kanserinden sonra görülen ikinci kanserlerden bazıları da dahil olmak üzere birçok kanser riskini artırır.
Sağlığın korunmasına yardımcı olmak için meme kanserinden kurtulanlar ayrıca:
Sağlıklı bir kiloya ulaşın ve bu kiloda kalın
Bol miktarda meyve, sebze ve kepekli tahıllar içeren gıdalar tüketin ve işlenmiş kırmızı etleri, şekerli içecekleri ve yüksek oranda işlenmiş gıdaları sınırlayan veya bunlardan kaçınan sağlıklı bir beslenme düzenini takip edin.
Alkol almamak en iyisidir . İçki içiyorsanız, kadınlar için günde 1, erkekler için günde 2’den fazla içmeyin.

Meme kanseri, dünyada her yıl 1 milyon 700 binden fazla kadını etkiliyor. Ülkemizde de durum çok farklı değil, zira her 8 kadından biri; hayatının bir döneminde meme kanserine yakalanıyor.
Meme kanseri hiçbir kadının aklına bile getirmek istemediği bir sağlık sorunu. Birçok kadın da bu nedenle belirtileri gözden kaçırabiliyor. Aslında meme kanseri bazı sinyaller vererek geliyor. Bunları göz ardı etmek ise hayatı tehlikeye atmak dışında bir işe yaramıyor.
Meme kanserinin erken tanısı için rutin kontroller asla ihmal edilmemeli. Ayrıca erken tanı için 20 yaşından sonra her kadın ayda bir kez kendi kendine meme muayenesi yapmalı. Böylelikle meme kanseri ileri aşamalara ulaşmadan fark edilebilir.
1- Memede kitle varlığı
Meme kanserinin en büyük sinyali; memede veya koltukaltında ele kitle gelmesi. Kanserli kitleler, diğer şişliklerden sert yapılı, düzensiz kenarlı ve pürtüklü yüzeyi ile ayırt edilebiliyor. Bunun için en etkili yöntem ise; yatağa uzanarak elle muayenenin gerçekleştirilmesi. Bir elinizi başınızın altına yerleştirin. Ardından öteki elinizin işaret ve orta parmağıyla diğer göğsünüze dokunun. Aynı işlemi diğer taraf için de yapın. Meme başından çevresine doğru dairesel hareketler uygulayın. Ardından koltukaltlarına da aynı işlemi tekrarlayın.
2- Meme başı akıntısı
Sıkmadığınız halde, tek memeden veya tek kanaldan kanlı ya da şeffaf renkli akıntılar geliyorsa, nedeninin mutlaka araştırılması gerekiyor. Bu tür meme başı akıntılarına, meme kanseri veya meme kanseri riskini artıran bir lezyon olan ‘intraduktal papillom neden oluyor.
3- Meme başındaki şekil bozuklukları
Aynanın karşısına geçip kendinizi incelediğinizde meme başlarınızda içe doğru çekilme, çökme veya şekil bozukluğu fark ediyorsanız, hemen bir doktora görünmenizde fayda var.
4- Meme başı derisinde değişiklikler
Aynanın karşısında kendinize bakarken meme başı derisinde soyulma ve kabuklanma gibi belirtiler gördüyseniz, bunların da bir uzman tarafından değerlendirilmelidir.
5- Memede büyüme ya da şekil bozukluğu
Memede büyüme ya da şekil bozukluğunu en iyi aynanın karşısına geçerek görebilirsiniz. Ellerinizi belinize koyun ve bakın bakalım her iki memeniz simetrik mi? Memelerde bir büyüme var mı?
6- Meme cildinde yara veya kızarıklık
Eğer bir yere çarpıp yaralanmadıysanız, meme cildinde aniden ortaya çıkan kızarıklık ve yaralar ciddiye alınması gereken belirtilerin başında geliyor.
7- Memede ödem, şişlik ve içe doğru çekinti
Her ödem ve şişlik, meme kanserinin belirtisi değil. Bunlar regl ve hamilelik dönemlerinde de kadınların sıkça yaşadıkları sıkıntıların başında geliyor, ancak tabloya meme cildinde içe doğru çekintiler, portakal kabuğu gibi pürüzlü bir görünüm eşlik ediyorsa, hiç zaman kaybetmeden bir doktora başvurmak gerekiyor.
ELLE MEME MUAYENESİNİ ALIŞKANLIK HALİNE GETİRİN!
Mamografik ve ultrasonografik tarama yöntemleri sayesinde meme kanseri erken teşhis ediliyor ve kişiye özel yaklaşımlar sayesinde tedavideki başarı oranları artıyor. Kadınların özellikle 40 yaşından sonra tarama periyodlarını sıklaştırmalı ve erken tanı için elle muayenenin alışkanlık haline getirilmelidir.
Her ne kadar meme ağrısı kadınlarda endişeye yol açsa da, her zaman ciddi bir hastalığın belirtisi değildir.
Meme ağrısı (mastalji) her yaş kadında görülebilen bir belirtidir. Meme ağrısını adete bağlı ve adete bağlı olmayan diye iki şekilde ele almak gerekir. Her ikisinin de tedavisi mümkündür. Her iki tip ağrı tek memede, her iki memede birden veya memenin sadece bir bölümünde olabilir.
Meme ağrısı tek başına nadiren meme kanseri belirtisi olmakla beraber yine de doktora gitmek ve ağrının nedenini mutlaka araştırmak gerekir.
Genellikle adetten önceki bir haftalık dönemde hissedilir ve adet ile birlikte kaybolur. En sık 30-40 yaşlarında görülür. Hormon tedavisi gören menopozdaki kadınlarda da ağrı olabilir? Ağrının tam olarak nedeni bilinmemekle birlikte yumurtlama döneminden sonra memede meydana gelen hücresel değişikliklerin gerginliğe ve ağrıya neden olduğu düşünülmektedir.
Doğum kontrol haplarının ve bazı depresyon ilaçlarının da ağrıya neden olduğu bilinmektedir. Esansiyel bir yağ asidi olan GLA’nın (gamolenik asit) vücutta az olması da ağrıya neden olabilmektedir?
Ağrının ilaçlardan kaynaklandığı düşünülüyorsa ve şiddeti kişiyi rahatsız edecek derecedeyse, ilaçların daha düşük dozları denenmeli veya kesilmelidir. Doğum kontrol yöntemi olarak spiral gibi farklı yöntemler tercih edilmelidir?
Ağrı yapan ilaçların azaltılması veya kesilmesi mümkün değilse, GLA yağ asidini içeren primrose (çuhaçiçeği) yağı kullanılması, kahve ve çikolata tüketiminin azaltılması, yeterince sebze ve meyve tüketilmesi ve memeleri tam saran, sıkmayan ve destek veren bir sütyen kullanımı faydalı olabilir.
Ağrı çok fazla olduğunda antienflamatuar ilaç gurubu fayda sağlar. Daha ciddi ağrılarda östrojen hormonunu baskılayan ilaçlar faydalı olabilir. Ancak bu ilaçların yan etkileri olduğundan, sadece uzun süreli ve şiddetli ağrılarda doktor kontrolünde kullanmak gerekir?
Bu ağrı doğrudan meme ağrısı olabileceği gibi, kas-eklem ağrısı, kalp ağrısı gibi ağrıların memeye yansıması şeklinde de olabilir. Başka organlardan yansıyan ağrılar dışındaki meme ağrılarının nedeni tam olarak bilinmemektedir. Her yaşta bu ağrılar görülebilir. Tedavisi adete bağlı ağrı tedavisi ile aynıdır.
Unutmamak gerekir ki ender de olsa meme kanseri kendini ilk önce ağrı ile belli edebilir. Özellikle, sadece tek bir memede, yeni ve sürekli bir ağrı oluşmaya başladıysa ve ağrı sebepsiz yere artıyorsa doktora görünmenizde fayda vardır.
Burada önemli olan ağrının altında yatan önemli bir neden varsa atlanmamasıdır. Meme ağrısı sanılan bazı ağrılar başka organlardaki önemli hastalıkların da belirtisi olabilir ve doktora başvurarak, varsa bu tür bir hastalığa da erken evrede tanı konmasını ve tedavi edilmesini sağlayabilirsiniz.
En sık görülen belirti memede ele kitle gelmesidir ve çoğunlukla hasta kendi fark eder. Tüm bu belirtiler meme iltihabı, meme kisti gibi selim meme hastalıklarının da belirtisi olabilirler ancak bunun ayırımı için mutlaka doktor kontrolü gerekir.
Memedeki kitle ve diğer belirtileri nasıl farkedilebilir?
Bazı özellikleri taşıyan kadınlarda, meme kanserinin daha sık görüldüğünü biliyoruz. Bu özelliklere risk faktörleri diyoruz. Bu risk faktörlerini taşıyan kişilerin mutlaka meme kanserine yakalanacakları söylenemez. Sadece, bu faktörleri taşımayanlara göre, daha fazla meme kanserine yakalanma olasılıkları olduğunu biliyoruz. Bu faktörleri taşımayan kişiler de meme kanserine yakalanabilirler. Meme kanserine yakalanan kadınların yarısı, bu risk faktörlerini hiç taşımamaktadır. Bu nedenle, risk faktörlerinin taşımayan kişilerinde olağan kontrollarını düzenli yaptırmaları önemlidir.
Birinci derece akrabada (anne, kızkardeş ve kızı) meme kanseri varlığı en önemli risk faktörüdür. Örneğin, kız kardeşi veya annesi meme kanserine yakalanan bir kadının, ömür boyu meme kanserine yakalanma riski % 12-14 den (% 12-14 tüm kadınlar için ömür boyu risk) % 18-20 ye çıkmaktadır. Bu durumda olan kadınlar daha sık ve dikkatli izlenmelidir, riskin büyüklüğüne göre bu durumda olan kadınlarda tarama başlangıç yaşı ve tarama metodlarında değişiklerler söz konusudur. Bu durumda olan kadınlar tarama programlarının düzeni için ilgili radyolog veya klinisyenlerine başvurmalıdır.
Birden fazla birinci derece akrabalarında meme kanseri bulunan kadınlar, meme kanseri genetik danışmanlığının yapıldığı kliniklere baş vurarak risklerini hesaplattırmaları gerekir. Eğer aile geçiş riski yüksek bulunursa, genetik test yapılabilir.
Meme kanserine yakalanma riskini artıran en önemli ikinci faktör yaştır. İleri yaş önemli bir risk faktörüdür. Yeni meme kanseri tanısı konan kadınların % 70’i, 50 yaş üzerindedir. Diğer bir deyimle, yaşı 50 yaş üzerinde olan kadınlarda meme kanseri görülme sıklığı, yaşı 50 yaşın altında olan kadınlardan 4 kat daha fazladır.
Kişisel meme kanseri hikayesi: Daha önce meme kanseri geçirmiş ve tedavi olmuş kadınlarda, diğer memede kansere gelişme olasılığı normal kadınlara göre 3-4 kat daha fazladır.
Daha önce meme biopsisi yapılmış olması: Memede bir kitle nedeni ile biopsi yapılmış ve iyi huylu bir tümör saptanmış olabilir. Bazı kanser olmayan iyi huylu tümörlerin bulunması, kanser gelişme riskini değişik oranlarda artırabilmektedir. Bu, tümörün hücresel yapısına göre değişir. Örneğin, yapılan bir biopside, çıkartılan kitlenin patolojik incelemesi sonucu atipik hiperplazi tanısı konmuş kadınlarda ( bu tamamen iyi huylu bir tümördür), meme kanseri gelişme oranı normal kadınlara göre daha fazladır.
Diğer daha önemsiz risk faktörleri ise aşağıdaki gibidir:

Kişinin kendi kendini elle muayenesinin meme kanserini erken yakalanması için iyi bir yöntem olmadığı çeşitli araştırmalarda gösterilmiştir. Ancak kişide bir meme kanseri bilinci oluşmasına yardımcı olmaktadır. Eğer kişinin kendi kendine muayenesi sizde anksiyeteye (evham’a) neden oluyorsa yapmayabilirsiniz. Ruh sağlığınızın tedavisi daha güç olabilir.
Her ay kendisini düzenli olarak kendisini muayene eden bir kadın, memesinde ortaya çıkan bir kitleyi daha erken farkedebilir.
Muayene için aydınlık bir ortamda aynanın karşısında dik durarak kollar vücudun iki yanına sarkıtılır. Bu pozisyonda memelerin bir ay önceki durumuna göre büyüklük ve biçim açısından aynı olup olmadığı, deri yüzeyinde ve meme başında değişiklik görülüp görülmediği incelenir. Ayrıca bir yerinde kızarıklık, ele gelen bir kitle, özellikle meme başında içe çökme yada çekilme olup olmadığı araştırılmalıdır. Daha sonra kollar yukarı kaldırılıp memenin biçimi, büyüklüğü ve yüzeyi kontrol edilir.
Yatarak yapılan elle muayenede memeyi düzleştirip göğüs kaslarını germek için kol başın üzerine kaldırıldıktan sonra koltuk altı sınırından meme başına ve göğüs kemiğinden meme başına doğru enine bir paralel çizgi izlenir. Meme dokusunda saptanan her değişiklik tümör değildir. Normal olarak meme dokusu küçük yumrulardan oluşur. Bu yumrular adet kanamasından önce belirginleşir yada düzensizleşir. Herhangi bir kuşku durumunda mutlaka hekime başvurulmalıdır.

Tıp henüz meme kanserini önleyebilecek bir yaşam tarzı, ilaç veya aşı bilmemektedir. Bununla birlikte meme kanseri erken yakalandığında tedavi edilebilen bir hastalıktır. Erken tanı sayesinde, meme kanserinin getirdiği sorunlar büyük oranda çözülebilmektedir. Bu sayede hastalığın yaptığı hasar en aza indirilebilir, yaşam süresi ve kalitesi önemli ölçüde arttırılabilir. Erken teşhis için bilinen en iyi ve etkili çözüm, kadınların risk durumlarına göre belirlenmiş olan tarama programına uyarak mamografilerini ve gerekli diğer tetkikleri düzenli yaptırmasıdır.
Meme kanserinde şu şikayetler ve belirtiler olabilir:
Memedeki bir çok değişiklik çoğu kez kansere bağlı olmasa da yukarıdaki belirtilerden herhangi biri varsa ve özellikle ele bir kitle geliyorsa doktora başvurmak gerekir. Mamografi ve ultrason sonucunuz normal dahi olsa doktorunuza danışın.
Tedaviler kişiden kişiye göre farklılık göstermekle birlikte bu gibi durumlarda erken teşhis çok önemlidir.

Son yıllarda görülme sıklığı giderek artan meme kanserinin özellikle genç kadınları da tehdit ettiği görülüyor. Kadınların meme kanserine karşı en büyük silahı ise bilinçli olmak ve erken teşhis. Kontrollerin aksatılmaması, kendi kendine meme muayenesinin rutin olarak yapılması ve yaşam tarzı düzenlemeleri ile meme kanseri erken teşhis edilebiliyor.
Bu hatalı kullanım gereksiz zaman kaybı, iş yükü ve gereksiz istenilen tetkiklere neden olmaktadır: ‘’Meme‘’ kelimesi yerine yanlış ve yaygın bir alışkanlıkla ‘’göğüs’’ kelimesinin kullanılması, hastaların konu ile ilgi olmayan branşlara başvurmasına neden olmaktadır. Göğüs; gövdenin üst yarısı, bir başka değişle vücudun boyun ile karın arasında kalan bölümüdür. Göğüs hastalıkları ve göğüs cerrahisi uzmanları, akciğer hastalıkları ve ameliyatları ile ilgilenirler, meme hastalıkları ile doğrudan bir ilgileri yoktur. Özellikle kadınların %80‘inin hayatlarının bir bölümünde meme ağrısı şikayetiyle karşılaşacakları düşünülecek olursa, hastanın doğru bölüme başvuru yapması vakit kaybetmemek açısından çok önemlidir.
Meme hastalıklarının değerlendirilmesinde mamografi halen ‘’altın standart’’ görüntüleme yöntemidir. Günümüzde dijital mamografi sayesinde tarama ve tanısal amaçlı düşük dozda radyasyon miktarı ile yüksek görüntü kalitesi sağlamaktadır. Mamografi bu sayede memede kitle oluşturmayan meme kanseri odaklarını dahi tespit edebilmekte üstün bir görüntüleme yöntemi olma özelliğini korumaktadır. Mamografide alınan radyasyon miktarı genellikle şu örnekle değerlendirilmektedir: Londra’dan kalkan bir uçaktaki hostesin Avustralya’ya kadar uçuşunda atmosferin inceliği nedeniyle maruz kaldığı radyasyon miktarının mamografiden daha yüksek olduğu düşünülürse mamografideki doz önemsenmeyecek kadar azdır. Ancak gerekli hastaya gerekli algoritma ile düzenlenmesi ve yapılan planlamanın tıbbi gerçekliğe uygun olması şarttır.
Mamografinin doğru zamanlamada planlanması hasta uyumu açısından son derece önemlidir. Adet dönemine yakın planlanacak bir mamografi seansında, hastanın memesinin en dolgun ve hassas döneminde ağrı nedeniyle rahatsız olabileceği ve bu denli önemli bir görüntüleme tetkikinden kaçar hale gelebileceği akılda tutulmalıdır. Dolayısıyla mamografi amacıyla en ideal zaman, adet kanamasını takip eden 3-4. gün olmalıdır.
Günümüzde tüm meme kanserlerinin yaklaşık %5-10’unun genetik geçişli olduğu bilimsel olarak ortaya konulmuş olup, genetik hasarın nedeni olan bazı gen mutasyonları tanımlanmıştır. Hatta aile öyküsü yüksek, seçilmiş hasta gruplarında BRCA1 ve BRCA2 olarak isimlendirilen genlerdeki gen mutasyonlarının günümüzde kan analizi ile saptanabileceğini bilmelidir. Meme kanserinde aile öyküsü risk gruplarının ortaya konmasında son derece önemlidir. Bireyin düzenli olarak meme kanseri cerrahisi ile ilgilenen bir genel cerrahi uzmanı tarafından ve doktorunun belirlediği takip süreleri ile kontrollerini yaptırması çok önemlidir. Genetik geçişleri ortaya konan bu olguların dışında ailesinde meme kanseri olmasına karşın kendisinde meme kanserinin görülmediği pek çok hasta grubu da mevcuttur. Öte yandan bir kadının ailesinde meme kanseri vakasının olmaması hiçbir zaman için bu kişide meme kanseri riskinin olmayacağı anlamına gelmemektedir.
Günümüzde genç meme kanseri sayısı artmaktadır. Yirmili yaşlara gelmiş her kadının meme kanseri açısından risk taşıdığını bilmesi gereklidir. 20-30 yaş gurubunda adet kanamasının takip eden 3. günde meme muayenesini yapması gerekmektedir. 35-40 yaş arasında yıllık genel cerrahi uzmanı kontrolü ve meme dokusunun ultrasonografik olarak değerlendirilmesi önemlidir. 40 yaşına gelmiş bir kadının rutin mamografik takiplerine başlaması gerekmektedir.
Tüm kadınların 40 yaşından önce de mamografi çekilebileceğini bilmesi gerekmektedir. Amerikan Kanser Cemiyeti’nin önerisi ile bir kadının 1. derece akrabalarında meme kanseri vakasının olması durumunda akrabasına tanı konulan yaşın 10 yıl öncesinde bu kadın için mamografik takibin başlaması gerekir. Annesine 43 yaşında meme kanseri tanısı konulmuş bir kadına 10 yıl öncesinde yani 33 yaşında mamografik takibe başlanmalıdır. Aile öyküsü olmadığı bazı seçilmiş olgularda da mamografiden yardım alındığını bilmekte fayda var.
Meme hastalıklarının ortaya konmasında altın standart meme mamografisidir. Meme MR’ı bilimsel olarak endikasyonları belirlenmiş sınırlı bir hasta grubunda planlanan bir görüntüleme yöntemidir.
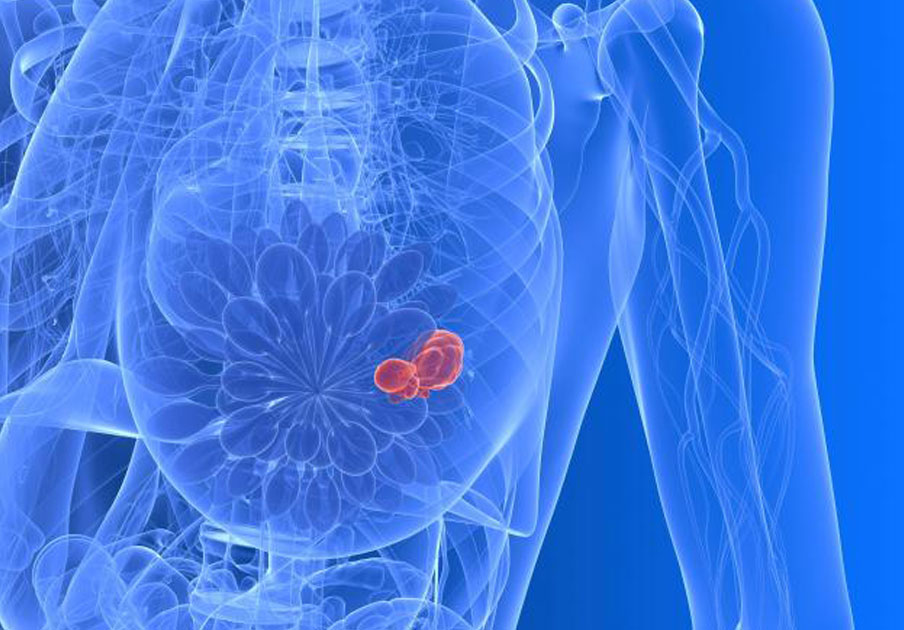

Meme, süt bezleri ve burada üretilen sütü meme başına taşıyan kanallardan oluşur. Bu süt bezleri ve kanalları döşeyen hücrelerin, kontrol dışı olarak çoğalmaları ve vücudun çeşitli yerlerine giderek çoğalmaya devam etmelerine meme kanseri denir.
Bir kadının ömür boyu meme kanserine yakalanma riski yaklaşık 1/10 dur. Meme kanseri kadınlarda görülen kanserlerin %33’ünü oluşturuyor. Tüm kanser hastalarının ise %20’sini tehdit ediyor. Günümüzde ise artık her 8 kadından 1’i hayatı boyunca meme kanseriyle karşı karşıya kalma riskiyle yaşıyor. Meme kanseri kadınlara oranla erkeklerde çok nadir görülmektedir. Ancak hastalık geliştiğinde seyri kadınlarda görülen meme kanserine göre daha hızlı ve kötüdür. Her 100 meme kanserinin 1’i erkeklerde görülmektedir. Meme kanserinin nedeni tam olarak bilinmese de kalıtım, beslenme şekli, sosyo-ekonomik durum, regl durumu, doğumlar, doğum kontrol hapları gibi birçok faktörden bahsedilebilir.
Kanser, meme içinde zaman içinde büyür. Erken safhada herhangi bir belirti vermezken daha sonra memede ele gelen sertlik, meme ucunda veya ciltte çekinti, meme ucundan kanama gibi belirtiler verebilir. Sonrada aynı taraftaki koltuk altı lenf bezlerine ilerler ve bu bezlerin büyümesine sebep olur. Daha ileri evresinde beyin, karaciğer, akciğer gibi hayati organlara atlar ve ölüme neden olur.
Meme kanserinin görülme sıklığı yaş ilerledikçe artar. En çok 50-70 yaş aralığında görülen meme kanserinde risk ailede meme kanseri öyküsü bulunduğunda artmaktadır. Anne ya da kardeşte meme kanseri görüldüğünde hastalığın riski 3 kat artar. Bu nedenle aile hikâyesinde meme kanseri olan kişilerin kontrollerini özellikle 40 yaş ile birlikte sık sık yaptırmaları gerekmektedir. BRCA1 ve BRCA2 genlerinde bozulma yani mutasyon var olan kişilerin hem meme hem de yumurtalık kanserine yakalanma ihtimali riski yüksektir. Menopoz sürecinde 5 yıldan fazla hormon ilacı kullanmak da meme kanseri riskini artıran faktörlerden biridir.
Meme kanseri belirtilerini bilmek meme kanserini erken evrede yakalamak ve tedavinin başarıya ulaşması için çok önemlidir. Meme kanseri belirtileri arasında en çok rastlanan sonuç, elle yapılan muayene sonucu, kitleye elle rastlanmasıdır. Aşağıdaki değişiklikler fark edildiğinde, gecikmeden bir hekime başvurulmalıdır.
Meme kanseri belirtilerini tanımak meme kanserinin ilerlemesine engel olabilmek adına çok önemlidir. Bu nedenle kişinin kendi meme yapısını tanıması ve risk faktörlerini bilmesi gerekir. Meme kanseri belirtilerini fark edebilmek için her kadın 20 yaşından sonra kendi meme muayenesini yapmaya başlamalıdır. Kendi kendine meme muayenesi adet bitiminden 5-7 gün sonra; adet görmeyen kadınlar ise ayda bir belirdikleri yapılmalıdır.

Basitçe kendine kendine meme muayenesi aşağıdaki şekilde yapılmalıdır. Daha ayrıntılı meme muayenesi için tıklayınız.
Muayeneye önce ayna karşısında başlanır. Eller bele konularak önce memelerin simetrik olup olmadığı kontrol edilir. Memelerde görünür bir kitle araştırılır, meme derisinde herhangi bir çöküntü veya renk değişikliği olup olmadığına bakılır.
Eller yukarı kaldırılarak aynı incelemeler tekrarlanır.
Daha sonra yatarak muayeneye geçilir. Muayeneye önce sağ memeden başlanır. Daha rahat muayene edebilmek için sağ omuz-sırt altına küçük bir yastık konulur. Sağ el başın arkasına yerleştirilir.
Muayene sol elin 2-3 parmak ucu ile gerçekleştirilir. Memebaşı çevresinden başlayarak ve meme dokusuna hafifçe bastırarak saat yönünde halkasal hareketler ile herhangi bir duyarlılık veya kitle olup olmadığı kontrol edilir. Tüm meme muayene edildikten sonra koltukaltına bakılır. Sol meme ve koltukaltı da benzer şekilde değerlendirilir.

Günümüzde meme kanserinin tedavisinde, cerrahi girişimin birkaç farklı uygulaması vardır. Bu uygulamalar temel olarak, memenin alınmadan korunmasına yönelik olanlar ve memenin tümünün çıkartılmasına yönelik olanlar olarak iki ana gruba ayrılmaktadır. Meme kanseri erken evrede yakalanabildiğinde memenin alınmadığı meme koruyucu cerrahiler uygulanabilmektedir.
Meme kanserinin erken yakalandığı durumlarda memenin alınmadığı cerrahi uygulamalar ile hastalığın psikolojik travması en aza indirilmektedir. Bunlara ek olarak alınan memenin yerine, plastik cerrahi teknikler ile yeniden meme rekonstrüksiyonu yapılması gibi ameliyatlar da vardır.
Meme koruyucu cerrahi yöntemi, zaman zaman kısmı (segmental) mastektomi olarak da adlandırılır. Bu cerrahide sadece memenin etkilenmiş kısmı alınır. Ancak, alınacak kısım tümörün büyüklüğüne, yerine ve başka diğer faktörlere bağlıdır. Hastaya cerrahi sonrası radyoterapi verilecekse, cerrahi sırasında memenin tümörü alınan bölgesine yerleştirilen küçük metal klipslerle (röntgende görünecektir) radyoterapi tedavi alanı işaretlenebilir.
Lumpektomide sadece memedeki kitle ve etrafındaki dokular alınır. Radyoterapi, genellikle lumpektomiden sonra uygulanan bir tedavi yöntemidir. Hastaya adjuvan kemoterapide verilecekse, genellikle kemoterapi tedavisi tamamlanana kadar radyoterapi geciktirilir.
Kadranektomide, lumpektomiden daha fazla meme dokusu alınır. Bu cerrahide, memenin dörtte biri alınır. Cerrahi sonrası genellikle radyoterapi verilir. Yine bu yöntemde de, kemoterapi verilecekse radyoterapi geciktirilir.
Alınan doku kenarında kanser hücresine rastlanırsa, hastalık pozitif marjlı demektir. Doku kenarında kanser hücresi bulunmazsa, negatif veya temiz marjlı olarak nitelendirilir. Pozitif marjın olması, cerrahi sonrası bazı kanser hücrelerinin kalmış olabileceğini gösterir. Patolog, cerrahi ile alınan dokuda pozitif marja rastlarsa, cerrahın yeni bir ameliyatla daha fazla doku alması gerekebilir. İşte bu operasyona, re-eksizyon denir. Eğer, yeterli meme dokusu alınamaması sonucu temiz cerrahi marj elde edilemezse, hastaya mastektomi yapılması gerekebilir.
Tümörün, kenar sınırına mesafesi de önemlidir. Sınırları “temiz” ise “kapalı” olabilir. Bunun anlamı, alınan tümörün kenarı ile dokunun kenarı arasındaki mesafe çok azdır ve daha fazla cerrahi yapılması gerekebilir. Cerrahlar, tümörün yeterli kenar sınırları konusunda fikir uyuşmazlığına düşebilir.
I ve II. Evre meme kanseri olan kadınların çoğu için meme koruyucu cerrahi ve ek olarak radyoterapi tedavisi, mastektomi kadar etkilidir. Bu iki yöntemle tedavi edilen kadınların yaşam oranı aynıdır. Ancak, meme koruyucu cerrahi, meme kanseri olan tüm kadınlar için bir seçenek değildir.
Radyoterapi, zaman zaman meme koruyucu tedavinin bir parçası olarak tedaviye dahil edilmeyebilir. Bu tartışmaya açık bir konudur. Bu sebeple, radyoterapi uygulanmadan meme koruyucu cerrahi eğer hasta en az 70 yaşında ise ve aşağıda belirtilenlerin hepsi doğru ise tercih edilmelidir:
2 cm veya daha küçük tümörü olan, cerrahi ile tamamen alınmış (temiz kenar sınırları olan) meme kanseri olan
Tümörü hormon-reseptör pozitif olan ve hormon tedavisi gören (tamoksifen veya aromatöz inhibitör gibi) meme kanseri olan
Lenf bezlerine yayılım göstermemiş meme kanseri olan
Hastalarda olasılıkları, tedaviyi yürüten doktorla birlikte detaylı görüşülmelidir.
Bu operasyonun yan etkiler ağrı, geçici şişlik, hassasiyet ve cerrahi müdahale yapılan bölgede sert yara dokusu şeklinde oluşabilir. Tüm cerrahi müdahalelerden sonra, ameliyat bölgesinde kanama ve enfeksiyon olasılığı vardır.
Meme ne kadar geniş alınırsa, memenin şekli o kadar değişecektir. Cerrahi sonrası meme çok farklı görünürse, bazı estetik cerrahi operasyonlar uygulanabilir veya kanser olmayan memenin boyutu küçültülerek birlikte daha simetrik görünmesi sağlanır. Bu işlem, yapılan ilk cerrahi operasyon sırasında da gerçekleşebilir. Cerrahi öncesinde doktorunuzla konuşarak memenizin ameliyat sonrası nasıl görüneceğini ve seçeneklerinizin neler olabileceğini öğrenmeniz önemlidir.
Mastektomi, memenin tamamen alınması işlemidir. Bu operasyonla tüm meme dokuları hatta bazen yakınındaki dokularda alınır.
Basit mastektomi: Bu işlem, total mastektomi olarak da adlandırılır. Meme uçları dahil tüm meme alınır, ancak koltuk altı lenf bezleri veya memenin altındaki kas dokuları alınmaz. Bazen, meme kanseri riski oldukça yüksek kadın hastalarda koruma amacıyla her iki meme birden alınır (double mastektomi). Bu ameliyat için hastaneye yatırılan hastaların çoğu, ertesi gün taburcu edilir. Bu yöntem, meme kanseri tedavisinde en sık kullanılan yöntemdir.
Cilt koruyucu mastektomi: Bazı kadın hastalarda meme, cerrahi müdahale sırasında yeniden yapılandırılabilir. Bu işleme, cilt koruyucu mastektomi olarak adlandırlmaktadır. Bu yöntemde, sıklıkla meme ucu ve meme ucu çevresi (areola) alınır, ancak meme cildinin geri kalanı büyük oranda korunur. Bu işlem, hastaya basit mastektomi kadar fayda sağlayabilir. Alınan meme dokusunun miktarı, basit mastektomi yöntemindeki oranın aynısıdır.
Bu yöntem, sadece hemen ardından meme rekonstrüksiyonu (estetik cerrahi) planlandığında kullanılır. Büyük veya deri yüzeyine yakın tümörlerde bu yöntemin kullanılması uygun olmayabilir.
Vücudun başka bir bölümünden implant veya doku kullanılarak memenin yeniden yapılandırılır. Cilt koruyucu mastektomi, daha standart bir yöntem olan mastektomi kadar fazla kullanılmamaktadır. Ancak birçok kadın hasta, daha az yara dokusuna ve daha iyi görünümlü bir memeye sahip olma isteğiyle cilt koruyucu mastektomi yöntemini tercih etmektedir.
Meme ucu koruyucu mastektomi, cilt koruyucu mastektominin bir çeşitidir. Bu yöntem, daha çok deride veya meme ucuna yakın kanser belirtisi göstermeyen memenin daha dış kısmında küçük, erken evre kanseri olan kadın hastalar için bir seçenektir. Bu işlemde meme dokusu alınır, ancak meme derisi ve meme ucu yerinde bırakılır. Sonrasında memeye estetik cerrahi (rekonstrüksiyon) uygulanır. İşlem sırasında, kanserli hücreleri kontrol etmek için meme ucu ve meme ucunun çevresinin areola alt tarafındaki meme dokusu alınır. Bu dokularda kanser belirlenirse, meme ucu alınmalıdır. Meme ucunun alt tarafında kanser belirlenmese bile, bazı tedavilerde kanserin tekrarlama riskini azaltmak için cerrahi sırasında ve sonrasında meme ucu dokularına bir doz radyoterapi uygulanır.
Meme ucu koruyucu cerrahide halen bazı problemler vardır. Cerrahi sonrası meme ucu tam bir kan akışı sağlamayabilir. Buda, buruşukluğa ve deformasyona (şekil bozukluğu) sebep olabilir.
Cerrahi sırasında sinirlerde kesildiği için, meme ucunda his azalır ya da hiç kalmaz. Daha büyük memesi olan kadınlarda estetik cerrahi sonrası meme ucu yerinden dışarı doğru çıkabilir. Bu sebeple, birçok doktor bu cerrahinin daha çok orta ve küçük boy memesi olan kadınlar için iyi bir seçenek olduğuna inanmaktadır. Bu yöntemle görünür yara izleri daha azdır, ancak işlem doğru yapılmazsa diğer mastektomi yöntemlerinden daha fazla meme dokusu bırakılma olasılığı vardır. Buda, cilt koruyucu veya basit mastektomiye nazaran meme ucu koruyucu cerrahide daha fazla kanser riski gelişebileceği anlamına gelir. Bu durum geçmişte bir problemken, günümüzde gelişen tekniklerin de yardımıyla meme cerrahisini daha güvenli bir yöntem haline getirmiştir. Halen birçok uzman, meme ucu koruyucu yöntemin standart meme kanseri tedavisi olarak oldukça riskli olduğunu düşünmektedir.
Modifiye Radikal Mastektomi: Bu yöntem, basit mastektomidir ve koltuk altı lenf bezleri alınır. Lenf bezlerinin alınması ile ilgili cerrahi, aşağıda “Lenf Bezi Cerrahisi” bölümünde detayları ile anlatılmıştır.
Radikal Mastektomi: Bu geniş çaplı operasyonda tüm meme, koltuk altı lenf bezleri ve meme altındaki pektoral (göğüs duvarı) kaslar alınır. Radikal mastektomi, geçmişte oldukça sık kullanılmıştır. Ancak, sonraları daha küçük çaplı ama aynı şekilde etkili yeni cerrahi yöntemler (modifiye radikal mastektomi gibi) bulunmuştur. Bu sayede, hastada radikal mastektomiye bağlı yan etkiler ve memede şekilsizlik görülmemektedir. Günümüzde radikal mastektomi, daha nadir başvurulan bir yöntemdir. Şimdilerde radikal mastektomi, daha çok memenin altındaki pektoral (göğüs duvarı) kaslarda bulunan geniş tümörler için uygulanmaktadır.
Cerrahi sonrası ağrı ve memenin şeklindeki değişiklik dışında mastektominin olası yan etkileri; yaranın enfeksiyon kapması, hematoma (kanın doku aralıklarında ve boşluklarında özellikle de deri altında toplanması) ve seroma (yarada kan ve cerahat dışında sıvı toplanması) olarak sıralanabilir. Cerrahide koltuk altı lenf bezleri de alınırsa, başka yan etkilerin görülme olasılığı artar. Bu yan etkiler, aşağıda “Lenf Bezi Cerrahisi” bölümünde detayları ile anlatılmıştır.

Meme kanserinin tedavisi cok sayıda tıp dalının birlikte calışmasını gerektirir. Birçok hastada cerrahi tedavi ilk basamağı oluşturmakla birlikte, operasyon sonrası patolojik inceleme sonuçlarına göre radyoterapi, kemoterapi ve hormon tedavisinden biri, birkaçı veya hepsi belli bir sırayla uygulanmaktadır. Cerrahi tedavi ve radyoterapi daha çok tümorün bolgesel kontrolunu sağlamada önemli iken, kemoterapi ve hormonoterapi ise sistemik kontrole yardımcı olmaktadır.
Meme kanseri için uygulanacak tedaviye karar verilirken hastaya durumu hakkında ayrıntılı bilgi verildikten sonra aşağıdaki tedavi seçenekleri hastayla birlikte tartışılmalıdır.

Meme kanseri sistemik ve kronik bir hastalıktır. Meme kanseri multidisipliner tedavi edilen sistemik bir hastalıktır. Erken tanı ve ideal tedavi ile hastalıktan tamamen kurtulma şansı vardır. Herkesin artık bildiği gibi erken tanı için yıllık kontroller çok önemlidir. Hastanın hiç bir şikayeti olmasa dahi yılda bir güvenilir bir yerde yapılan düzenli kontroller hastalığın çok erken evrede yakalanmasını sağlar.
Erken tanı yeterli midir ? Elbette fakat bunun ideal tedavi ile devam ettirilmesi gerekir.
İdeal tedavi için öncelikli koşul: elimizde iğne biyopsisi ile konmuş hastalığın kesin tanısının olmasıdır. İğne biyopsisi ile alınan doku örneğinin patoloji analizi sonucunda tanı dışında, o hastanın tümörüne ait başka parametreler de rapora yazılır. Örneğin tümör süt kanallarından mı yoksa süt bezlerinden mi kaynaklanmaktadır, hızla yayılmaya müsait midir, histopatolojik skoru nedir, hormon reseptörleri ve prognostik (sonucu belirleyen ve kanserin karekterini gösteren) testler nasıl çıkmıştır gibi… İğne biyopsisi ve elimizdeki kesin tanı raporu bu savaşın cephanesi gibidir.
Bazı hastalarda meme MR, tüm vücut PET CT gibi ileri tetkikler gerekebilir. Elimizde kesin tanı ve bu tetkikler olduğunda, klinik muayene sonuçlarını da göz özünde bulundurup tedavi planı yapılır. Hastaya önce ameliyat sonra kemoterapi mi yoksa önce kemoterapi sonra ameliyat mı yapılacağına karar verilir. Yine buna göre meme koruyucu mu yoksa tüm memenin alındığı mastektomi mi yapılacağına karar verilip hasta ile bu konuyu görüşülür ve gerekli planlamalar yapılır. Nasıl bir yol izleneceğine karar vermek başarı için şarttır.

Meme kanseri kadınlarda en sık kanser olması ve erken yakalandığı zaman tamamen tedavi edilme şansı en fazla olan kanserler arasında yer alması nedeniyle belli bir yaştan sonra belirli kontrollerin yapılması çok önemsenmektedir.
Özellikle vurgulanması gereken durum meme kanseri riski yüksek olan kişilerde ( Ailevi meme kanseri veya genetik meme kanseri olması gibi )kişiye özel takiplerin yapılması gereğidir. Aşağıda açıklayacağımız rutin kontroller kanser riski bakımından yüksek risk içermeyen kişilerin takibinin nasıl olmasını açıklamaktadır. Çünkü yeni tanı konan meme kanseri olgularının %75’i ( yani dört hastanın üçü) ailesinde daha önce hiç meme kanseri saptanmayan kişilerdir.
Tüm kadınların 20 yaşından sonra aylık ( Tercihen adet gördükten sonraki 5-10 gün içerisinde ) kendi meme muayenelerini yapmalarını alışkanlık haline getirmeleri önemlidir. Rutin yaptıkları kontrollerde daha önce saptamadıkları bir değişiklik durumunda ( özellikle kitle, sıkmadan kendiliğinden oluşan bir meme ucu akıntısı, meme başında ve cildindeki çekintiler ) doktora başvurmaları gerekmektedir.
Otuz yaşından itibaren aylık kendi kendine meme muayenesinin yanısıra yıllık doktor muayenesinin başlamalıdır.
Bazı merkezler yayımladıkları rehberlerinde kendi kendine muayene yapmak istemeyen hastaların takipleri için 6 ayda bir doktor kontrolu önermektedir.
Takip açısından 40 yaş ek riski olmayan hastalar için milad gibi kabul edilebilir. Bu yaştan itibaren yıllık radyolojik kontroller de eklenmek zorundadır ve radyolojik kontroller (Mamografi ve gereği halinde ultrasonografi veya MR) çok önemlidir. Meme kanserinin sıklığı 50 yaşından itibaren pik yaparak artmaktadır. Elli yaşında klinik belirti verecek düzeye gelen bir kanserin radyolojik bulguları çok daha erken başlayabilmekte ve sadece radyolojik bulgularla tanı alan kanserlerin %90’nından fazlası çok erken evrede tanı alabilmekte ve tamamen tedavi olma olasılığı çok yüksek düzeyde olabilmektedir. Bunun için radyolojik kontroller on yıl önceden başlanmaktadır.

Kadınlarda yaş gözetmemekle birlikte menopoz sonrasında daha riskli olabilen meme kanseri, bugünkü gelişmiş tanı yöntemleriyle ve ameliyat teknikleriyle meme kanserine zamanında müdahale edildiği takdirde ölüm riski sıfıra yakın seyretmektedir. Özellikle deriye ve meme başına yakın olan tümörleri erken fark etme şansı olabilir. Ayrıca, kadının meme kanserinin farkında olması ve bu hastalığı ciddiye alması için de kendi kendini muayeneyi öğrenmesi ve yapması şarttır. Muayene sırasında fark edilen en ufak bir değişiklik için doktora gidilmelidir.
Düzenli egzersiz yapan kadınlarda meme kanseri riskinin azaldığı bilinmektedir. Hafif egzersiz yapılması, haftada 4 saat tempolu yürüyüş, şişmanlığın azaltılması ile meme kanseri riski yüzde 30-40 oranında azaltılabilir. Sadece meme kanserinde değil, tüm kanser türlerinde beslenmenin önemli bir rolü vardır. Sebze ve meyveye hayatımızda daha çok yer vermek, ağır yağlı yiyeceklerden uzak durmak önemlidir. Alkol kullanımına dikkat edilmelidir. Kadınların meme sağlığının korunmasında düzenli kontroller önemli yer tutar.

Memede şişlik ve kitle varlığı meme kanseri belirtilerini taklit ettiği için başlangıçta korkutucudur. Kendiniz veya doktorunuz memenizde bir şişlik veya kitle saptayabilir ya da mamografi veya ultrasonunuzda daha ileri tetkik gerektiren bir lezyon bulunabilir.
Memedeki herhangi bir değişiklik kanser belirtisi olabilir ve değerlendirilmesi gerekir. Bu değişikliklerin çoğu iyi huyludur ve meme kanserinden çok daha sık karşılaşılır. İyi huylu değişiklikler kanser olmasa da bazıları meme kanseri riskini arttırabilir.
Meme kanseri riski açısından bu meme değişiklikleri üç grupta değerlendirilmektedir.
Doktorunuz sizdeki duruma göre bir takip ve tedavi planı yapar. Hiç riski olmayanlar ile hafif risk taşıyanlar ortalama kanser risk grubunda kabul edilir ve rutin normal takip programı uygulanır.
Orta risk taşıyanlarda ise meme kanseri riski arttığından dolayı daha sık tarama ve takip programı uygulanabilir. Risk azaltıcı stratejiler önerilebilir. Güçlü aile öyküsü gibi ilave risk faktörleri varsa bu aksiyon planınızı etkileyebilir. Bu tip kararlar her kişinin özelliklerine ve lezyonuna göre bireysel olarak verilir. Doktorunuz yaşam boyu meme kanser riskiniz konusunda sizi aydınlatacaktır.
Memede kanser olmayan birçok durum çok çeşitli belirtilere yol açabilir. Büyüyen bir şişlik veya kitle bazen cilt altında hissedilir, bazen de tarama mamografisinde tesadüfen görülür. Maalesef belirtiler sıklıkla meme kanseri belirtilerine benzer:
Yukarıdaki tüm belirtiler meme kanseri olasılığını elemek için tetkik edilmelidir.
Meme kanseri tanısı için yapılan tetkiklerin aynısı yapılmaktadır. Amaç; saptanan kitle veya değişikliklerin gerçekten iyi huylu olup olmadığından emin olmak ve lezyonun meme kanseri riskini arttırıp arttırmadığını saptamaktır. Bu tetkikler:
Tetkik planı sizdeki belirtilere ve şüphelenilen meme sorununa göre doktorunuz tarafından planlanır. Kesin tanı konamayan bazı durumlarda doktorunuz mevcut durumun gidişatını değerlendirmek için 3-6 ay sonra tekrar kontrole çağırabilir. Bu durum kanserden şüphelenildiği anlamına gelmez, daha çok lezyonun aynı durumunu koruyup korumadığını anlamaya yarar.
İltihap, yangı, gebelik ve diğer basit nadir sebeplere bağlı olarak memelerde oluşabilen birçok değişiklik vardır. Bunlar memede şişlikler, kitleler, tahriş olmuş alanlar, akıntı ve/veya ağrıya neden olabilir. Meme kanseri riskini arttırmazlar. Ancak belirtileri meme kanseri olasılığını düşündürebilir. Kanser olasılığını elemek için mamografi ve/veya ultrason, gerekirse MR ve hatta biyopsi yapmak gerekebilir.
Memelerdeki birçok değişiklik yangı, ağrı ve iltihapla bağlantılıdır. Meme başı ve/veya meme cildinde kızarıklık ve şişlik olabilir. Bu belirtiler genellikle meme kanserini işaret etmez. Ancak, belli bir süreden fazla devam eden meme değişiklikleri meme hastalıkları konusunda uzman bir Genel Cerrahi doktoru tarafından değerlendirilmelidir. İltihabi durumlar birkaç hafta içinde antibiyotik tedavisi ile düzelir. Eğer yangı ve iltihap belirtileri tedavi ile düzelmiyorsa iltihaplı meme kanseri olasılığı akla gelmeli ve bu olasılığı elemek için gerekli tetkikler yapılmalıdır.
Bu iyi huylu değişikliklere örnek olarak; süt kanallarında genişleme, meme başı egzaması, yağ kistleri, mastit, meme başı ve altı iltihapları, cilt enfeksiyonları verilebilir. Ayrıca, galaktore (memelerden süt gelmesi) ve mastalji (meme ağrısı) gibi durumlarda da ileri tetkik yapmak gerekebilir.
Hiç riski olmayanlar ile hafif risk taşıyan kişilere takip yıllık muayene ve mamografi/ultrason taraması dışında ilave takip uygulanmaz. Bu tip bir kitle cerrahi olarak çıkartılmışsa normal meme takipleri yapılır. Yıllık veya 6 aylık aralarda muayene, mamografi/ultrason ve/veya MR görüntüleme önerilir. Cerrahi önerilmemiş kist, fibroadenom veya benzeri kitleler varsa ilk birkaç yıl 6 aylık aralarda muayene, mamografi/ultrason ve/veya MR görüntüleme yapılır. Daha sonra yıllık takiplere dönülebilir.
Bu durumda doktorunuz risk düzeyinize göre size bir takip planı önerecektir. Bu takip planında:
Daha sık tarama: Doktorunuz mevcut durumunuza göre daha sık bir tarama programı yapar. Bazı durumlarda aylık kendi kendine meme muayenesi, yıllık mamografi (40 yaş ve üstü) ve yıllık doktor fizik muayenesi yeterli olacaktır. Ancak, daha ciddi durumlar için şunlar önerilebilir:
Risk azaltıcı ilaçların kullanımı: Ciddi risk faktörü olabilecek değişikliklerin varlığında önerilebilir. Temelde vücutta östrojen hormonunun etkisini önleyen veya östrojen hormonunun miktarını azaltan ilaçlardır. Hormon pozitif meme kanseri hastalarında da aynı ilaçlar kullanılmaktadır. Genellikle tamoksifen hem menopoz öncesi hem de menopoz sonrası önerilirken, diğerleri genellikle menopoz sonrası kullanılmaktadır. Amerika’da kullanımı oldukça popüler olmasına rağmen, Avrupa ülkelerinde be ülkemizde çok daha az sıklıkla tercih edilmektedir. Bu tip ilaçların yan etkileri vardır. Kullanımını doktorunuzla tartışıp yan etki profiline göre kar-zarar hesabı yapmak gerekebilir.

Hücre zarında östrojen hormon reseptörü (ER), progesteron hormon reseptörü (PR) ve human epidermal büyüme faktörü reseptörü 2 (HER2) adlı üç reseptörün bulunmadığı meme kanserine üçlü negatif meme kanseri (TNBC, Triple Negative Breast Cancer) denir.
Üçlü negatif meme kanseri diğer meme kanseri türlerine göre daha nadir görülür. Tüm meme kanserlerinin yaklaşık %15’i kadardır. Ancak meme kanseri çok yaygın olduğu için üçlü negatif meme kanseri çok sayıda insanı etkilemektedir; öyle ki dünya genelinde her yıl yaklaşık 2 milyon kadına meme kanseri tanısı konulduğu düşünülürse, üçlü negatif meme kanseri yıllık en az 200 bin kadını etkilemektedir. Özellikle Afrika veya Hispanik soylu bireylerde, ayrıca genç kadınlarda ve BRCA1 mutasyonu olanlarda yaygındır. Meme kanserinde sık kullanılan hormon tedavisi, bu meme kanseri türünde kullanılmamaktadır.
Üçlü negatif meme kanserini anlamak için, diğer meme kanserleri hakkında da fikir sahibi olmak gerekir.
2000’li yılların başına kadar meme kanserini kabaca östrojen hormonuna duyarlı ve duyarsız olarak iki grupta incelerken, günümüzde bu bilgi değişime uğramış ve meme kanserinin, kanser hücrelerinin yüzeylerinde taşıdığı veya taşımadığı reseptörlere, yani biyolojik özelliklerine göre 4 ana türde olduğu keşfedilmiştir.
Luminal A: Östrojen hormonuna duyarlı tümörler (ER pozitif)Luminal B: Östrojen hormonuna zayıf duyarlı ve/veya aynı zamanda Her2 reseptörü taşıyan tümörler (Her2 pozitif)
Her2 pozitif: Östrojen hormonuna duyarsız Her2 reseptörü taşıyan tümörler
Üçlü negatif: Östrojen hormonu ve Her2 reseptörü taşımayan tümörler (triple negatif meme kanseri, aynı zamanda bazal tip olarak da bilinir)
2016 yılında Nature’da yayımlanan bir çalışmaya göre, üçlü negatif meme kanserli hastalarda prolaktin adlı hormonun hücre yüzeyinde bulunan reseptörü, hastaların yaşam sürelerinin artmasında ve yoğun tedavilere maruz kalmasının önlenmesinde önemli bir belirteç olabilir. Bu çalışma, üçlü negatif meme kanserinin de kendi içinde farklı özelliklere ait alt sınıflarının olduğunun bir göstergesidir.
Yeni çalışmalar üçlü negatif meme kanserinin risk faktörlerini araştırmaktadır. Aşağıdaki faktörlerin bu kanserin riskini artırabileceği bulunmuştur:
Obezite ve hareketsizlik
Obezite ve artmış vücut kitle indeksi üçlü negatif meme kanserinin riskini artırır. Bu durumun sebepleri arasında sağlıksız beslenmeyle birlikte aktif olmamak da bulunur.
Kalıtsal faktörler
Anne-babadan kalıtım yolu ile aktarılan mutasyona uğramış genlere (örneğin BRCA1 ve 2 mutasyonları) sahip bireylerde üçlü negatif meme kanserine yakalanma riski daha yüksektir. Daha yüksek risk olup olmadığını aile bireylerinin hastalık geçmişlerine bakılarak söylemek mümkün.
– İlgili konu: Kalıtsal BRCA1 ve BRCA2 mutasyonu nedir? Taşıyıcıları için risk yönetimi nasıl olmalı?
Yaş
Bazı araştırmalara göre yaş faktörü, üçlü negatif meme kanserine yakalanma riskini etkileyen faktörler arasında. Çalışmalara göre menopoz öncesi üçlü negatif meme kanserine yakalanma riski; menopoz sonrasına göre daya yüksek.
Irk ve etnik köken
Bazı çalışmalar ırkların üçlü negatif meme kanseri risklerinin farklı olduğunu öne sürmektedir. Üçlü negatif meme kanseri Afrika kökenli Amerikalı kadınlarda ve Aşkenaz Yahudileri’nde normalden fazla görülmektedir.
Teşhisi diğer meme kanserlerinden farklı değildir. Üçlü negatif meme kanseri mamografi ile tespit edilebilir. Ayrıca diğer meme kanseri türlerinde olduğu gibi kişinin kendisi memesinde kitle fark ederek hekime başvurabilir. Bir kitle ya da büyüme tespit edildiğinde şüpheli dokunun meme biyopsisi ile alınıp incelemesi gerekecektir. Patoloji raporunun ardından kanser hücrelerinin olup olmadığı belli olur. Eğer meme kanseri teşhisi konuşmuşsa, bu tümör dokusu östrojen-progesteron ve Her2 reseptörleri yönünden immünhistokimyasal incelemeye tabi tutulur. Bu üç tümör belirteci negatif ise üçlü negatif emme kanseri denilir.
Tedaviye Genel Yaklaşım
Üçlü negatif meme kanseri tedavisine yaklaşım, hastalığın evresine göre değişmektedir. İleri evrede kemoterapi, immünoterapi ve akıllı ilaçların hangi durumlarda seçileceği ve kullanımı sırası netleşmiştir. Erken ve bölgesel olarak ilerlemiş evrede ise daha dikkatli bir tedavi planlaması gerekmektedir.
Erken evrelerde
Üçlü negatif meme kanseri, daha agresif biyolojisi sebebiyle, erken evrelerde dahi, ana tedavi olan cerrahiden önce ve sonra sistematik tedaviler uygulanmasına daha yatkındır.
Tümör küçültmek, cerrahinin başarısını artırmak ve görüntüleme yöntemleri tarafından tespit edilemeyen mikro-metastazları yok etmek amacıyla ameliyat öncesi uygulanan yöntemlere neoadjuvan tedavi diyoruz. Üçlü negatif meme kanserinde neoadjuvan tedavi için kemoterapi ve immünoterapi kullanılmaktadır.
Ameliyat sonrası, kanserin tekrarlama riskini azaltıcı uygulamalara ise adjuvan tedavi diyoruz. Tümörün boyutu, özellikleri ve yayılımına bakarak koruyucu tedavi olarak uygulanan adjuvan tedaviler, üçlü negatif meme kanseri için kemoterapi ve immünoterapidir.
İleri evrede
İleri evre üçlü negatif meme kanserinde kemoterapi, immününoterapi ve akıllı ilaçlar kullnılmaktadır.
Poli (ADP-riboz) polimeraz (PARP) inhibitörleri, bir germ hattı (kalıtsal) BRCA1 veya BRCA2 mutasyonu olan ileri evre üçlü negatif meme kanserine sahip hastalar için yeni bir tedavi seçeneğidir (bakınız ilgili FDA onayı).
Tümörleri programlanmış ölüm ligandı 1 (PD-L1) pozitif ileri evre üçlü negatif meme kanserli bireyler için 2 adet FDA (ABD Gıda ve İlaç İdaresi) onaylı immünoterapi seçeneği bulunmaktadır. Tekrarlayan metastatik üçlü negatif meme kanserli hastaların yaklaşık %20 ila %40’ında PD-L1 pozitif hastalık vardır; bu hastalarda, Atezolizumab (Tecentriq) ve Pembrolizumab (Keytruda) kemoterapiye eklendiğinde progresyonsuz sağkalımı (PFS*, ilerlemesiz yaşam süresi) iyileştirme yeteneğini göstermiştir.
Sacituzumab Govitecan adlı yeni bir akıllı ilaç, ileri evre ve daha önce en az 2 basamak sistemk tedavi alan hastalar için uygundur.
Üçlü negatif meme kanserinde daha fazla ve etkin tedavi yöntemleri sunmak açısından devam etmekte olan bir dizi klinik çalışma bulunmaktadır.
Gelelim şimdi tedavinin detaylarına:
Metastaz Olmayan Hastalarda Tedavi Seçenekleri
Üçlü Negatif Meme Kanseri için neoadjuvan ve adjuvan tedavi seçenekleri, diğer meme kanserlerinde kullanılan yaklaşımlar ile benzerdir.
Tümör 0,5 cm’den Küçükse
Kemoterapi
0,5 cm’den küçük nod negatif ve üçlü negatif tümörlerin prognozu (hastalık gidişatı) genellikle iyidir. Bu nedenle yan etkileri ile de karşı karşıya kalınacak olan kemoterapiden fayda görmek pek olası değildir. 1 ila 5 mm arasındaki tümörler (mikroinvaziv veya daha küçük) için de kemoterapiye ihtiyaç duyulmaz ancak küçük de olsa bir faydası olabileceğini göz ardı etmemek önemlidir.
Adjuvan Kemoterapi
Küçük boyutlardaki üçlü negatif tümörlerin doğal seyri için yürütülen bir çalışmada, adjuvan kemoterapi ile tedavi edilemeyen 1 cm’ye kadar olan tümöre sahip hastalar için 5 yıllık nükssüz sağkalım %75-89 iken, uzak nükssüz sağkalım %95’di. Bir başka çalışmada ise kemoterapi almadan %90-93 oranında bir nükssüz sağkalım ileri sürüldü. İleriye dönük veri eksikliği de göz önüne alındığında, küçük tümörlere sahip hastalarda adjuvan kemoterapi uygulama, hasta ve doktorun kararına bağlı bırakılmıştır.
Tümör 0,5 cm’den Büyükse
Kemoterapi
Tümör boyutu 0,5 cm’den büyük olan veya tümör boyutunun önemli olmadığı Nod+ TNBC hastalarında kemoterapi önerilmektedir. Ancak meme kanserinin bu türü, diğerlerine göre daha yüksek nüks oranına sahip olduğundan dolayı endokrin tedavisi gibi hedefe yönelik tedavi seçenekleri için uygun değildir.
Neoadjuvan veya Adjuvan Kemoterapi
Neoadvujan kemoterapi seçeneği, bölgesel olarak ilerlemiş kansere sahip hastalarda veya meme koruyucu cerrahi seçeneğine uygun olmayan hastalarda önerilmektedir. Ayrıca 2-3 cm aralığınca (T2) tümör kalıntısı tespit edilen ve adujan tedavi alacak olan hastalar için de neoadjuvan kemoterapi düşünülebilir.
Adjuvan kemoterapinin yararına yönelik nod+ meme kanseri kadınlar arasında yapılan randomize bir çalışmada, hormon + olan hastalara kıyasla hormon (-) hastalar, tedaviyi takip eden 5 yılda daha önemli sonuçlar vermiştir. Bu bulgular, hedefe yönelik tedavi için uygun olmayan TNBC hastalarında neo/adjuvan kemoterapinin önemini vurgulamaktadır.
Ayrıca neoadjuvan tedavi olarak kemoterapi ile birlikte ve ardından ameliyat sonrası adjuvan tek bir ajan olarak devam edecek şekilde yüksek riskli, erken evre, üçlü negatif meme kanseri için immünoterapi pembrolizumab, Temmuz 2021’de FDA onayı aldı ve standart uygulamaya girdi.
Tercih Edilen Tedavi Rejimleri
Antrasiklin, Alkilator ve Taksan bazlı kemoterapi seçenekleri, TNBC hastaları için standart tedavi rejimleri olmaya devam etmektedir; yakın zamanda buna Kapboplatin de eklenmiştir. Taksan ve Antrasiklin’in TNBC tedavisinde önemli aktivitesi vardır ancak alkilleyici kemoterapiler için anlamlı veriler bulunmamaktadır.
Taksan bazlı kemoterapinin hastalıksız sağkalıma (HS) olan faydası için yürütülen ve Adjuvan Florourasil, Epirubisin ve Siklofosfamid (FEC) tedavisi ile FEC’den sonra Paklitaksel tedavisi karşılaştırıldığı bir çalışmada, Paklitaksel ilavesi ile 7. yılda bir iyileşme olduğu bildirildi (%74’e karşı %56).
Bir başka çalışmada, aynı süre boyunca verilen Antrasiklin/Taksan bazlı rejime karşı Dosetaksel ve Siklofosfamid’i test etti ve Antrasiklinin TNBC için faydalı olabileceği öne sürüldü. Ancak Antrasiklin bazlı olmayan rejimler, nod negatif, 1 cm’den düşük tümör veya kardiyak riske sahip, düşük riskli TNBC hastaları için uygun olabilir.
Antimetabolit Ajan Rolü:
Platinlerin Rolü:
Platin bazlı kemoterapinin eklenmesi 2. veya 3. evre TNBC için “standart” olmalı mı sorusuna yönelik yapılan araştırmalarda, neoadjuvan rejimlere bu eklemenin, tam patolojik yanıt oranının iyileştiği gösterilmiştir. Ancak henüz Antrasiklin, Alkilatör ve Taksan bazlı tedavi alan hastalarda bu eklemenin, genel sağkalımı iyileştirildiği gösterilmedi.
İmmünoterapinin Rolü:
Paklitaksel + Karboplatin + Pemrolizumab rejimi, ameliyat öncesi AC + Pembrolizumab rejiminin kullanıldığı çalışmanın sonuç olarak FDA tarafından verilen onayına dayanarak, immünoterapi uygulaması kontrendikasyon olmayan ve neoadjuvan kemoterapi alan 2. ve 3. evre TNBC hastaları için neoadjuvana pembrolizumabın eklenmesi ve bu ajana ameliyattan sonra devam edilmesi önerilmektedir. Bu durumdaki hastalar için onay alan tek ajan Pembrolizumab’dır ve diğer ajanlar üzerine çalışmalar devam etmektedir.
BRCA mutasyonu taşıyanlarda RARP inhibitörlerinin Rolü:
Bu hastalarda özellikle Kapesitabin toksisitesinden kaçınmak adına genellikle Olaparib tercih edilmektedir. Ameliyat ile tedavi edilen, nod+ veya primer tümör boyutu 2cm’den büyük olan BRCA mutasyonuna sahip hastalarda adjuvan Olaparip önerilmektedir.
Adjuvan ve Neoadjuvan Üçlü Negatif Meme Kanseri Tedavisine Dair Merak Edilen Sorular
Neoadjuvan pembrolizumab ve kemoterapiden sonra bir patolojik tam yanıt (pTY) elde eden hastalarda adjuvan ortamda pembrolizumaba devam edilmeli mi? Adjuvan uygulamaya karşı neoadjuvanın nispi katkılarını bilmesek de, bir pTY’nin elde edilip edilmediğine bakılmaksızın, denemede yapıldığı gibi pembrolizumabın adjuvan ortamda devam ettirilmesini öneriyoruz.
Adjuvan pembrolizumab, pTY’ye ulaşamayan hastalarda, örneğin kapesitabin veya olaparib ile (germline BRCA mutasyonu olan hastalarda) diğer adjuvan tedavilerle birlikte uygulanmalı mı? Bu soruyu ele alan herhangi bir veri olmamasına rağmen, eş zamanlı tedavi öneriyoruz. Kapesitabin ve pembrolizumab ve olaparib ve pembrolizumab (diğer tümör tiplerinde) kombinasyonlarının kabul edilebilir güvenlik profillerine sahip olduğunu öne süren daha küçük çalışmalar vardır.
Pembrolizumab eklenmesi, farklı bir neoadjuvan rejim ile tedavi edilen hastalarda sonuçları da iyileştirecek mi? Pembrolizumabı neoadjuvan tedaviye dahil ederken, KEYNOTE-522’de kullanılan rejimin aynısını kullanıyoruz. Pembrolizumabın eklenmesinden potansiyel fayda elde etmek için belirli neoadjuvan tedavi rejiminin kritik olup olmadığı veya uzun vadeli sonuçlardan ödün vermeden karboplatinin ihmal edilip edilemeyeceği bilinmemektedir. Bununla birlikte, bu sınıf ajanların kontrendikasyonları nedeniyle antrasiklinsiz rejim alan evre 2 ila 3 TNBC’li hastalarda, altta yatan bir otoimmün bozukluk gibi hastanın immünoterapiye kontrendikasyonu yoksa pembrolizumabın neoadjuvan rejimlerine eklenmesini öneririz.
Neoadjuvan tedaviye pembrolizumab olmadan başlamış olan TNBC hastaları nasıl yönetilmelidir? Bu soruyla ilgili olarak, KEYNOTE-522 verilerinin bu durumu ele almadığını kabul ederken, pembrolizumabın hastanın neoadjuvan rejimine mümkün olan en kısa sürede eklenmesinden yanayız.
Adjuvan pembrolizumab neoadjuvan tedavi ile birlikte uygulanmayan hastalarda veya primer cerrahi uygulanan hastalarda kullanılmalı mı? Pembrolizumab ilavesinin potansiyel yararını, cerrahi geçirmiş ve KEYNOTE-522’de uygulanan rejime benzer bir rejimle adjuvan kemoterapi alan evre 2 ve 3 TNBC hastalarına tahmin etmenin makul olduğuna inanıyoruz.
Üçlü negatif meme kanseri için neoadjuvan tedavide karboplatin standart olmalı mı? Üçlü negatif meme kanseri için neoadjuvan rejimlere karboplatinin dahil edilmesinin etkisi uzun zamandır tartışılmaktadır. Antrasiklin bazlı kemoterapi alan evre 2 ila 3 TNBC’li hastalar arasında yapılan randomize bir çalışmada, karboplatin eklenmesi patolojik tam yanıt oranını yüzde 46’dan yüzde 60’a çıkardı, ancak beş yıllık olaysız sağkalımı veya genel sağkalımı iyileştirmedi. Bununla birlikte, çalışma hayatta kalma sonuçlarını değerlendirmek için planlanmamıştı. Ayrı bir çalışmada, karboplatin içeren bir kemoterapi rejimine pembrolizumabın eklenmesi olaysız sağkalımı iyileştirdi (genel sağkalım sonuçları olgunlaşmamıştı). Bu verilere dayanarak, evre 2 veya 3 TNBC’li hastalar için tercih edilen rejimimiz hem pembrolizumab hem de karboplatini içerir.
Metastatik Hastalarda Tedavi Seçenekleri
Metastatik TNBC hastalarında PD-L1 için tümör değerlendirmesinin yanı sıra BRCA için germline testi yapılır ve ilk tedavi, bu değerlendirmelerin sonuca bağlı olur.
Olası organ disfonksiyonu endişesi ve yüksek toksisite riskenden daha ağır basan daha yüksek yanıt olasılığından dolayı kombinasyon kemoterapi, hızla ilerleyen viseral hastalık için uygun olabilir. Ancak, kombinasyon kemoterapinin, tek ajanlı sıralı sitotoksik kemoterapiye kıyasla genel sağkalımı iyileştirdiğine dair bir verinin bulunmadığı da bilmek gerekir.
BRCA Mutasyonu Olmayan Hastaların Tedavisi
PD-L1 Negatif Tümörlerde Tedavi
Sporadik, ileri evre ve PD-L1 Negatif TNBC hastalarının çoğunda, tek ajanlı kemoterapi kullanılmaktadır. Platin bazlı ve platin bazlı olmayan kemoterapi rejimlerinin karşılaştırıldığı 10 çalışmaya dayanan bir analizde, bir yıldaki yaşam kaybı oranı platin grubunda %46 iken platin olmayan grupta %51’di. Aynı zamanda platin grubunda daha yüksek dereceli toksisiteler de gözlemlenmiştir.
PD-L1 Pozitif Tümörlerde Tedavi
Bu hastalarda tek başına kemoterapi yerine kemoterapiye bir bağışıklık kontrol noktası inhibitörünün eklenmesi önerilmektedir.
CPS değeri (PD-L1 için boyanan toplam hücrelerin yüzdesi (tümör hücreleri, lenfositler, makrofajlar)) 10’dan büyük olan ve PD-L1 ekspresyonu olan TNBC hastaları için kemoterapi ile Pembrolizumab kombinasyonu FDA tarafından onaylanmıştır.
Atezolizumab, PD-L1 lekeli ileri evre TNBC hastaları için Nabpaclitaxel ile kombinasyon halinde FDA onayı almıştı. Ancak genel ve progresyonsuz sağkalımda faydalı olduğu gösterilmesine rağmen devam eden çalışmada progresyonsuz sağkalımda bir gelişme olmadığından onay geri çekilmişti.
Bunlara ek olarak, sistematik tedavi ya da radyasyon tedavisi ile kombinasyon halinde immünoterapi ve diğer yaklaşımlar için stratejiler geliştirilmekte ve immünoterapinin yanıtını tahmin edebilmek adına biyobelirteçlerin optimizasyonu araştırılmaktadır.
BRCA Mutasyonu Olan Hastaların Tedavisi
Daha önce neoadjuvan, adjuvan veya metastaz durumdan kaynaklı kemoterapi almış olan, BRCA mutasyonuna sahip TNBC hastalarının çoğu için oral PARP inhibitörü önerilmektedir. Ancak PARP inhibitörü almış ancak hastalık nüksetmişse veya daha önce kemoterapi almamışsa kemoterapi önerilmektedir.
Ayrıca PD-L1 pozitif TNBC hastaları için immünoterapi ve kemoterapi kombinasyonu alternatif tedavi olabilirken PD-L1 negatif hastalar için hem platinler hem de taksanlar, kemoterapi için uygun seçenekler olarak kabul edilebilir. Amerikan Klinik Onkoloji Derneği, taksanlara nazaran platinleri önermiştir.
Ayrıca PARP inhibitörleri üzerine devam etmekte olan çalışmalar vardır. Örneğin, Veliparib ile alkilleyici bir ajan olan Temozolomid’in kombinasyonunun test edildiği bir çalışmada, BRCA mutasyonu olan hastalarda genel yanıtın ve klinik yararın daha fazla olduğu gözlemlendi.Şekil 2: Üçlü Negatif Meme Kanserinde Tedavi Hedefleri ve Önemli Sinyal Yolakları
terapotik hedefler ve sinyal yolaklari
Devam Eden Klinik Araştırmalar
Erken evre aşamasında, immünoterapi, PD-L1 durumundan bağımsız olarak hastalara fayda sağlıyor gibi görünmektedir (I-SPY2, KEYNOTE-522 ve IMpassion031 verilerinde) ve yüksek riskli hastalığı olanlar, standart neoadjuvan kemoterapiye immünoterapinin eklenmesinden en çok yarar görmektedir.
Faz 3 denemeleri, ileri evre TNBC’li hastalarda kemoterapi ve immünoterapi ile kombinasyon halinde mitojenle aktive olan protein kinaz 1 (MEK) inhibitörlerinin, AKT serin / treonin kinaz 1 (AKT1) inhibitörlerinin veya fosfoinositid 3-kinaz (PI3K) inhibitörlerinin etkinliğini araştırmaktadır.
Androjen reseptör (AR) antagonistlerinin kullanımı, AR’yi ifade eden TNBC’li hastalarda araştırılmaktadır. Translasyonel Meme Kanseri Araştırma Konsorsiyumu (TBCRC), ileri AR-pozitif TNBC’li hastalarda enzalutamide (Xtandi, Astellas) karşı enzalutamid artı bir glukokortikoid reseptör antagonisti (mifepriston) karşısında hekimin kemoterapi seçimini değerlendirmek için yakında bir çalışma başlatacak.
Araştırmacılar ayrıca ileri evre ve hatta erken evre hastalıkta kombinasyon immünoterapisini gözden geçiriyorlar. Bu immünoterapi ajanları, LAG3 (lenfosit aktivasyon geni 3), TIM3 (T hücre immünoglobulini ve müsin alanı içeren protein 3), TIGIT (Ig ve ITIM alanlarına sahip T hücre immünoreseptörü) ve TLRs (Toll benzeri reseptörler) gibi proteinleri hedefleyen yeni ilaçları içerir.
Erken TNBC’de östrojen reseptörü beta (ERβ) ekspresyonu, nüks için yüksek risk ve kısa genel sağkalım ile ilişkilidir. ERβ, TNBC’lerin %30’una kadar eksprese edilir ve in vivo çalışmalar, ERβ -pozitif tümörlerin estradiol ile tedavisinin tümör gerilemesine yol açtığını göstermiştir. Faz 2 TBCRC 051 çalışması, ERβ (NCT03941730) ifade eden ileri evre TNBC’li hastalarda estradiol tedavisinin etkinliğini incelemektedir.
KEYNOTE-522 ve IMpassion031 çalışmalarında dahil olmak üzere standart neoadjuvan kemoterapiye immünoterapi eklenmesiyle patolojik tam yanıt (pCR) oranında bir iyileşme göstermiştir.
587 TNBC’nin gen ekspresyon analizlerine dayanan bir çalışmada TNBC’nin altı farklı alt türü tanımlandı; BL1, BL2, IM, M, MSL ve LAR. Bir başka derleme de ise tüm bu alt türlerde rol oynayan biyolojik yolaklar ve bunların tedavisi için umut vadeden stratejiler bildirildi (Şekil 2).
Şekil 3: Üçlü negatif meme kanseri moleküler alt türlerinin sınıflandırılması, bu türlerde etkili biyolojik yolaklar ve umut verici tedaviler. (EGFR: epitel büyüme faktörü reseptörü, GF: büyüme faktörü, AR: androjen reseptörü)
TNBC alt turleri ve umut verici terapiler
TNBC ile ilgili araştırmalar için gelecekte neler var?
Son 2 yılda, BRCA1 / 2 mutasyonu ile ilişkili hastalık için PARP inhibitörlerinin onayları, PD-L1 pozitif hastalık için immünoterapi ve önceden tedavi edilmiş metastatik TNBC için sacituzumab govitecan-hziy dahil olmak üzere TNBC tedavisinde bir dizi ilerleme kaydedilmiştir. Metastatik TNBC için bu etkili ajanların tanımlanmasıyla, gelecekteki çalışmalar bunların erken meme kanserindeki rollerini araştırmaya odaklanacaktır.
Giderek daha belirgin hale gelen şey, yanıtı öngören biyolojik belirteçlere duyulan ihtiyaçtır. BRCA1 ve BRCA2’deki mutasyonların, PARP inhibitörlerinden kimin yararlanacağını tahmin etmeye yardımcı olabileceğini biliyoruz ve devam eden çalışmalar, bir PARP inhibitörü yanıtının öngörüsü için diğer biyobelirteçleri değerlendiriyor. Dr. Nadine Tung, PARP inhibisyonunun aynı zamanda germ hattı PALB2 mutasyonlarına sahip metastatik meme kanserli hastalara da fayda sağladığını gösteren verileri yayınladı. Ek olarak, somatik BRCA1 / 2 mutasyonlarına sahip olanlar PARP inhibitörü olaparibden (Lynparza, AstraZeneca) yararlanır.
PD-L1 pozitifliği, metastatik TNBC’de bir immünoterapi yararının öngörüsü olsa da, bir biyobelirteç olarak mükemmel olmaktan uzaktır. Fayda öngörücü daha sağlam belirteçler belirlemeye odaklanan araştırmalar devam etmektedir.
Hastanın tedavi planına aktif katılması önemlidir. Bu plan atılacak adımların ve kanserin tedaviye cevap vermemesi veya yayılmaya başlaması gibi ihtimallerde neler yapılabileceğini içermelidir.
Tedavi süresinde önemli başka bir konu ise her zaman belirttiğimiz gibi kişinin egzersiz yapması ve sağlıklı beslenmesidir. Doğru diyet ve egzersizler ile tedavi sırasında daha iyi hissetmeye yardımcı olur.
Üçlü negatif meme kanserinde yaşam süreleri ve hastalığın seyri (prognoz), kanserin tanı anındaki evresine, tedaviye nasıl yanıt verdiğine ve diğer kişisel faktörlere göre değişmektedir. Kanserin erken evrede teşhis edilebilmesi ve etkili bir şekilde tedavi edilebilmesi elbette sağ kalım oranlarını artırmaktadır.

Meme kanseri kadınlarda en sık görülen kanser türü olarak dikkat çekiyor. Bu nedenle meme kanseri ile ilgili çok sayıda araştırma yapılıyor. Hem tanı hem de tedavi yöntemlerinde umut verici gelişmeler yaşansa da erken tanı avantajını kaybetmek hastalığın tedavisini zorlaştırıyor.
Amaç kanseri tedavi etmek ancak bebeğin sağlığını koruyarak kanseri tedavi etmek temel hedef olmakla birlikte cerrahi seçenekleri gebeliğin her evresinde uygulanabilir. Koltuk altı lenf nodu örneklemesi yapılabilir. Radyoterapi gerektiren, memenin tamamının alınmadığı ameliyatlarda ise radyoterapi doğum sonrasına bırakılırken, kemoterapi tedavisi gebeliğin 2. ve 3. trimestresinde kullanılabilir. Tedaviler boyunca anne ve bebek yakın takip edilir, tedavi planının tüm yönleri aile ile paylaşılır ve en uygun tedavi planı oluşturulur.
Meme kanseri tedavisi görmüş kadınların gebelik planı öncesinde mutlaka takiplerini yapan medikal onkolog ile görüşmeleri gerekir. Tedavi süresince kullanılabilen anti hormonal tedaviler belirli bir süre boyunca gebeliği mümkün kılmayabilir. Adet düzeninde kullanılan ilaçlar sebebiyle bir süre düzensizlikler ve adet kesilmesi yaşanabilir. Medikal onkolog ile yapılan görüşme sonrasında jinekoloji değerlendirmesi yapılmalı ve jinekoloğun onayı alınmalıdır. Gebelik süreci ise her kadının takip edildiği gibi takip edilebilir.
Gebelik erken dönem tedavilerinin bitmesinden sonra planlanabilir. Bu süre ameliyat-kemoterapi ve radyoterapi sürecini içeriyor. Tedavinin devamı uzun süreli kullanım gerektiren anti hormonal ilaçlar ile olabilir. Bu nedenle hamilelik planlaması mutlaka doktor görüşü alınarak yapılmalı. Meme cerrahisi geçirmiş kadınlar (memesinin tamamı alınmamış olanlar) genellikle bebeklerini emziremeyeceklerinden korkarlar ancak ameliyat edilmiş ve tedavisi tamamlanmış meme diğer meme gibi süt salgılamaya devam eder ve emzirme her iki memeden yapılabilir

Meme kanseri, meme bezinde gelişen kötü huylu bir tümördür. Kadınlarda en sık görülen kanserdir. Son 30 yılda meme kanseri tedavisindeki önemli gelişmeler ve özellikle tarama sayesinde erken evrede teşhis edilen kanserlerle birlikte tedavideki başarı oranı oldukça artmıştır.
Geliştikleri hücrelere bağlı olarak farklı meme kanseri türleri vardır. En yaygın olanı (yüzde 95) adenokarsinomlardır.
Meme kanserinin başlamasına ve gelişmesine katkıda bulunan çeşitli risk faktörleri vardır. En büyük risk faktörü cinsiyettir. Tüm meme kanserlerinin yüzde 1’den azı erkeklerde görülür.
Meme kanserinin gözden kaçırılmaması gereken belirtileri
Meme kanserine yakalanma riski yaşla birlikte artar, meme kanserlerinin yaklaşık yüzde 20’si 50 yaşından önce gelişir. Birinci derece akraba (anne, kız kardeş, kız) daha önce ve özellikle menopozdan önce meme kanseri geçirmişse meme kanseri riski artar. İkinci dereceden bir akrabada ise (anneanne, teyze, yeğen), risk sadece biraz artar.
Meme kanserlerinin yüzde 5 ila 10’unda genetik bir değişiklik bulunur ve bunlar çoğunlukla DNA hasarı onarımında yer alan genler olan BRCA1 (meme kanseri geni 1) veya BRCA2 (meme kanseri geni 2) genlerindeki mutasyonlardır. Bu genlerden birinde mutasyon olması halinde meme ve yumurtalık kanseri geliştirme riski artar.
Daha önce meme kanseri geçirmiş olmak, başka bir meme kanseri geliştirme riskini 3 veya 4 kat artırır. Atipik hiperplazi gibi hücrelerin çoğalmasına neden olan meme hastalıkları da meme kanseri riskinde artışa neden olur.
Diğer risk faktörleri de rol oynayabilir. Göğüs bölgesinin radyasyona maruz kalması, aşırı kilo, sigara ve alkol kullanımı, yağlı et tüketimi, geç gebelikler, hormonal replasman tedavisi, menopoz, tip 2 diyabet veya hormonal kontrasepsiyon almak meme kanseri riskini artırır.
Bir yumru meme kanserinin en iyi bilinen belirtisidir ancak hemen bir doktora görünmenizi gerektiren başka belirtiler de vardır.
Göğsün kenarında küçük bir çukur meme kanseri belirtisidir. Bu, kendi kendine meme muayenesi sırasında kolayca gözden kaçırılan kanser belirtisi türüdür. Bunlar, dikkatten kolayca kaçabilecek göğsün altındaki çok hassas çukurlardır. Göğüslerinizdeki ciltte herhangi bir çukur veya çökme varsa mutlaka bir uzmana başvurun.
Meme akıntısı, emziren veya hamile olan kadınlar için yaygındır. Ancak diğer kadınlarda, bazı akıntı türleri bir doktor tarafından muayene edilmelidir. Opak, yeşilimsi, sarımsı veya kan içeren bir akıntı, meme kanserinin belirtisi olabilir. Eğer spontansa daha endişe vericidir, mutlaka bir uzmana başvurulmalıdır.
Ciltte kırmızı lekeler veya morluk benzeri izler de meme kanseri belirtileridir. Eğer bu durum 2 veya 3 haftadan fazla devam ederse mutlaka bir uzmana başvurulmalıdır. Kiraz kırmızısı anjiyomlar gibi ciltteki çeşitli kırmızı lekeler tamamen zararsızdır. Ancak geçmemesi durumunda muayene edilmelidir.
Göğüs derisindeki bir değişiklik bir sorunun habercisi olabilir. Meme kanseri bazı durumlarda meme dokularında değişikliklere neden olur. Kalıcı kızarıklık veya portakal gibi granüler ciltlere dikkat edin. Bu, memedeki küçük lenfatik kanalları tıkayan ve sıvı birikimine yol açan kanser hücrelerinin neden olduğu meme dokusunun iltihaplanmasının bir işaretidir.
Aşırı kilolu olmak, adet döngüsündeki değişiklikler, hamilelik veya emzirme göğüslerinizin boyutunu ve şeklini etkileyebilir. Ancak göğüsleriniz bu faktörlerden bağımsız olarak ve aniden şekil değiştirirse, bu bir meme kanseri belirtisi olabilir. Bu, adetinizden bir hafta önce de olabileceğinden, her şeyin normale dönüp dönmediğini kontrol etmek için bir sonraki haftaya kadar bekleyin. Bu her iki memede de olduğunda, kanser olma olasılığı düşüktür.
Cilt tahrişinin çeşitli nedenleri olabilir. Özellikle, kötü oturan bir sütyen, sivilceler veya kontakt dermatit ciltte tahrişe neden olabilir. Cilt tahrişi nadir durumlarda, meme kanserinin bir belirtisi olabilir. Göğüslerinizde beklenmedik kızarıklık, şişlik, tahriş, kaşıntı veya yeni veya kalıcı döküntüler varsa doktorunuza danışın.
Olağandışı koyu lekeler veya çiller daha nadir ve daha agresif bir meme kanseri şekli olan enflamatuar meme kanserini gösterebilir. Hızla çoğalan çiller durumunda mutlaka bir uzmana danışın. Ama panik yapmayın, bu kanser türü son derece nadirdir.
Meme uçları normalde hamilelik dışında şekil, boyut veya renk değiştirmez. Ancak meme ucunun geri çekilmesi veya içe doğru çevrilmesi de dahil olmak üzere herhangi bir değişiklik fark ederseniz, meme kanseri için mutlaka bir tarama yaptırın. Meme uçlarının yanması ve kaşınması, nadir görülen bir kanser türü olan Paget hastalığına işaret edebilir. Genellikle meme ucunu ve etrafındaki cildi etkiler.
Meme şişmesi veya hassasiyeti, kadınlarda adet döngüsünün belirli noktalarında yaygındır ve hatta hamileliğe işaret edebilir. Bu yüzden kadınlar genellikle meme kanserinin habercisi olarak yorumlamazlar. Göğüslerden biri özellikle büyümüş veya şişmiş görünüyorsa, mutlaka muayene edilmesi gerekir. Derin bir yumru hissetmeyebilirsiniz, ancak şişlik fark edebilirsiniz. Memedeki bir yumru sizden kaçabilir, ancak koltuk altının altında genişlemiş bir lenf nodu olabilir. Bunlar yayılmaya başlayan meme kanseri belirtisidir. Kendi kendine muayenenizi yaparken, lenf düğümlerinde şişlik olup olmadığını her zaman koltuk altından kontrol edin.

Meme dokusunda çukurlaşma, inflamatuar meme kanseri de dahil olmak üzere farklı nedenlerle olabilir. Bu invaziv bir meme kanseri türüdür.
Meme dokusunda çukurlaşmanın tek nedeni kanser değildir, ancak meme de kırmızı ve sıcak hissediyorsa, acil tedavi gerektiren bir kanser belirtisi olabilir .
Göğüslerin olağan görünümünün nasıl olduğunun farkında olmak, bireyin, örneğin doku ve renk değişiklikleri gibi herhangi bir semptom meydana geldiğinde fark etmesine yardımcı olabilir.
Göğüste veya koltuk altı yakınında ciltte çukurlaşma veya doku kalınlaşması fark eden herkes tıbbi yardım almalıdır. Meme dokusunun çukurlaşması, inflamatuar meme kanseri olarak bilinen ciddi bir kanser türünün belirtisi olabilir . Portakal rengi olarak da bilinen memedeki çukurluk, cildin portakalın pürüzlü ve pürüzlü kabuğu gibi görünmesine neden olur. Bazen cilt de kırmızı ve iltihaplı olabilir.
Aşağıdaki değişiklikler de meydana gelebilir:
Cilt değişiklikleri : Meme, meme başı veya areola çevresindeki alan kırmızı, pullu veya şişmiş görünebilir.
Doku kalınlaşması : Bu, meme dokusunu veya koltuk altı yakınındaki bölgeyi etkileyebilir.
Meme kanseri belirtisi olarak çukurlaşma sadece bir memede ortaya çıkma eğilimindedir. Eğer çukurluk her iki memeyi de etkiliyorsa, muhtemelen kişide meme kanseri yoktur. İnflamatuar meme kanseri ile bir yumru olmayabilir.
Göğüste çukurlaşmanın iki ana nedeni vardır. Biri yağ nekrozu, diğeri ise inflamatuar meme kanseridir.
Diğer meme kanseri türlerinden farklı olarak, inflamatuar meme kanseri, çukurlaşmanın yanı sıra kızarıklık ve şişmeye neden olabilir. Ulusal Meme Kanseri Vakfı’na göre, inflamatuar meme kanseri, kanserli hücrelerin lenf damarlarını ve cildi etkilediği nadir fakat agresif bir meme kanseri türüdür .
İnflamatuar meme kanseri arasında şunlar vardır: Yüzde 1 ve yüzde 5. Amerika Ulusal Kanser Enstitüsüne göre tüm meme kanserlerinin genç kadınları etkileme olasılığı daha yüksektir.
Genellikle evre III veya evre IV’e kadar hiçbir belirti göstermez. Diğer meme kanseri türlerinden farklı olarak belirgin bir kitle veya tümör yoktur .
Bunun yerine kanser hücreleri meme dokusundaki lenfatik drenajı bloke eder.
Meme içindeki süt kanallarında gelişme eğilimindedir.
İnflamatuar meme kanserinin erken belirtileri arasında kaşıntı ve böcek ısırmasına benzer kızarıklık veya küçük, tahriş olmuş bir şişlik olabilir.
Semptomlar ilerledikçe, kişi şunları fark edebilir:
Çukurlaşma ayrıca memedeki yağ dokusunun öldüğü bir durum olan yağ nekrozunun bir belirtisi olabilir. Göğüs ameliyatı, çürük veya yaralanma gibi çeşitli nedenlerle veya biyopsinin yan etkisi olarak ortaya çıkabilir.
Yağ nekrozu ile meme kanseri arasında bir bağlantı yoktur, ancak aynı zamanda bir yumru ve çukurlaşmaya da neden olabilir. Yağ nekrozu meme yüzeyinin yakınında meydana gelirse çukurlaşma daha olasıdır.
Çukurlaşmanın meme kanserinden mi yoksa yağ nekrozundan mı kaynaklandığını anlamanın tek yolu doktor muayenesi ve meme biyopsisidir.
Gamzeyi bulmanın en kolay yolu göğüslere bakmaktır. Amerika Birleşik Devletleri Önleyici Görev Gücü (USPTF) artık düzenli kendi kendine meme muayenesi önermese de, göğüslerin normalde nasıl göründüğünü ve hissettiğini bilmek önemlidir.
Çukuru aramak basittir.
Bunu yapmak için en iyi zaman giyinirken veya kıyafet değiştirirken birkaç dakika ayırmaktır.
Çukurlaşmayı taramak için:
Bir kişi meme dokusunda çukurlaşma veya başka değişiklikler fark ederse bir doktora görünmelidir.
Doktor, çukurun neden orada olduğunu öğrenmek için:
Biyopsi kanserin mevcut olduğunu gösteriyorsa, doktor kanserin başka yerlere yayılıp yayılmadığını görmek için örneğin PET veya CT taraması gibi başka testler isteyebilir .
tanı kriterleri
Amerika Ulusal Kanser Enstitüsüne göre doktorlar inflamatuar meme kanserini teşhis etmek için aşağıdaki kriterleri kullanır:
Çukurluk meme kanseri belirtisi ise acil tedavi gerekebilir.
Teşhis meme kanserini gösteriyorsa, çeşitli tedavi seçenekleri mevcuttur.
Bunlar kanserin tipine, evresine, konumuna ve yayılıp yayılmadığına bağlıdır.
Tedavi seçenekleri şunları içerir:
Cerrahi : Bir cerrah kanserli dokuyu veya tüm memeyi çıkarır.
Kemoterapi : İlaçlar ya kanser hücrelerini öldürür ya da büyümelerini engeller.
Radyasyon : Yüksek enerjili X-ışınları veya radyasyon kanserli dokuyu hedef alır ve onu yok eder.
Hormonal tedavi : Bu, kanserli hücrelerin büyümesini teşvik eden belirli hormonların aktivitesini bloke edebilir. AncakUlusal Kanser EnstitüsüGüvenilir Kaynakbu kanser türünün çoğu zaman hormon tedavisine yanıt vermediğine dikkat çekiyor.
Tedaviye başlamadan önce, doktor, uzun süreli hayatta kalma için en iyi şansı sunan ve amaçlarını ve isteklerini en iyi karşılayan bireyle bir plan tartışacaktır.
Bu, özellikle kanser agresif tipteyse, iki veya daha fazla farklı tedavi türünü birleştirmek anlamına gelebilir.
Göğüslerde bir yumru veya başka değişiklikler bulmak endişe verici olabilir, ancak çoğu zaman bu değişiklikler kanserin var olduğu anlamına gelmez.
Bununla birlikte, nedeni bulmak, gerekirse tedavi aramak ve – çoğu durumda – kanseri ekarte ederek iç huzurunu kazanmak için bir doktora görünmek önemlidir.
İnflamatuar meme kanseri agresif olabilir ve hızlı ilerleyebilir.
Çoğu kanserde olduğu gibi, erken teşhis ve tedavi çok önemlidir.

Meme kanseri her hastada farklı şekilde ve şiddette semptomlara neden olabilmektedir. Bununla birlikte her hastada farklı şekilde ilerleyebilmektedir. Meme kanserinin ilerlemesine neden olan faktörler Prognostik Faktör ve Prediktif Faktör olarak tanımlanır.
Bazı insanlarda kanser daha iyi ve yavaş bir seyir izlerken, bazı insanlarda ise süratle ilerleyip, kısa bir sürede hayatı tehdit etmeye başlayabilir. Bunun sebebi, farklı insanlardaki kanser hücrelerinin farklı özellikler taşıyor olmasıdır. Bu özellikler çeşitli laboratuar testleri ile araştırılarak kanserin ne şekilde seyredeceği konusunda tahminler yapılmaya çalışılır. Hastalığın seyrini belirleyen bu özelliklere prognostik faktörler denir.( Örneğin tümörün boyutu, koltuk altındaki metastaz olan lenf düğümü sayısı, hücre ve çekirdek yapısındaki değişiklik(grade) gibi.)
Tedavisinin planlanması, prognostik faktörlerin değerlendirilmesi ile yapılır. Nasıl bir cerrahi girişim uygulanacak? İlaç tedavisi gerekiyor mu? Işın tedavisi uygulanması gerekiyor mu? Tedavi aşamasındaki tüm bu kararlar ancak prognostik faktörlerin değerlendirilmesi ile alınabilir.
Tek bir prognostik faktör hiçbir zaman tek başına yeterli değildir. Birden fazla prognostik faktör birlikte değerlendirilerek karar verilmelidir. Zaten meme kanseri tedavisinin sanatı da budur. Birden fazla prognostik faktörü göz önüne alarak hastaya gerektiği kadar, ne fazla, ne de eksik tedavi uygulanmamalıdır.
Kanserin süt kanalı dışına çıkıp çıkmaması:

Süt Kanallarını döşeyen hücreler hücreler kontrolsüz olarak çoğalmaya başladıkları zaman ilk önce kanalı doldururlar. Henüz kanal dışına çıkmayan bu safhaya Duktal Karsinoma İn Situ adı verilir. Bu safha meme kanserinin en erken safhası(Evre 0)(Stage 0)dır. Kanser hücreleri henüz kanal dışına çıkmadığı için vücudun hiçbir yerine atlamamış durumdadır. Sadece bu bölgenin çıkartılması ile kanser tam olarak tedavi edilebilir. Eğer kanser süt bezinin veya süt kanalının dışına çıkmış ise hastalık invaziv veya infiltratif denilen safhaya geçer
Kanserin tipi:
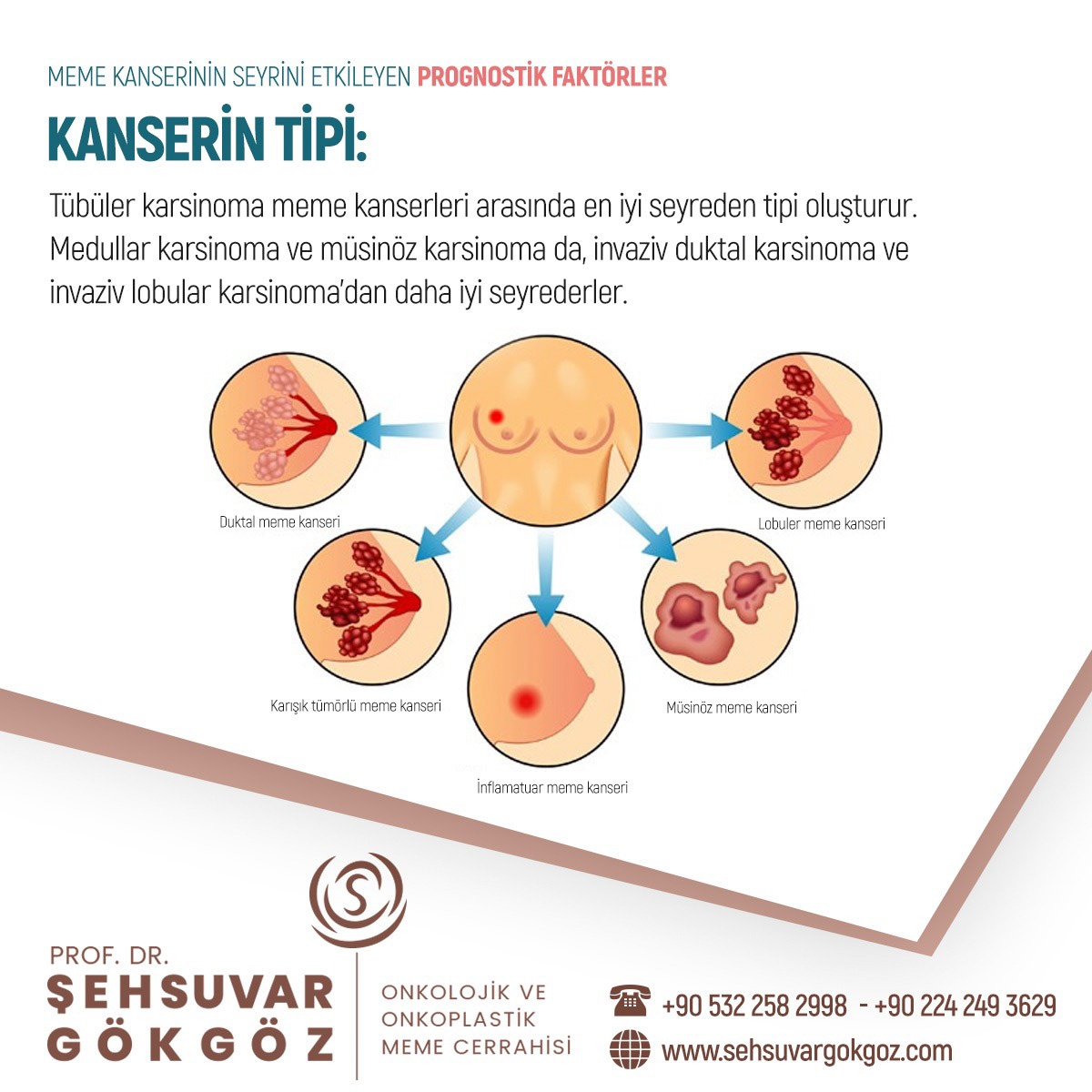
Tübüler karsinoma meme kanserleri arasında en iyi seyreden tipi oluşturur.Medullar karsinoma ve müsinöz karsinoma da, invaziv duktal karsinoma ve invaziv lobular karsinoma’dan daha iyi seyrederler.
Koltuk altı lenf düğümlerine metastaz
Memede süt bezi veya süt kanalı dışına çıkan kanser, ilk önce koltuk altında bulunan lenf düğümlerine gelir. Ameliyat ile koltuk altındaki lenf düğümleri çıkartılarak incelenir. Kanserin kaç tane koltuk altındaki lenf düğümüne sıçramış olduğu önemli bir göstergedir. Bir lenf düğümüne bile sıçrama varsa ve başka bir engel yoksa yardımcı ilaç tedavisi (adjuvant kemoterapi) uygulanması gerekir. Eğer 4 ve daha fazla lenf düğümüne sıçrama varsa, ilaç tedavisine ek olarak ışın tedavisi de gerekir. Koltuk altı Lenf düğümlerine hiç metastaz olmamış ise, tümör çapı 1 cm den küçük ise, yardımcı ilaç tedavisi uygulanmayabilir. Eğer koltuk altındaki lenf düğümleri, metastaz sonrası birbirlerine veya çevredeki dokulara yapışmış ise, ameliyattan önce ilaç tedavisi (neoadjuvant kemoterapi) uygulanması gerekir.
Tümör boyutu
Tümörün büyüklüğü tedavinin planlanmasında önemli bir kriter olarak kabul edilir. Tümörün boyutu ne kadar küçükse hastalık o kadar iyi seyirli kabul edilir. Günümüzde erken tanı yöntemi olan mamorafi taramaları ve toplumun meme kanseri konusunda bilgilendirilmesi sonucu hastalık, tümör çapı küçükken yakalanabilmektedir. Tümör çapı 5 cm den büyükse, lenf düğümü metastazı sayısı 4 den az bile olsa ameliyat sonrası ışın tedavisi uygulanması gerekir.
Tümörün bir kısmı kanalın içinde (intraduktal komponent), bir kısmı da dışında olabilir; böyle durumlarda kanalın dışına çıkmış olan kısmın büyüklüğü göz önüne alınır.
Tümörün derecelendirilmesi (grade)
Hücrelerin bazı özelliklerine bakılarak bu derecelendirme yapılır. Patoloji raporunda hücresel ve nükleer “grade” şeklinde rapor edilir. Grade I en iyi derece grade III ise en kötü derece kabul edilir.
Hücrelerin çoğalma oranı
Her hastanın kanser hücresi başka bir hastanın kanser hücresinden farklıdır. Bu fark iki insan arasındaki fark kadar fazla olabilir. Bu nedenle farklı insanların kanser hücrelerinin çoğalma kapasiteleri farklı olmaktadır. Kanser hücresinin çoğalma yeteneği ne kadar fazla ise o kadar kötü karakterli kabul edilir. Çeşitli laboratuar testleri ile kanser hücrelerinin çoğalma kapasiteleri ölçülebilir.
Hormon duyarlılık faktörleri
Memedeki süt bezleri ve kanallarını döşeyen hücrelerde, östrojen reseptörü (ER) ve progesteron reseptörü(PR) denilen kadınlık hormonlarına duyarlı reseptörler bulunabilmektedir. Östrojen ve progesteron hormonları, hücreler üzerindeki bu reseptörlere bağlanarak hücrelere etki ederler. Bazı meme kanseri hücrelerinde de bu östrojen veya progesteron reseptörleri bulunur. Patoloji raporlarında yazan ER (+) , PR (+) anlamı , kanser hücrelerinin östrojen ve progesteron reseptörlerini taşıdığı anlamına gelir. Bu reseptörlerin varlığı kanserin nispeten daha iyi huylu olduğunu ve daha iyi seyredeceğini gösterir. Genelde yaş ilerledikçe, kanserde östrojen ve progesteron reseptörü varlığı oranı artar. Bu reseptörlerin bulunması, hastanın tedavide tamoksifen ilacından fayda göreceğini gösterir.
Kanser hücrelerindeki değişiklikler
Bazı kanser tiplerinde farklı genetik yapı ve buna bağlı bazı özel proteinlerde artış söz konusudur. Tümörde HER-2/neu (c-erbB-2) proteini artışının saptanması, hastalığın farklı seyirli olduğunu gösterir. Ayrıca ilaç tedavisinde kullanılacak ilaçlarda da değişiklik yapmayı gerektiriyor. Bu konuya daha ileride ilaç tedavisi bölümünde değineceğiz.
Diğer faktörler
Tümörün süt kanalı içi boyunca yayılmış olması (ekstensiv intraduktal komponent), meme koruyucu ameliyat yapılması açısından önemlidir. Eğer bir tümörde intraduktal komponent, tümör kitlesinin % 25 inden fazla kısmını oluşturuyor ise, meme kanseri tümünün alınması önerilir.
Kanserin, çevredeki lenf damarlarını (lenfatik invazyon), veya kan damarlarını(vasküler invazyon) işgal etmesi, tümörü oluşturan hücrelerin bir kısmının beslenmesinin bozularak ölmesi ( tümör nekrozu) gibi faktörler de var. Bu faktörlerin bulunması, kanserin kötü seyredeceğini gösterir.
Yaş
Hastanın meme kanserine yakalandığı yaş ile kanserin seyri arasında ilişki bulunmaktadır. Eğer hasta meme kanserine 35 yaşın altında yakalanırsa, hastalığın seyri biraz daha süratli olabilmekte ve hastalık daha erken tekrar edebilmektedir. Fakat bu hastalarda kemoterapi denilen ilaç tedavisi daha etkili olmaktadır. Kanser ileri yaşlarda özellikle menopozdan sonra ortaya çıkarsa, hastalık daha iyi seyreder. Bu yaşlarda hastalığa yakalanan kadınlardaki tümörlerde östrojen (ER) ve progesteron reseptörü (PR) bulunma olasılığı daha fazladır. Bu kadınlarda tamoksifen denilen östrojen reseptörüne bağlanan ilaç daha etkili olurken, kemoterapi daha az etkili olur.
Bazı kanser hücreleri belirli tedavilere ve ilaçlara daha iyi cevap verirken, bazılarına ise cevap vermez. Laboratuar testleri ile kanser hücrelerinin bazı özelliklerini araştırarak tedaviye ne şekilde cevap vereceğini önceden tahmin edebiliriz. Bu özelliklere de prediktif faktörler diyoruz.
HER-2/neu(c-erbB-2) proteini artışının saptandığı tümörlerde, klasik kanser ilaçlarının yeterince etkili olmadığı görülerek yerine farklı ilaçların uygulanması önerilir.
Erken evrede yakalanan meme kanserlerinde ilk tercih, cerrahi oluyor. Cerrahi yöntemde ya meme tümörü, etrafında temiz doku olacak şekilde meme dokusundan çıkarılıyor ya da tüm meme alınıyor. Ayrıca koltukaltına tümörün yayılıp yayılmadığını anlamak için bazı lenf bezleri çıkarılıyor. Yapılan cerrahi girişimlerle öncelikle hastalığın evresi belirleniyor ve hangi ek tedavilerin gerekli olduğu (ışın, hormon, kemoterapi) saptanıyor.
Günümüzde cerrahi tedavideki gelişmeler ve yapılan ek tedavilerdeki ilerlemeler sayesinde birçok hastada mükemmel sonuçlar alınabiliyor.
Geçmişte, memenin tamamının çıkarılmasından ve koltukaltı lenf bezlerinin tamamen temizlenmesinden başka seçenek olmadığı düşünülüyordu. Ancak günümüzde erken dönemde tanı konmuşsa bu işlem çok daha az sayıda hastaya uygulanıyor. Her 2 hastadan birinde sadece tümörü çıkarma ve sonrasında memeye radyoterapi uygulayarak memeyi korumak mümkün olabiliyor. Çünkü uygun hastalarda meme koruyucu tedaviyle memenin tamamen çıkarılması arasında önemli bir fark yok! Cerrahi tedavileri, memeye yaklaşım ve koltukaltı lenf bezlerine yaklaşım şeklinde daha ayrıntılı inceleyebiliriz:
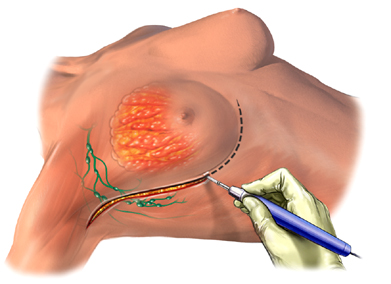
Meme kanserli hastalar, memede oluşan yinelemeler nedeniyle değil sistemik tekrarlama yani yayılım (metastaz) nedeniyle kaybediliyor. Bu anlamda, memenin tümünü almak yerine, tek tümör odaklı uygun vakalarda meme koruyucu cerrahi yöntemiyle tümörlü dokunun çıkarılması tercih ediliyor. Meme koruyucu cerrahide tümör* dokusu, etrafındaki yaklaşık 1-2 cm. normal meme dokusu ile birlikte çıkarılıyor (geniş eksizyon, tümörektomi, lumpektomi).
Memedeki o bölgenin daha geniş çıkarılmasına dayanan diğer teknikler “kadranektomi” veya “parsiyel mastektomi” olarak adlandırılıyor.
Ele gelmeyen ve kötü huylu olduğu düşünülen, mamografi veya ultrason eşliğinde telle işaretlenen kitlelerinse, tel kılavuzluğu veya ROLL (Radionuclide-Guided Occult Lesion Localisation) tekniğiyle çıkarıldıktan sonra filmi çekilerek çıkarılıp çıkarılmadığı kontrol ediliyor.
Meme koruyucu cerrahinin, genelde tümör/ meme oranı uygun erken evre (evre l-ll), ufak çaplı tek odaklı tümörlerde ve cerrahi sonrası radyoterapi görebilecek hastalarda uygulanması gerekiyor. Meme koruyucu cerrahi sonrası yıllık aynı memede yineleme (nüks) oranları yüzde 0,5-1 arası olmak üzere hastanın tümör özelliklerine göre değişiyor.
Hastalara ameliyat öncesi bilgi verildiğinden, radyoterapi yapılabileceğinden ve hastanın kontrollere geleceğinden emin olunması gerekiyor. Çünkü bu hastaların uzun süre dikkatli olarak takip edilmesi çok önemli. Hasta cerrahi sonrası kemoterapi görecekse öncelikle kemoterapisi tamamlıyor ve sonrasında radyoterapi uygulanıyor.
Mastektomi, meme koruyucu cerrahinin uygun olmadığı durumlarda başvurulan bir yöntem. Hastada koltukaltı lenf nodu tutulumu olduğunda modifiye radikal mastektomi yani memenin tamamının ve koltukaltı lenf bezlerinin büyük bir bölümünün çıkarılması söz konusu olabiliyor.
Geçmişte yaygın olarak, günümüzde ise meme koruyucu cerrahinin uygun olmadığı büyük çaplı ve/ veya memede yaygın dağılım gösteren (birden çok odaklı tümörler) tümörlü hastalar için mastektomi tercih ediliyor.
Ailesinde, 1. derece yakın akrabalarında meme kanseri olan bazı hastalarda meme kanseri kalıtsal karakter taşıyorsa, risk azaltıcı ve koruma amaçlı olarak hastalıksız memeye de mastektomi yapılabiliyor. Bu tür ameliyatlar erken evre tümörlerde, deri koruyucu veya yerleştiği yer memebaşına uzak tümörlerde, “memebaşı koruyucu mastektomi” şeklinde de gerçekleştirilebiliyor. Ayrıca bu ameliyatlarda, plastik cerrah ile işbirliği yapılarak kozmetik amaçlı eşzamanlı rekonstrüktif işlemler de uygulanabiliyor. Memebaşının korunduğu ameliyat sırasında anestezi altında ve ameliyat masasındayken hastanın memebaşına tek doz radyoterapi de (intraoperatif radyoterapi) verilebiliyor.
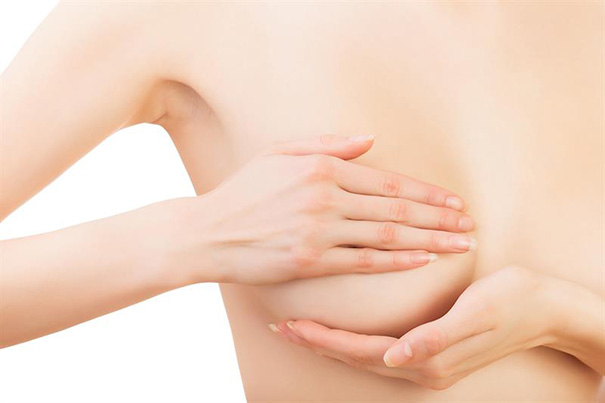
Meme kanseri en sık koltukaltı lenf bezlerine (bez=nod) yayılım gösteriyor. Geçmişte hastalığın evresini belirlemek için koltukaltı lenf bezlerindeki tutulumunu saptamak ve lokal kontrolü sağlamak için koltukaltındaki tüm lenf bezlerinin çıkarılması tercih ediliyordu (aksiller diseksiyon). Ancak bu işlemin, kolda şişlik (lenf ödem), omuz kısıtlılığı ve şekil bozukluğu, kol kuvvet azlığı ve kolda uyuşukluk gibi hastaların sık yakındığı yan etkilerinin bulunması araştırmacıları, başka yöntem arayışına yöneltti. Son yıllarda sadece tümör hücrelerinin bulunması en muhtemel lenf bezlerini çıkarma yöntemi olan “Sentine! Lenf Nodu Biyopsisi Tekniği” geliştirildi.
Bu teknikte ameliyat öncesi tümörün bulunduğu memeye bir radyoaktif madde enjekte ediliyor. Ameliyattan ya bir gün önce öğleden sonra ya da ameliyat sabahı lenfosintigrafi çekimi yapılması sonrası gamma prob denen radyoaktif madde dedektörü veya sayacı bir alet yardımı ile yüksek radyoaktif madde aktivasyonu veren lenf bezi veya bezleri (sentinel lenf bezi) çıkartılarak ameliyat esnasında incelenmek üzere patolojiye gönderiliyor. Ameliyat esnasında tümörün bulunduğu memeye mavi boya enjeksiyonu da yapılabiliyor. Bu durumda mavi boyalı lenf kanalı bulunup takip edilerek mavi boyalı lenf bezi veya bezleri de sentinel lenf bezi olarak çıkarılabiliyor ve aynı şekilde ameliyat esnasında patoloğa gönderiliyor. Sentinel lenf bezi tutulmuşsa aksilladaki tüm lenf bezleri çıkarılıyor. Ameliyat sırasında negatif bulunmuşsa bu şekilde bırakılıyor ve temiz olduğu düşünülen lenf bezleri çıkarılmıyor. Bu şekilde sadece sentinel lenf nodu biyopsisi uygulanan hastalarda lenf ödem, omuz hareketleri kısıtlılığı veya kolda uyuşma gibi yan etkiler çok daha az görülüyor. Ancak bu sentinel lenf nodları özel işlemlerle muamele görüyor ve negatif çıkan hastaların kesitleri ayrıca özel boyamalara tabi oluyor. Bunun sonucunda lenf bezlerinde minimal bir tutulum saptanırsa duruma göre hastaya ikinci bir ameliyat gerekiyor ve tamamlayıcı aksiller diseksiyon yapılıyor yani tüm lenf bezleri çıkarılıyor.
T1/T2 yani 5 cm’den küçük tümörlerde koltuk altı lenf bezlerinin tutulum oranı yüzde 50’nin altında oluyor. Bu nedenle sentinel lenf nodu biyopsisinin, özellikle muayene ile ve/ veya ultrasonda koltuk altında şüpheli lenf bezi yayılımı şüphesi olmayan tüm T1/T2 vakalara mutlaka uygulanması gerekiyor. Koltukaltı lenf bezlerine tümör sıçramamış hastalarda yapılan çalışmalarda sadece sentinel lenf nodu biyopsisi yapılmış veya aksiller diseksiyon yapılmış hastaların uzun dönem sonuçlarında aksiller lobi yineleme açısından bir fark bulunmadığından klinik aksilla negatif hastalarda sadece SLNB uygulanmasının standart bir girişim haline geldiğini söylemek mümkün.
Hastada koltukaltı lenf bezi tutulumu olduğunda, koltukaltı lenf bezlerinin büyük bir bölümünün çıkarılmasıdır. Bu durumda ban hastalarda lenf bezlerinin çıkarılmasına bağlı’ olarak kolda şişme, uyuşukluk, karıncalanma gibi yakınmalar görülebiliyor.

Meme onarımı, meme kanseri nedeniyle kaybedilen memenin doğal haline getirilmesi için yapılıyor. Bu yönüyle bakıldığında meme onaranının bir kozmetik ameliyat değil, bir onarım (rekonstrüksiyon) yani hastalık nedeniyle kaybedilen bir uzvun yerine konulması ameliyatı olarak görülmesi gerekiyor. Tıptaki yeni gelişmeler sayesinde artık cerrahlar doğal memeye çok benzerlik gösteren bir meme oluşturabiliyorlar. Bu anlayışa sahip gelişmiş ülkelerdeki meme kanserinin tedavi ekibinde, plastik ve rekonstrüktif cerrahi uzmanları da bulunuyor. Bu uzmanlar gerektiğinde hastanın memesini doğal haline dönüştürecek operasyonlar gerçekleştiriyorlar.
Meme kaybı, pek çok kadını psikolojik olarak olumsuz etkiliyor. Meme onarımı ameliyatlarının sonucu; çoğu hasta için adeta hayata yeni bir başlangıç olabiliyor. Bu hastaların aile ilişkileri ve cinsel yaşamları daha uyumlu hale geliyor. Ayrıca hastaların ruhsal durumlarını da güçlendirerek hastalıkla daha iyi mücadele etmelerini sağlayabiliyor.
Kanser nedeniyle memesini kaybeden hemen her kadında meme onarımı yapılabiliyor. Ancak zamanlaması değişiyor. Anında, yani mastektomi (kanserli memenin alınması) ile eş zamanlı veya daha sonraki dönemde (geç onarım) gerçekleştirilebiliyor. Ancak eş zamanlı onarımın kozmetik sonuçları çok daha iyi olabiliyor.
Meme onarımı genelde erken evre kanserlerde uygulanıyor. Erken onarımın en önemli avantajıysa meme derisi korunarak mastektomi yapılan hastada eş zamanlı olarak meme onarımının olabilmesi. Böylece memenin alınmış olmasından dolayı hastanın yaşayacağı psikolojik travmayı en aza indirmek mümkün. İşlemin diğer bir avantajıysa daha ekonomik olması.
Geç meme onarımında beklemek içinse birçok neden olabiliyor: Bazı hastalar başka bir ameliyat istemiyor. Bazı hastalar kanser teşhisini kabul etmekte zorlanırken meme onarımı seçeneğini kabul etmeyebiliyorlar. Hastaların bir kısmında ise cerrahları \ tarafından beklemeleri tavsiye edilmiş olabiliyor. Burada, özellikle cerrahi sonrası uygulanacak kemoterapi ve radyoterapiler göz önünde bulunduruluyor. Ayrıca şişmanlık, yüksek tansiyon ve sigara kullanılması gibi durumlarda da hastaya beklemesi tavsiye edilebiliyor.
Meme onarımının 3 temel aşaması bulunuyor. Bunlar sırasıyla; meme dokusunun oluşturulması, meme başı ve areolanın onarımı, memeler arası simetrinin sağlanması.

Hücrelerin bölünmelerini ve çoğalmalarını sağlayan genler hasar gördükleri için hücreler kontrolsüz ve aşırı çoğalarak kanseri oluşturur ve tüm vücuda yayılırlar.
Ancak kanserlerin sadece bir bölümü genetik orjinli yani soyaçekim ile doğrudan ilişkilidir. Döl hücrelerinde bulunan bir mutasyonun bir kuşaktan diğerine aktarılması ve vücudun tüm hücrelerinde bu hatanın taşınması ile oluşur. Kanserlerin çoğunluğu ise bir kişinin yaşam süresince oluşan rastlantısal mutasyonların birikimi sonucu oluşur.
Yani kalıtsal olsun veya olmasın, tüm meme kanserlerinde birden fazla genetik bozukluk (mutasyon) bulunmaktadır. Kalıtsal olan kanserlerde bu genetik bozukluklar döl hücreleriyle bebeğe geçer.Kalıtsal olmayan kanserlerde ise sonradan oluşur ve bir sonraki nesile geçmezler.
Saptanan meme kanserlerinin yaklaşık % 10 kalıtsaldır, yani kişinin ailesinden aldığı kanser eğilimimi artıran genler nedeniyle meme kanseri gelişmektedir.
Meme kanserlerinin yaklaşık % 90 ı ise kişinin kendisinde dışsal bir çok etki ile gelişen mutasyonlar sonucu oluşmaktadır.
Ailede genç yaşlarda (menapoz öncesinde) meme veya yumurtalık kanseri bulunması, aynı ailede iki veya daha fazla sayıda meme veya yumurtalık kanseri bulunması, her iki memede kanser bulunması meme kanserinin o ailede kalıtsal olabileceğini düşündürür. Şüphelenilen kişilerde BRCA1 ve BRCA2 gen testleri ile kalıtsal meme kanseri araştırması yapılabilir.
Hücrelerin bölünmelerini ve çoğalmalarını sağlayan genler hasar gördükleri için hücreler kontrolsüz ve aşırı çoğalarak kanseri oluşturur ve tüm vücuda yayılırlar.
Ancak kanserlerin sadece bir bölümü genetik orjinli yani soyaçekim ile doğrudan ilişkilidir. Döl hücrelerinde bulunan bir mutasyonun bir kuşaktan diğerine aktarılması ve vücudun tüm hücrelerinde bu hatanın taşınması ile oluşur. Kanserlerin çoğunluğu ise bir kişinin yaşam süresince oluşan rastlantısal mutasyonların birikimi sonucu oluşur.
Yani kalıtsal olsun veya olmasın, tüm meme kanserlerinde birden fazla genetik bozukluk (mutasyon) bulunmaktadır. Kalıtsal olan kanserlerde bu genetik bozukluklar döl hücreleriyle bebeğe geçer.Kalıtsal olmayan kanserlerde ise sonradan oluşur ve bir sonraki nesile geçmezler.
Saptanan meme kanserlerinin yaklaşık % 10 kalıtsaldır, yani kişinin ailesinden aldığı kanser eğilimimi artıran genler nedeniyle meme kanseri gelişmektedir.
Meme kanserlerinin yaklaşık % 90 ı ise kişinin kendisinde dışsal bir çok etki ile gelişen mutasyonlar sonucu oluşmaktadır.
Ailede genç yaşlarda (menapoz öncesinde) meme veya yumurtalık kanseri bulunması, aynı ailede iki veya daha fazla sayıda meme veya yumurtalık kanseri bulunması, her iki memede kanser bulunması meme kanserinin o ailede kalıtsal olabileceğini düşündürür. Şüphelenilen kişilerde BRCA1 ve BRCA2 gen testleri ile kalıtsal meme kanseri araştırması yapılabilir.

Meme kanseri tanısı konan çoğu kadın, cerrahi bir tedavi geçirmektedir. Bölgesel tedavi için yapılan operasyonlar meme koruyucu tedavi, mastektomi (memenin tamamen alınması) ve aksiller (koltuk altı) lenf bezi örneklemesi ve çıkarılmasıdır. Meme cerrahisi geçirecek kadınların çoğu, aynı seansta veya daha sonra bir meme rekonstrüksiyonuna da karar verebilir.
Bu cerrahi tipinde memenin sadece etkilenen bölgesi çıkarılır. Ne kadar doku çıkarılacağı kitlenin boyutuna, yerleşimine ve bazı diğer faktörlere bağlıdır. Eğer cerrahiden sonra radyoterapi (radyasyon tedavisi) uygulanacaksa, kitle çıkarıldıktan sonra röntgende görülecek şekilde küçük metalik kliplerle radyasyon alanı işaretlenebilir.
Lümpektomi sadece kitlenin olduğu meme dokusunun etrafında normal doku sınırı ile çıkarılmasıdır. Lümpektomiyi takiben hemen daima radyoterapi uygulanır. Eğer adjuvan (destekleyici) kemoterapi de verilecekse, radyasyon tedavisi genellikle kemoterapi tamamlanana kadar geciktirilir.
Parsiyel (segmental, kısmi) mastektomi veya quadrantectomy (kadranektomi) lümpektomiden daha fazla meme dokusunun çıkarılmasıdır. Kadranektomi için memenin dörtte biri çıkarılır.
Radyasyon tedavisi sıklıkla cerrahiyi takiben verilir. Aynı şekilde, eğer kemoterapi de verilecekse ondan sonraya geciktirilebilir.
Patolog meme koruyucu tedavi ile alınan meme dokusunun kenarında kanser hücresi saptarsa cerrah mutlaka işlemi tekrarlamalı ve daha fazla dokuyu çıkarmalıdır. Bu operasyon re-eksizyon olarak adlandırılır. Eğer cerrah temiz cerrahi sınırları sağlamak için yeterli meme dokusunu çıkaramayacaksa o zaman bir mastektomi (memenin alınması) gerekebilir.
Evre I ve II meme kanseri olan kadınların çoğu için, meme koruyucu tedavi (lümpektomi/parsiyel mastektomi artı radyasyon tedavisi) memenin alınması kadar etkilidir. Bu iki yaklaşımla tedavi edilen kadınların sağ kalım oranları aynıdır. Bununla birlikte, meme koruyucu tedavi meme kanseri olan tüm kadınlar için geçerli bir seçenek değildir.
Radyasyon tedavisi bazen meme koruyucu tedavinin bir parçası olmaktan çıkarılır. Radyasyon tedavisi olmaksızın lümpektomi adayı olan kadınlar aşağıdaki özelliklere sahiptir:
70 yaş ve üzerindedirler.
2 cm veya altında, tamamen alınabilen tümörleri vardır.
Olası Yan Etkiler: Bu operasyonların yan etkileri ağrı, geçici ödem, gerginlik ve ameliyat izinde gelişebilen sert yara dokusudur. Bütün operasyonlarda olduğu gibi ameliyat sahasında kanama ve enfeksiyon da mümkündür.
Ne kadar geniş meme dokusu çıkarılırsa, ameliyattan sonra meme şeklinde o kadar farkedilebilir bir değişiklik oluşur. Eğer memeler ameliyattan sonra çok farklı görünecek olursa bazı rekonstrüktif cerrahi metodları uygulanabilir veya daha simetrik görünüm için etkilenmeyen taraftaki meme küçültülebilir. Bu işlemlerin ilk ameliyat sırasında yapılması da mümkün olabilir. Bu nedenle operasyondan önce bir estetik cerrahi uzmanı ile memelerin ameliyattan sonra nasıl görüneceğini ve seçeneklerin neler olduğunu konuşmak iyi bir fikirdir.
Erken evre meme kanseri olan pek çok kadın meme koruyucu tedavi ile mastektomi arasında seçim yapmak durumunda kalır.
Lümpektominin en büyük avantajı kadının memesinin büyük bölümünü korumasıdır. Dezavantajı ise sıklıkla cerrahiden sonra 5-6 hafta kadar süren radyasyon tedavisine gerek olmasıdır. Meme koruyucu cerrahi geçiren hastaların çok küçük bir kısmı radyasyona gerek göstermezken, mastektomi geçiren kadınların küçük bir kısmı radyasyon tedavisi gereksinir.
Lümpektomi ile mastektomi arasında karar verirken tüm gerçekleri gözönünde bulundurun. “Olabildiğince çabuk memeden kurtulmak” fikri ile ilk tercihiniz mastektomi de olabilir. Kadınlar bu his nedeniyle çoğu zaman mastektomiye cerrahlardan daha fazla eğilimlidir. Fakat pek çok vakada geçerli olan bir gerçek, mastektominin size daha uzun süre yaşam ya da tedaviden sonra daha iyi bir sonuç sağlamayacağıdır. Binlerce kadında 20 yılı aşan sürede yapılan kontrollerde, lümpektominin yapılabildiği durumlarda, mastektominin sağ kalım açısından mastektomiyle eşit oranda sonuçlar sunduğu kesinleşmiştir.
Pek çok kadın ve cerrahı uygulanabilir bir seçenek olduğunda lümpektomi ve radyasyon tedavisini tercih etmekle birlikte, seçiminiz aşağıdaki faktörlere bağlı olacaktır:
Memenizi kaybetme konusunda hislerinizin neler olduğu radyasyon tedavisine nasıl baktığınız
Meme kanserinin koltuk altındaki lenf bezlerine yayılıp yayılmadığını saptamak için bu lenf bezlerinin bir kısmı çıkarılabilir ve mikroskop altında incelenebilir. Bu işlem evreleme ve tedavi planlanmasının önemli bir bölümüdür. Lenf bezleri etkilendiyse kanser hücrelerinin kan akımı yoluyla vücudun diğer bölümlerine yayılmış olması ihtimali daha yüksektir.
Aksiller lenf nodu disseksiyonu modifiye ve radikal mastektomi prosedürlerinin bir parçasıdır. Yanısıra lümpektomi gibi meme koruyucu tedavilerle birlikte de uygulanabilir. Genelde ortalama 10-40 (sıklıkla 20’den az) lenf bezi çıkarılır.
Koltuk altındaki lenf bezlerinde kanser hücrelerinin bulunması ek tedavilerin alınması için önemli bir faktördür. Aksiller disseksiyon diğer meme kanseri tedavi kararlarının verilmesinde de bir kılavuz olarak değerlidir.
Olası Yan Etkiler: Tüm diğer operasyonlarda olduğu gibi, ağrı, şişlik, kanama ve enfeksiyon gelişmesi mümkün risklerdir.
Koltuk altı lenf bezlerinin çıkarılmasının uzun vadede en önemli yan etkisi lenfödem (kolda şişlik) tablosudur. Bu durum lenfatik sistemdeki sıvı akımının bozulması ile oluşur. Bu nedenle hastalar elde gelişecek kesi ve enfeksiyonlara karşı ömür boyu dikkatli olmalıdır.
Koltuk altı lenf bezleri çıkarılan her 4 kadından birinde lenfödem gelişir. Sadece sentinel lenf bezi biopsisi yapılan hastaların da % 5’inde lenfödem gelişebilir. Bazen bu şişlik sadece birkaç hafta sürer ve kaybolur. Eğer koltuk altı lenf bezi cerrahisini takiben kolunuz şişmiş, ağrıyor ve gerginleşiyorsa acilen cerrahınıza başvurunuz.
Cerrahiden sonra kısa süreyle kolunuzu ve omzunuzu hareket ettirmekte kısıtlılıklar olabilir. Kolun üst ve iç kısımlarında uyuşukluk ta, lenf bezi alanının etrafında dokunma hissini sağlayan sinirlerin hasarına bağlı olarak sıklıkla görülebilir.
Koltuk altı bezlerinin tamamen çıkarılması güvenli ve düşük oranda ciddi yan etkiler içeren bir operasyon olmakla birlikte, cerrahlar çoğu vakada sentinel lenf nodu biopsisini tercih ederler. Bu yöntem lenf nodlarının tamamını çıkarmadan kanserin lenf bezlerine yayılıp yayılmadığını anlamanın bir yoludur.
Bu işlemde cerrah, tümör hücrelerinin ilk yayılma yeri olan sentinel lenf bezlerini bulur ve çıkarır. Bunu yapmak için cerrah tümör sahasının etrafına veya cildine radyoaktif bir madde veya metilen mavisi enjekte eder. Lenf kanalları bu maddeyi birkaç saat içinde lenf bezlerine taşır. Operasyonda Gamma kamera denen dedektörle veya maviliği izleyerek sentinel lenf bezleri saptanır.
Bu iki yöntem farklı yöntemlerdir anca bazen çift kontrol amacıyla birlikte de kullanılabilirler. Ardından doktor bölgede bir kesi yapar ve lenf bezlerini çıkarır. Bu nodlar çoğu zaman 2-3 tanedir ve standart bir aksiller disseksiyondan çok daha az olduğundan patolog tarafından çok büyük dikkatle incelenir.
Eğer sentinel nodlarda kanser gözlenmezse kanserin diğer lenf bezlerine yayılmış olması neredeyse mümkün değildir ve o nedenle daha fazla lenf nodunun çıkarılması gerekmez. Böylece hasta full lenf bezi çıkarılmasının potansiyel yan etkilerinden korunabilir.
Eğer sentinel nodlarda kanser varsa, o zaman cerrah tam bir aksiller disseksiyon yaparak lenf bezlerinin ne kadarının etkilendiğini saptar.Bu işlem aynı operasyonda veya birkaç gün sonra yapılabilir. Zamanlama kanserin cerrahi sırasında lenf bezlerinde ne kadar kolay saptanabildiğine göre değişir. Eğer sentinel lenf bezleri açıkça kanser içeriyorsa, cerrah aksiller lenf disseksiyonunu derhal yapabilir. Fakat bazen kanser patolog tarafından sonradan yapılan detaylı mikrosopik incelemelerde görülebilir.
Sentinel enf bezi biopsisi her zaman uygun olmayabilir. 5 cm’den küçük tek bir tümör varsa, kemoterapi ve radyoterapi uygulanmadıysa ve büyümüş lenf bezleri ele gelmiyorsa uygulanması mümkündür.
Sentinel lenf bezi biopsisi ciddi tecrübe gerektirir. Bu teknikte ustalaşmış bir cerrah tarafından yapılmalıdır. Bu tarz bir biopsi planlanıyorsa, cerrahi ekibine bu tarz cerrahiyi sıklıkla uygulayıp uygulamadıklarını sorunuz.
Meme kanseri cerrahisinde genel olarak 3 tip ameliyat yapılır: Tüm memenin alınması, memenin içinden sadece tümörün çıkartılması, memenin cildi korunarak içinin tümden çıkartılıp protez konması.
Meme kanserinde özellikle erken evre söz konusuysa, geniş cerrahinin hastanın yaşam beklentisini etkilemediği görülmüştür. Dolayısıyla, meme koruyucu cerrahi dendiğinde, daha sınırlı cerrahiyle hem hastanın yaşam beklentisini uzun tutmak, hem de memenin görünümünü iyi korumak, yani hastanın yaşam kalitesini yükseltmek mümkün olabilmektedir.
Meme koruyucu cerrahi, öncelikle erken evre kanserlerde yapılabilmektedir. İkinci olarak ise, lokal ileri meme kanserinde de uygun tedaviler (kemoterapi, radyoterapi, vs. gibi) yapılıp, hastalık biraz geriletildikten sonra, yine meme koruyucu cerrahi yapılabilmektedir.
Eğer ameliyattan önce kesin tanı iğne biyopsisi ile konmuş, tümörün tipi, yaygınlığı ve özellikleri değerlendirilmişse, hastaya en uygun cerrahi yöntem önceden hasta ile birlikte seçilir ve uygulanır. Buna, meme kanseri için “ideal tedavi” diyoruz.
Meme koruyucu ameliyat yapmak için, kanserin tek bir odaktan çıkmış olması veya çok odaklıysa, en azından bir birine yakın olması gerekir. Yine meme koruyucu ameliyatlar için meme büyüklüğü ile tümörün büyüklüğü arasında bir orantı olmalıdır. Örneğin meme çok küçük buna karşılık tümör büyük ise, meme koruyucu ameliyat yapmak estetik açıdan tercih edilmeyebilir.
Meme koruyucu ameliyatlardan sonra tedavinin ikinci kısmı radyoterapidir. Meme koruyucu bir ameliyatı takiben mutlaka radyoterapi yapılmalıdır. Ameliyat edilen memenin geri kalan dokusuna radyoterapi yapmak gerekir. Dolayısıyla hastanın radyoterapi alabileceğinden emin olmalıyız. Meme koruyucu ameliyat yapabilmek için ameliyattan sonra hastanın radyoterapi almasına engel bir hal olmamalıdır.
Hastada birden fazla kanser odağı varsa, veya aileden gelen riskler varsa, radyoterapi alma şansı yoksa hastanın ya tüm memesi alınır veya meme cildi korunup süt bezleri çıkartılır. Cilt koruyucu meme ameliyatları veya tüm memenin alındığı ameliyatlardan sonra meme protezi konabilir.
Meme cildinin korunduğu ameliyatlarda protez aynı seansta yerleştirilirken, memenin tamamının alındığı ameliyatlardan sonra bir süre beklemek gerekir. Hastanın 1 yıllık takipleri esnasında bir sorun çıkmaması halinde ikinci seansta protez de konabilir.

Meme kanserinin kadınların hormonal dengesi ile yakından ilişkili olduğu düşünülür. Östrojene uzun süre maruz kalmak (erken adet görmeye başlamak ve geç menapoza girmek) ve hiç doğum yapmamak veya ilk doğumun 35 yaşından sonra yapılması meme kanseri gelişiminde risk faktörleridir. Vücuttaki östrojen ve progesteron hormonlarının ana kaynağı yumurtalıklardır.
Bu ilişkilerden yola çıkılarak yapılan çalışmalar sonucunda anti-östrojen etki gösteren bazı ajanların meme kanserinden koruyucu özelliği olabileceği saptanmıştır. Kanser hücrelerinde östrojen veya progesteron hormonları için reseptörler (algılayıcılar) bulunan kadınların, bu reseptörlere bağlanarak hormonların etkilerini bloke eden ajanlardan fayda görecekleri gösterilmiştir.
Bu amaçla günümüzde en yaygın olarak kullanılan anti-östrojen ajan tamoksifen’dir. Son yıllarda Tamoksifen dışında etki mekanizmaları farklı ancak etkinliği benzer başka ajanlar da geliştirilmiştir (Aromataz inhibitörleri gibi).
Tamoksifen meme kanseri gelişimi bakımından yüksek riskli hastalarda korunma amacıyla da kullanılabilir. Bu amaçla kullanım süresi 5 yıldır ve sadece kullanıldığı süre içerisinde riski ortalama %40-50 oranında azaltırlar.

Meme kanseri tek bir hastalık çatısında değerlendirilemeyecek kadar farklı hastalık tiplerini yapısında barındırır.
Bugün için moleküler tiplerine göre tedavi yaklaşımları değişen başlıca dört farklı meme kanseri moleküler alt tipi belirlenmiştir. Bunlar daha çok hormonal tedavinin etkin olduğu hormona duyarlı Luminal A, hem hormonal tedavi hem de kemoterapinin tedavide etkin olduğu Luminal B, biyolojik ajanların kemoterapi ile birlikte tedavide etkili olduğu HER 2 belirgin, ve kemoterapinin tedavide daha etkili olduğu bilinen üçlü negatif tip meme kanserleridir.
Kanser tedavisinde bireyselleştirilmiş (kişiye özel) tedaviler önem kazanmıştır. Meme kanserinde bu farklı moleküler tiplerin olması her meme kanseri hastasının farklı tedavi yöntemleri ile daha başarılı tedavi edilmesini sağlar.
Adjuvan tedavide hastaların kemoterapi kararı aşamasında tümör dokusunda yapılan çok genli analizler gereksiz kemoterapilerin verilmesini önlemede yardımcı olmaktadır.
Meme kanserinin tedavisinde tümörün genetik özelliklerine göre farklı ilaçlar uygulanmaktadır. Genetik testler bazı hastalarda kemoterapiye gerek olmadığını da göstermektedir.
Ülkemizde yapılan bir araştırmada 21- gen analizi (Oncotype-Dx testi) ile hastaların yaklaşık yüzde 31’inde kemoterapi ve hormonoterapi uygulama kararı değişmiştir. Bu gibi testlerle tümörün verilecek ilaçlara duyarlılığı kontrol edilir ve hangi ilacın kullanılacağı, ilacın dozajı gibi kararların daha etkili olarak alınması sağlanır.
Meme kanserinde neoadjuvan tedavide özellikle HER2 pozitif meme kanseri hastalarında biyolojik ajanların kemoterapiye eklenmesi ile başarı oranı %50-60 oranlarına çıkmıştır. Anti-Her2 tedavide kullanılan biyolojik ajanların ikili (trastuzumab-pertuzumab) kullanımı ile yaygın hastalıkta gözlenen başarıdan sonra neoadjuvan tedavide de kullanılmaya başlanmıştır.
Yaygın hastalığı (metastatik) olan hastalarda kullandığımız yeni hedefli tedaviler sayesinde metastatik meme kanseri hastalarında uzun süren yüz güldürücü sonuçlar elde edilmektedir. Hormon reseptör pozitif metastatik meme kanserinde everolimus, palbosiklib, Her 2 pozitif hastalıkta Lapatinib, TDM-1, ve meme kanserinin bütün alt tiplerinde etkili eribulin, ixabepilone gibi kemoterapi ilaçları mevcut tedavilere ek tedavi şansları getirmektedir.
Birçok kanser türünde etkinliği kanıtlanan bağışıklı sistemi üzerinden etkili aşıların meme kanserinde özellikle üçlü negatif alt tipinde etkinliğini araştıran çalışmalar devam etmektedir.
Öte yandan özellikle memesi alınmayan hastalarda memeye mutlak verilmesi gereken ışın tedavisi (radyoterapi) süresi oldukça uzun olup, yaklaşık 5-6 haftayı bulmaktadır. Uygun hastalarda hipofraksiyone radyoterapi denilen yöntemle de ışın tedavisi süresi 3 haftaya indirilmektedir.
Radyoterapideki gelişmelere paralel olarak özellikle hedefli radyoterapi imkanı sağlayan yeni teknikler (Tru-beam, cyberknife, gamaknife) ile metastatik hastalıkta konvensiyonel radyoterapiye etkinlik ve yan etki açısından üstünlük sağlanmaktadır.
Meme kanseri ameliyatları birçok ameliyatla kıyaslandığında daha az ağrılı ve temiz bölge ameliyatları olduğu için iltihabi komplikasyonların nadir görüldüğü ameliyatlardır. Genellikle bir gece hastanede kalmayı gerektiren girişimlerdir. Operasyon sonrası yara iyileşmesi ve patoloji raporunun çıkması beklenir. Patoloji raporu hastalığın evresini belirlemek için çok önemlidir.
Patoloji raporuna göre meme koruyucu cerrahi ve bekçi lenf bezi yapılan ve ameliyat esnasında patolog tarafından belirlenemeyen sınır problemleri ve lenf bezi tutulumları için ikinci bir ameliyat gerekebilir. Bu olasılık %5’den daha azdır.
Sonrasında hasta onkoloji kliniğine refere edilerek gerekli ek tedavi ( Kemoterapi, hormono terapi ve radyoterapi bakımından değerlendirilir ).
Tedaviler bittikten sonra hasta mutlaka hastalığın nüksü, diğer memenin kontrolu, tedavilerin yan etkileri bakımından kontrol altında tutulmalıdır. Klasik takip ilk 3 yıl 3-4 ayda bir, sonraki 2 yıl için 6 ayda bir kontrol edilir. Beş yıl tamamlandıktan sonra nüks olasılığı çok azaldığı için yıllık takiplere geçilir. Hasta ömür boyu takipten ayrılmamalıdır.
Meme Ameliyatı Sonrası Günlük Bakım

Kemik metastazı olup yüksek kırık riski olan meme kanserli hastalarda omur, kol ve bacak kırıklarını önleyip hastanın hareket etme becerisini korumak ve yatalak olmasını önlemek amacı ile ameliyat yapılır. Nüks metastatik meme kanseri saptanan hastalarda özellikle kemik metastazları varsa hekimlerin kırık riski açısından kapsamlı değerlendirmeleri son derece önemlidir. Bu grup hastalarda tedavide amaç hastalığa bağlı şikayetleri azaltmanın yanı sıra yaşam kalitesini ve yaşam süresini uzatmaktır. Kür şansı olmayan bu grup hastalarda hastayı ayakta tutmak ve kemik kırıkları nedeni ile yatalak olmasını önlemek en önemli hedeflerimizden olmalıdır. Kırık riski olan kemik metastazlı hastalarda omura çimentolama (vertebroplasti), metastaz alanlarının ışınlanması ve kemik koruyucu olarak adlandırılan bisfosfanat grubu ilaçların kullanılması yarar sağlar.
Omurilik basısı ve/veya beyinde ciddi düzeyde ödem yaratan nüks metastatik meme kanserli hastalarda metastazların neden olduğu basıyı ortadan kaldırarak hastanın yaşam kalitesini artırmayı, felç oluşması önlenmeye çalışılır. Aynı zamanda bu tür hastalarda radyoterapi sistemik ilaçlı tedavilere ilave edilerek bölgesel olarak ortaya çıkacak sorunlar önlemeye çalışılır.

İnflamatuar meme kanseri (IBC) aşağıdaki belirtiler ile birlikte görülür ve hızlı bir şekilde gelişir.
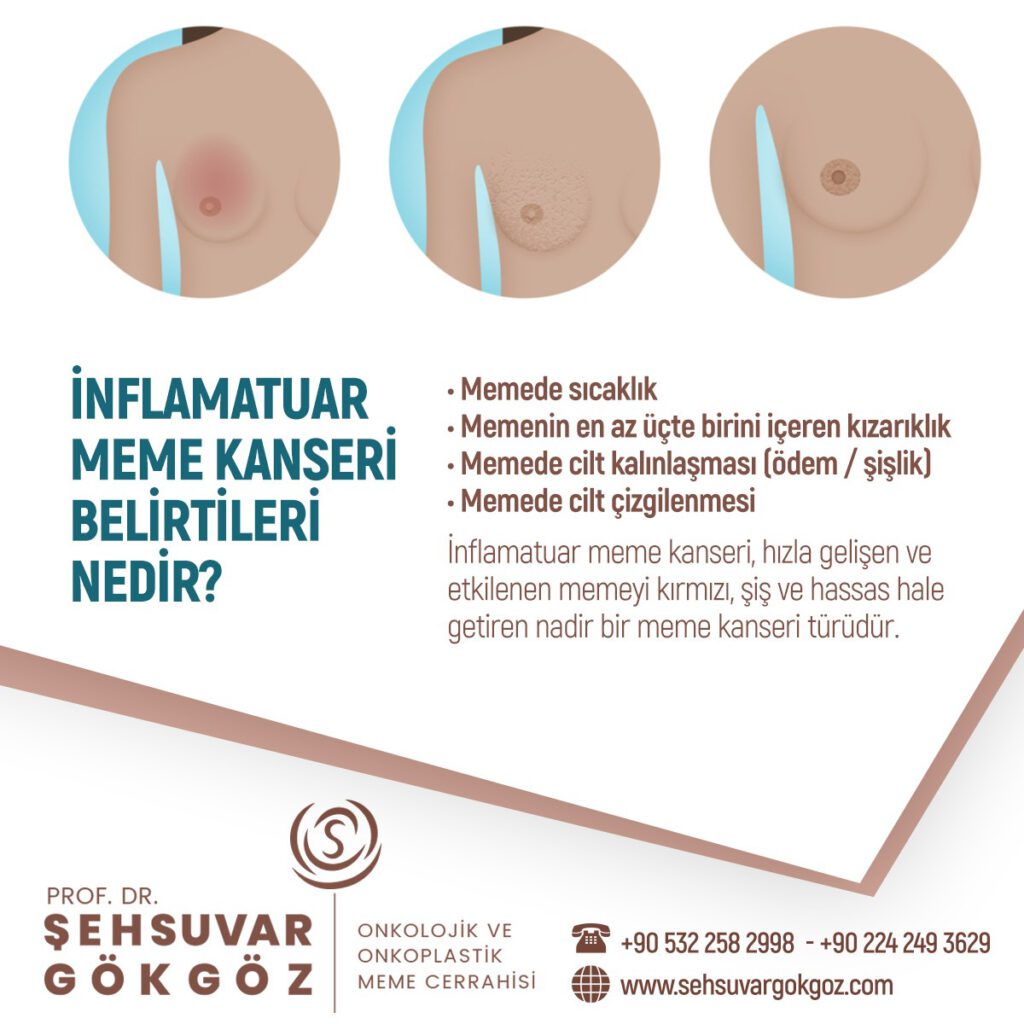
İnflamatuar meme kanseri, hızla gelişen ve etkilenen memeyi kırmızı, şiş ve hassas hale getiren nadir bir meme kanseri türüdür.

İnflamatuar meme kanseri, kanser hücrelerinin memeyi kaplayan derideki lenfatik damarları tıkayarak memenin karakteristik kırmızı, şiş görünümüne neden olmasıyla oluşur. Bu durumda öncelikle, enfeksiyon açısından doktor kontrolünde antibiyotik tedavisi öngörülebilir. Bu iyi bir ilk adım olabilir, ancak belirtiler 7 ile 10 gün içinde daha artarsa kanser olup olmadığına bakılması için bir dizi test yapılmalıdır
İnflamatuar meme kanseri çabuk büyür ve yayılır, bu yayılma kol altında ya da köprücük kemiği üzerinde şişmeye ve lenf düğümlerine neden olabilir. Tanı gecikirse kanser daha gelişebilir ve göğüs lenf düğümlerine veya uzak bölgelere yayılabilir. Bu belirtilerden herhangi biri varsa, ön planda inflamatuar meme kanseri olduğu anlamına gelmez. İnflamatuar meme kanseri, memede kızarıklık ve şişmenin çok daha yaygın bir nedeni olan meme enfeksiyonu ile kolaylıkla karıştırılabilir. Göğsünüzde cilt değişiklikleri fark ederseniz derhal tıbbi yardım almanız gerekir.
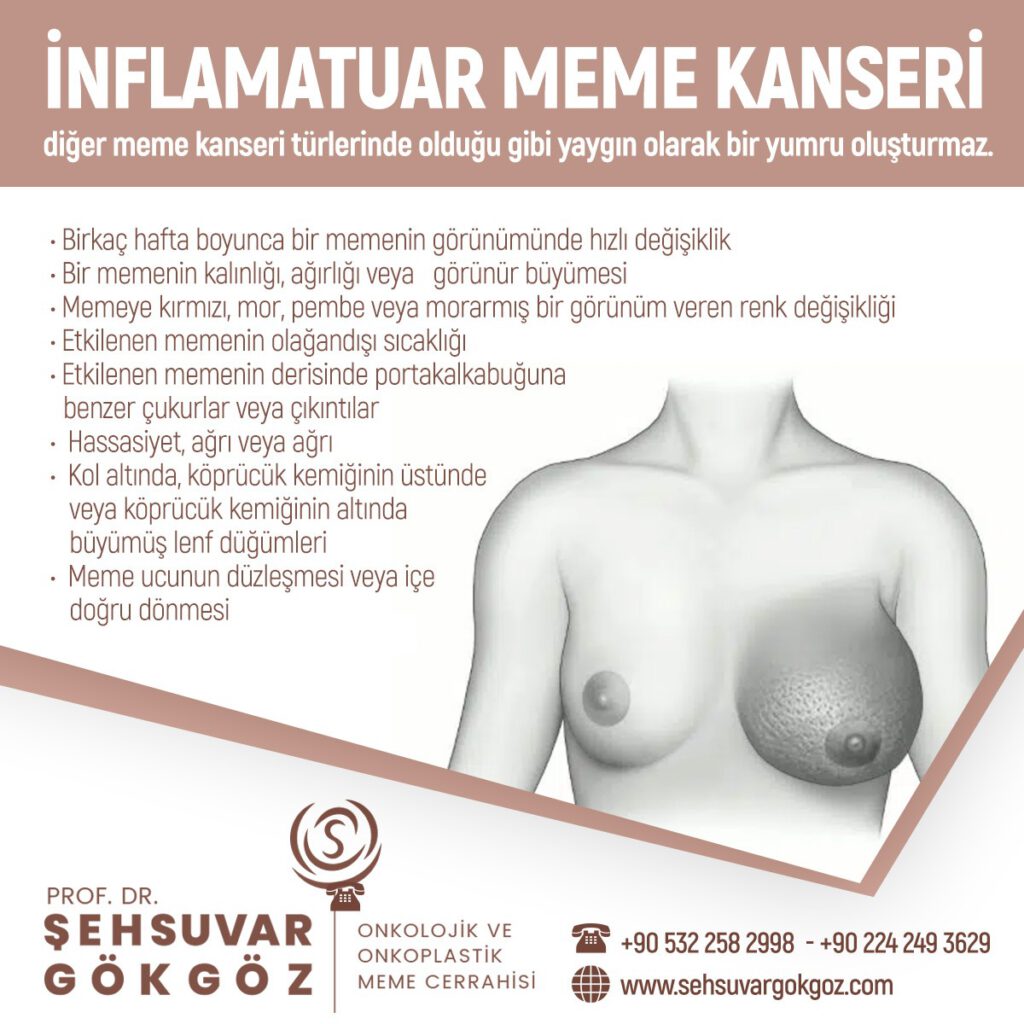
İnflamatuar meme kanseri, diğer meme kanseri türlerinde olduğu gibi yaygın olarak bir yumru oluşturmaz. Bunun yerine, inflamatuar meme kanserinin belirti ve semptomları şunları içerir:
İnflamatuar meme kanserinin teşhis edilebilmesi için bu semptomların altı aydan daha kısa bir süredir mevcut olması gerekir.
Doktorunuz genellikle testler için sizi bir meme kliniğine yönlendirir.
İnflamatuar meme kanseri tedavisi, diğer meme kanseri türlerinden biraz farklı olabilir. Kemoterapi Genellikle ilk tedaviniz olarak kemoterapi alırsınız. Buna neo adjuvan kemoterapi denir.
Memedeki kanser hücrelerinin kontrol altına alınmasına yardımcı olur ve şişliği azaltır. Ayrıca vücudun başka yerlerine yayılmış olabilecek kanser hücrelerini yok etmeyi amaçlar. Ameliyat Kemoterapiden sonra, bunun sizin için uygun olmaması için bir neden olmadıkça ameliyat olursunuz. Büyük olasılıkla mastektomi yapılabilir. Bazı kadınlara meme koruyucu cerrahi uygulanabilmektedir. Bu ameliyat türü için cerrah kanserli alanı ve çevresindeki sağlıklı dokuyu çıkarır. Ancak çoğu kadın için mastektomi en iyi seçenektir. Cerrah genellikle koltuk altınızdaki lenf düğümlerini çıkarır. Radyoterapi Ameliyattan sonra kalan meme dokusuna radyoterapi alırsınız. Bu, kanserin geri gelmesini durdurmaya yardımcı olmak içindir. Sahip olabileceğiniz diğer ilaç tedavisi Meme kanserinizde hormon reseptörleri varsa, birkaç yıldır hormon tedavisi tabletleriniz var. Doktorunuz, kanserinizde bu ilaçlar için reseptörler varsa, trastuzumab ve pertuzumab gibi hedefe yönelik kanser tedavisi de önerebilir. meme rekonstrüksiyonu Tedavinizi bitirdikten sonra (gecikmiş rekonstrüksiyon) meme rekonstrüksiyonu yaptırabilirsiniz. Cerrahınıza sorun, bunun sizin için uygun olup olmadığını size söyleyebilirler. İnflamatuar meme kanseri için hayatta kalım İnflamatuar meme kanserli kadınların yaşam beklentisini birçok faktör etkileyebilir.
Bunlar şunları içerir:
Tekrarlayan düşük nedenleri, normal, riskli ve yüksek riskli gebeliklerin takibinde, Prof. Dr. Mustafa Şehsuvar Gökgöz ile iletişime geçmek için, meme kanseri bursa iletişim aramalarında, kliniğe ait telefon numaralarına ulaşılabileceği gibi, sosyal medya hesaplarından ve web sayfasından da erişim sağlamak mümkündür.
Prof. Dr. Mustafa Şehsuvar Gökgöz Bursa’da kendi Muayenehane’sinde hastalarına hizmet vermektedir. Meme Cerrahi Birim Başkanı’dır.

Neredeyse tüm rahatsızlıklar için erken teşhisin büyük önem taşıdığını söyleyebiliriz. Ama bazı rahatsızlıklar için bu olgu daha çok geçerlidir. Hele ki kontrolünü sizin sağladığını bir rahatsızlıkta erken teşhis hayat kurtarır. Erken teşhisin çok önemli olduğu meme kanserinde tedavi de önemli. Kişilere bu konuda da büyük rol düşer. Zira meme kanseri tedavisinde beslenme alışkanlıklarını gözden geçirmek ve gerekirse yeniden düzenlemek gerekir. Meme kanserinden korunmak kadar tedaviden daha etkili sonuç almak için bazı yiyeceklerden uzak durulması bazılarının ise daha ağırlıklı tüketilmesi son derece önemli.
Meme kanseri tedavisi döneminde vücudun enerji harcaması artar; buna eklenen iştahsızlık kilo kaybına neden olabilir. Aktif tedavi sırasında kilo kaybı istemediğimiz bir durumdur. İştahsızlık durumunda kısa aralıklarla küçük porsiyonlar ile beslenme şekline geçilmelidir. Azalan iştahı yerine getirmek için öncelikli olarak sevilen besinlere yer verilebilir. Bu durumda sevilen besinler arasında şarküteri ürünleri, kızartmalar, şekerli ve yağlı hazır ürünler bulunuyorsa seçim bu besinlerden yana yapılmamalıdır. Bulgur pilavı, makarna ya da çorba gibi karbonhidrat kaynağı bir besinle başlayarak iştah biraz toparlanıp daha sonra et/tavuk ya da balık gibi protein kaynağı besinlerle gerekli enerji yerine konmalıdır. Hızlı enerji vermesi için meyve, süt/yoğurt, bisküvi, isteğe bağlı bal ya da pekmez eklenerek hepsi blenderdan geçirilerek enerji yoğunluğu yüksek bir içecek hazırlanıp tüketilebilir. Vücuda enerji sağlamak iştahsızlık durumunu azaltarak yavaş yavaş yeme isteğini de yerine getirir.
Günde 2-2.5 litre su içilmeli ve besinlerle alınan lif miktarı artırılmalıdır. Lif miktarını artırmak için tam buğday, çavdar ekmeği gibi tam tahıllı ekmekler tüketilmeli, pirinç yerine bulgur veya karabuğday tercih edilmeli, sebze ve meyve günlük beslenme planında mutlaka bulundurulmalıdır. Kemoterapi sürecinde nötrofil (beyaz kan hücresi) sayısında düşme varsa sebze ve meyve pişmiş şekilde tüketilmelidir. Haftada 2-3 kere öğünlerden birinde kurubaklagillere yer verilmelidir.
Tedaviye bağlı gelişen ishalde vücut kısa sürede su kaybettiğinden artan sıvı ihtiyacı yeterli miktarda su ile yerine konulmalıdır. Bu dönemde kabızlık durumunun aksine kepekli ekmek, bulgur, kuru baklagiller, bazı sebze ve meyve çeşitleri tüketilmemelidir. Bunların yerine öğünlerde; beyaz ekmek, pirinç lapası, haşlanmış patates, yoğurt, meyvelerden muz, kabuğu soyulmuş şeftali, elma ve armut, sebzelerden havuç tüketilmelidir. Kahve bağırsak hareketlerini artıracağı için tüketilmemelidir. İshal sona erdiğinde eski beslenme düzenine geçilmelidir.
Kemoterapi ilaçlarıyla etkileşiminden dolayı greyfurt; ağız yaraları varsa yağlı, acı, ekşi ve sıcak besinler; mide bulantısını artırabileceğinden kızartmalar, çay ve kahve; mide asidini artırdığından kola ve gazoz gibi gazlı içecekler; nötrofil (beyaz kan hücresi) sayısında düşme varsa çiğ sebze ve meyvelerden uzak durulmalıdır.
Kemoterapi sürecinde bağışıklık sistemi baskılanır ve enfeksiyonlara yakalanmak kolaylaşır. Bu riski en aza indirmek için besinlerle gerekli önlemler alınmalıdır. Herhangi bir mikroorganizma riskine karşı meyve ve sebzeler sirkeli suda bekletilmeli ardından bol su ile çok iyi yıkanarak tüketilmelidir. Kemoterapiye bağlı olarak nötrofil (beyaz kan hücresi) sayısında düşme var ise meyveler komposto ya da hoşaf şeklinde, sebzeler ise mutlaka pişirilerek tüketilmelidir. Yemekleri düdüklü tencerede pişirmek de enfeksiyon riskini en aza indirmek için alınacak önlemler arasındadır. Bağışıklık sistemini destekleyici olarak; A,C,E vitamini içeren sebzeler ve meyveler, Omega-3 yağ asidi içeren balık, ceviz, semizotu gibi besinler tüketilerek antioksidan alımı sağlanmalıdır.
Meme kanserinde günde 2-2,5 litre su içilmesi faydalı. Protein ihtiyacını karşılamak için kırmızı et, tavuk, balık ya da kurubaklagil yemeği mutlaka öğünlerden birinde bulunmalıdır. Çorba mide bulantısına iyi gelir ve sıvı alımına destek olur. Bulantıya karşı kızarmış ekmek, gevrek, simit gibi kuru besinler ile haşlanmış ya da fırında pişmiş tavuk, beyaz peynir katkı sağlar. Yoğurt ve patates püresi ise meme kanseri tedavisine bağlı ağız içi yaraları oluyorsa rahatça tüketilebilir. Balık, Omega-3 kaynağı olduğu için antioksidan etkisiyle bağışıklık sistemini desteklerken; yulaf, tam tahıllı ekmek, bulgur, kuru baklagiller meme kanseri tedavisine bağlı gelişen kabızlığı önlemede, içeriğindeki posa ile bağırsak hareketlerinin artmasını sağlar.
Ceviz, badem, fındık gibi sert kabuklu meyveler hem sağlıklı yağları hem de serbest radikallere karşı bağışıklık sistemini güçlendirici etki gösteren vitaminleri içerdiğinden beslenmede önemli rol oynar. Havuç, bal kabağı, Trabzon hurması, kayısı gibi turuncu meyve ve sebzeler beta karoten içeriğiyle hücreleri serbest radikallere karşı koruyan çok güçlü bir antioksidandır. Günde 10 gram keten tohumu ise meme kanserinin tekrarlama riskini azaltır. Meme kanseri tedavisinde önemli bir rehber olan bu öneriler, kişiyi rahatlatırken vücudun ihtiyacı olan besinleri almasını sağlar.


Doğrusu: Meme kanseri erkeklerde de görülür ancak oldukça nadirdir. Tüm meme kanserlerinin sadece %1’inden azı erkeklerde görülür.
Doğrusu: Meme kanserlerinin %80-85’i ailesel olmayan ve bireysel olarak ortaya çıkan kanserlerdir sadece %10-15’inde genetik bir etken söz konusudur.
Doğrusu: Yaşla birlikte meme kanserine yakalanma riski artar.
Doğrusu: Doğum kontrol hapları çok düşük dozda hormon içerdiği için, yüksek risk grubundaki kadınlar dışında kısa süreli kullanılmalarında sakınca yoktur. (bakınız: meme kanseri > risk faktörleri).
Doğrusu: Her meme kitlesi kanser olmadığı gibi (her 10 meme kitlesinden 8’i kanser değildir), meme ağrısı da daha çok iyi huylu hastalıklarda (kistik hastalık, vb) görülür.
Doğrusu: Meme kanseri tanısı erken evrede konabilirse meme koruyucu cerrahi ile başarıyla tedavi edilebilir. Memenin tümünün alınması gerektiği durumlarda ise implantla veya kişinin kendi dokuları kullanılarak yapılan rekonstrüksiyon (yeniden meme oluşturulması) işlemlerinden sonra kadınlar “memeyi kaybetme” duygusu yaşamamaktadırlar.
Doğrusu: Erken evre meme kanserinde sentinel lenf bezi biyopsisi tekniği sayesinde meme kanserinin koltuk altında yayılım yaptığı ilk lenf bezi bulunur (tek başına mavi boya veya radyoaktif madde ile birlikte) ve çıkartılır. Sentinel lenf bezi/bezleri tümör içermiyorsa koltuk altındaki diğer lenf bezlerinin çıkartılmasına gerek yoktur.
Doğrusu: Kemoterapiden beklenen faydalar yan etkilerinden çok fazladır ve ciddi yan etkiler çok nadirdir. Bulantı, kusma, halsizlik ve saç dökülmesi gibi sıkça görülen sorunlar tedavi bittiğinde ortadan kalkar.
Doğrusu: Meme koruyucu cerrahide ve ileri evre meme kanserinde yandaş tedavi olarak radyoterapi uygulanması tümörün tekrar etme riskini önemli ölçüde azaltır. Modern cihazlarla ve dikkatli bir şekilde ışınlama alanının hesaplandığı durumlarda komşu organlara veya diğer memeye olabilecek zararlı etkiler ihmal edilebilir düzeylerdedir.

Kadın meme kanserine yakalanma riskini doktoruyla konuşmalı. Ne zaman kontrollere başlayacağını ve ne sıklıkta kontrol edileceğini sormalı. Bu kararlar diğer tıbbi kararlar gibi kadının ihtiyaçlarına göre olmalı. Kanser erken bulunduğunda tedavi daha etkili olur. Bu nedenle meme kanseri belirtileri görülmeden tarama önerilir.
* Mamografi
* Klinik meme muayenesi
* Kendi kendine meme muayenesi
Meme kanserinin erken tanısı için önerilen tarama mamografisi programı aşağıdaki şekildedir;
Klinik meme muayenesi sırasında, doktor kadınların memeleri otururken ve yatarken incelenir. Kadının kolunu kafasının üzerine kaldırması, vücudunun yanında sarkıtması, beline koyması istenebilir. Doktor memelerdeki beklenmedik boyut ve şekil de dahil olmak üzere memeler arasındaki farklılıklara bakar. Her memede kızarıklık, çukur ve diğer anormal işaretler kontrol edilir.
Meme uçları bir akıntının olup olmadığını kontrol etmek için sıkılabilir.
Doktor parmaklarıyla kitleleri bulmak için, önce tüm memeyi sonra koltukaltını, köprücük kemiğinin önce bir tarafını sonra diğer tarafını kontrol eder. Bir kitle önce genellikle bezelye tanesi kadardır. Memeye yakın lenf nodlarının şiş olup olmadığına bakılır.
Tüm klinik muayene 10 dakika sürebilir.
Bazı kadınlar memelerindeki değişiklikler için aylık kişisel muyene yaparlar. Bir kadın bu muayeneyi yaptığında, her kadının memesinin farklı olduğunu, yaşlanmadan, adet, doğum, menopoz ve doğum kontrol haplarından ve diğer hormonlardan dolayı değişiklikler olabileceğini hatırlamalıdır. Memelerin kitleli ve farklı olması normaldir. Aynı zamanda adet döngüsünden önce veya adet döngüsü sırasında kadınların memelerinin şiş ve hassas olması yaygındır.
Kadınların kendi kendine meme muayenesi sırasında veya başka bir zamanda farklı bir şey fark etmeleri halinde doktorlarına başvurmaları gerekir. Aynı zamanda kendi kendine meme muayenesinin, düzenli mamografi ve klinik meme muayenesinin yerini tutmayacağını hatırlamak gerekir. Her ne kadar kendi kendine meme muayenesi daha çok meme biyopsisine neden olsa da, şimdiye kadar olan çalışmalar kendi kendine meme muayenesinin meme kanserinden dolayı ölümleri azaltmadığını göstermiştir.

Meme biyopsisi, şüpheli meme dokularından örnek alınması ve alınan dokuların laboratuvar ortamında incelenmesi işlemidir. Böylece memede bulunan şüpheli dokuların kanser hücresi içerip içermediği incelenmektedir. Meme biyopsisi, memede tespit edilen kitlelerin kanser olup olmadığının kesin olarak anlaşılabilmesi için günümüzde kullanılmakta olan en uygun yöntemdir. Meme biyopsinin farklı türleri bulunmaktadır. Meme biyopsisi, meme üzerinde bir yumru tespit edilirse ya da memede sıra dışı bir takım değişiklikler fark edilirse bu durumlara sebep olan hücre anormalliklerinin teşhis edilmesi için yapılmaktadır. Meme biyopsisi sayesinde hastanın cerrahi operasyona ya da başka tedavi seçeneklerine ihtiyacı olup olmadığı belirlenmekte, böylece hasta gereksiz işlemlere maruz kalmamaktadır.
Biyopsi yerinde kanama: Nadir de olsa biyopsi yapılan bölgede küçük bir morluk ya da sertlik şeklinde hematom görülebilmektedir. Biyopsi sebebiyle oluşan kanamaya herhangi bir şekilde müdahale edilmesine gerek yoktur, hematom kendiliğinden geçmektedir. Müdahale edilmesine gerek olan kanamalara oldukça nadir rastlanmaktadır.
Biyopsi yerinde enfeksiyon: Biyopsi sebebiyle enfeksiyon konusunda herhangi bir risk bulunmamaktadır. Biyopsinin yapılması için kullanılan iğneler steril olduğu için hastalar herhangi bir enfeksiyonla karşı karşıya kalmamaktadırlar.
Yanlış teşhis konması: Biyopsi uygulaması sırasında doğru noktadan, yeterli sayıda doku örneği alınırsa herhangi bir şekilde yanlış tanı konulması ihtimali bulunmamaktadır. Biyopsi uygulamasının mutlaka deneyimli bir hekim tarafından yapılması gerekmektedir. Ayrıca alınan doku örneklerinin de uzman patologlar tarafından incelenmesi doğru teşhisin konulabilmesi açısından oldukça önemlidir. Biyopsi sonucunda eğer hastada tespit edilen kitlenin iyi huylu olduğu belirlenirse, hasta 6 ay sonra tekrar kontrol edilmeli ve kitlelerin büyüyüp büyümediği incelenmelidir.
Akciğer zarında hasar meydana gelmesi: US rehberliğinde, oldukça derine yerleşmiş olan kitlelere yapılmakta olan biyopsilerde nadir de olsa akciğer zarında hasar meydana gelmesi durumu ile karşı karşıya kalınabilmektedir. Bu durum genellikle herhangi bir tedaviye gerek kalmadan kendiliğinden iyileşmektedir.
Meme görünümünde değişme: Bu durum memeden alınan dokunun büyüklüğüne ve iyileşme sürecine bağlı olarak değişiklik gösterebilmektedir. Alınan doku örneği büyük olursa meme görünümünde bazı değişikler yaşanabilmektedir.
Ek cerrahi işlemler: Yapılan biyopsi sonucunda kimi zaman tam olarak teşhis konulamamakta ve hekim başka tetkiklerin yapılmasına gerek görmekte ya da direkt olarak cerrahi operasyon yapılmasını uygun bulmaktadır. Bu durumun sebebi ise yeterli miktarda doku örneğinin alınmamış olması ya da radyolog ve patoloji uzmanının farklı görüşlere sahip olmasından kaynaklanabilmektedir. Bu gibi durumlarda çoğunlukla cerrahi operasyon yapılması tercih edilmektedir.
Yukarıda saydığımız durumlar dışında biyopsi yapılan alanda kızarma olursa ya da hasta ateş hissederse, sıra dışı bir akıntı meydana gelirse mutlaka hekime başvurmak gerekmektedir. Acil tedavi gerektiren enfeksiyon belirtisi olan bu durumlarda, ilaç tedavisi uygulanabilmektedir.
Halk arasında yaygın olarak inanılan kanıya göre meme biyopsisinin meme kanseri hücrelerinin yayılmasına sebep olduğu düşünülmektedir. Ancak bu durum tamamen yanlış bir tespittir. Biyopsi herhangi bir şekilde kanser hücrelerinin yayılmasına sebep olmamaktadır.
Biyopsi uygulaması yapılmadan önce, hekim tercih ettiği biyopsi yöntemini, neden bu yöntemi tercih ettiğini ve işlem yapılırken hangi adımların uygulanması gerektiğini hastaya detaylı bir şekilde açıklamalıdır. Böylece hasta işlemden ne beklemesi gerektiği hakkında bir ön bilgiye sahip olacak ve gerginliği bir miktar da olsa azalacaktır. Bu nedenle hastanın biyopsi öncesinde hekim tarafından detaylı bir şekilde bilgilendirilmesi son derece önemlidir. Eğer hekim, meme anormalliğinin durumuna, bulunduğu noktaya ve diğer detaylara göre uygulayacağı yöntemi değiştirmek isterse hastaya tekrar bilgi vermek ve neden yöntem değişikliğine gittiğini açıklamalıdır. Ayrıca uygulayacağı diğer işlemde de hangi adımların olduğu konusunda hastayı bilgilendirmelidir.
İİAB ve kesici iğne biyopsisinde uygulanan işlemler aşağı yukarı 10 – 15 dakika içerisinde tamamlanmaktadır. Hasta biyopsiden sonra günlük işlerine rahatlıkla dönebilmektedir. Vakum biyopsisi ise ortalama olarak 30-40 dakika içerisinde tamamlanmaktadır. Vakum biyopsisinden sonra hastanın günün geri kalanını dinlenerek geçirmesi, yorucu aktivitelerden kaçınması ve ağır eşya kaldırmaması gerekmektedir. Özellikle vakum biyopsisi sonrasında biyopsi yapılan bölgede morarma ya da hassasiyet meydana gelebilmektedir. Hassasiyet ve morarma iyileşme sürecinin bir parçası olduğu için herhangi bir müdahaleye gerek kalmamakta, kısa bir süre içerisinde kendiliğinden tamamen geçmektedir.
Tru – cut biyopsi veya kalın iğne biyopsisi adı verilen kesici iğne biyopsisinde 2 – 3 mm kalınlığında iğneler kullanılmaktadır. Bu iğneler biyopsi tabancası aracılığı ile örnek dokuyu toplamaktadır. Kesici iğne biyopsisinde öncelikle iğne kitlenin kenarına yerleştirilmektedir. Biyopsi tabancasının düğmesine basıldığı zaman iğne kitlenin içine girmekte ve küçük bir parça kopararak geri dönmektedir. Memeden alınan doku parçası, bir çözelti içerisine yerleştirilir. Daha sonra aynı işlem tekrar uygulanır ve kitlenin farklı noktalarından inceleme yapmak için doku örnekleri alınmaktadır. Çözelti içerisine konulan doku parçaları incelenmesi için patolojiye gönderilmektedir. Doku parçalarının alınmasından sonraki birkaç gün içerisinde ise kesin teşhis elde edilebilmektedir.
Genel olarak halk arasında meme kanseri tanısının kesin olarak konulabilmesi için hastanın genel anestezi alarak cerrahi operasyon geçirmesi gerektiği düşünülmektedir. Ancak bu oldukça yanlış bir inançtır. Meme kanserinin çoğu türünde, sadece lokal anestezi kullanılarak yapılan biyopsi işlemleri ile kesin tanı konulabilmektedir. İğne biyopsilerinin güvenirlilik oranları oldukça yüksektir.
Meme kanseri tanısında hemen her zaman ilk düşünülmesi gereken biyopsi yöntemi iğne biyopsisidir (tercihen kesici iğne biyopsisi).

Meme kanseri kadınların en sık görülen kanseridir. Yaşı 35’in üzerinde olan tüm kadınlar bu konuda duyarlı olmalı ve bilinçlendirilmelidir. Mamografi, meme kanserinin erken teşhisinde kullanılabilecek en önemli görüntüleme yöntemidir. Mamografi ile elde edilen görüntüler yardımıyla, memede elle muayene ile saptanamayacak kadar küçük değişiklikler bile erkenden saptanabilir. Erken teşhis edilen meme kanseri ile hastaların tam şifa ile hayatlarına devam edebilmelerine imkan sağlanmış olur. Özellikle 40 yaşına gelen her kadın, hiçbir şikayeti olmazsa bile ilgili merkezlere giderek mamografi çektirmelidir, buna tarama (screening) mamografisi adı verilir. Kadınların kendi kendilerine yaptıkları meme muayenesinde meme cildinde herhangi bir yara, renk değişikliği, meme ucunda içeri kaçma, damarlarda gözle görülür bir şekilde çoğalma ve belirginleşme, memede portakal kabuğu görünümü ve yoğun bir şekilde kızarma olup olmadığına bakarlar.
Görsel olarak bir problemin olup olmadığı kontrol edildikten sonra, elle muayene yapılır. Kadının elle kendi kendine muayenesinde bir şişlik, sertlik veya kitle farketmesi durumunda veya yukarda bahsedilen değişikliklerin saptanması durumunda en kısa zamanda bir meme cerrahına veya bir cerrahi onkoloji uzmanına veya meme ile uğraşan bir genel cerrahi uzmanına müracaat edilmesi gerekir. Bu durumda doktorunuz sizden mamografi incelemesi isteyecektir. Bu mamografi ise tanısal mamografi olarak adlandırılır. Tarama mamografisi ile tanısal mamografinin sadece çekim amaçları farklıdır, tarama mamografisinde hiçbir şikayet yokken inceleme yapılırken, diğerinde saptanan bazı bulgular nedeniyle inceleme yapılır. Ancak çekim şekilleri ile ilgili bir farklılık yoktur.
Yapılan araştırmalara göre dünyada yaklaşık 8 – 9 kadından biri meme kanseri olmakta ve bu hastalığa yakalanan 28 kadından biri de meme kanserinden ölmektedir. Kadınlar arasında en sık görülen kanser türü meme kanseridir. Kadınlarda kansere bağlı ölümlerin en sık nedeni de meme kanseridir. Mamografi ile meme kanserinin erken teşhisi ve tam olarak tedavisi mümkün olabilmektedir. İşte bu nedenlerle, hiçbir şikayeti olmazsa bile, her kadın 35-40 yaş itibariyle düzenli aralıklarla mamografi çektirmelidir.
Meme kanserinden şüphelenildiğinde veya tarama amaçlı yapılan çekimde, mamografi cihazını kullanan teknisyen yardımı ile memeleriniz mamografi cihazının görüntüleme ünitesine yerleştirilir. Bu bölüme yerleştirilen memeler düzleşir ve daha detaylı görüntü elde edilmiş olunur. İki tabaka arasına sıkıştırılan göğüslerinizin iki değişik pozisyonda çekimi yapılır. Mamografi çekim işlemi sırasında teknisyen korumalı bölgede durarak mamografisi çekilecek olan kişiye gerekli uyarıları yapar. Bunlar nefesin tutulması, sabit durulması ve heyecan yapılmaması gibi basit uyarılardır. Teknisyen çekilen mamografileri inceleyip herhangi bir sorun ile karşılaşmaz ise çekimin tekrarlanmasına gerek yoktur. Tüm bu yapılan işlemler yaklaşık 15-20 dakikalık bir zamanda tamamlanmaktadır.
Mamografi çekimi sırasında tam bir görüntüleme sağlanması amacıyla memeler camdan ya da plastikten yapılmış olan üniteye teknisyen yardımı ile yerleştirilir. Hafif bir sıkıştırma olan bu durum sırasında aşırı bir acıma hissetme durumunuz oluşursa yanınızda bulunan teknisyene durumu iletebilirisiniz. İşlem normalda can acıtan bir işlem değildir. Hafif ve birkaç dakikada geçen bir rahatsızlık hissi oluşabilir. Memenizin üniteye sıkıştırılmasını takibenmemenin üst bölgesine X ışını verilir. X ışını doku değişimlerini tespit ve teşhis etmek amacıyla uygulanan ve radyasyon içeren ışındır. Bu ışın farklı yoğunluklara sahip olan meme içindeki oluşumları gösteren meme röntgeni de olarak da adlandırılabilecek meme fotoğrafıdır.
Meme kanserinde erken teşhis imkanı sağlayan ve bir başka alternatifi olmayan yöntemidir. Her ne kadar da vücuda mamografi çekimi sırasında radyasyon verilse de, mamografi çekiminde alınan radyasyon dozu, günümüzde kullanılan elektronik cihazların yaymış olduğu radyasyon oranı ile neredeyse aynı olmaktadır. Bir başka deyişle, uzun bir uçak yolculuğu ile alınan radyasyon dozundan fazla değildir. Bu nedenlerle, mamografi çekiminden, alınacak radyasyon dozu nedeniyle sakınmak, pek kabul gören bir düşünce tarzı değildir. Mamografi çekimi ile erken teşhis yanında, meme kanserine bağlı ölüm oranlarının azaldığını gösteren çalışmalar mevcuttur.
Mamografinin Uygulanabilirliğini Etkileyen Durumlar
Kadınların meme küçültme veya silikon protez ile meme büyütme ameliyatları geçirmiş olması, mamografi çekimine engel teşkil etmez. Ancak, daha önce geçirilen meme ameliyatları ile ilgili mamografi teknisyeni ile radyoloji doktorunun bilgilendirilmesi gerekir.
Mamografiler tarama ve tanı amaçlı olmak üzere ikiye ayrılır.
Tarama amaçlı mamografi: hiçbir şikâyeti olmayan kadınlar için uygulanan erken tanı ve teşhis yöntemidir. Kontrol amaçlı mamografi düzenli olarak yapılırsa erken tanı olasılığı artar. Memede oluşabilecek en küçük değişiklikler teşhis edilebilir ve tedaviye daha erken dönemde başlanabilir. Her kadının 40 yaşından itibaren her yıl düzenli olarak mamografi yaptırmaları önerilir.
Kişisel risk faktörlerinin varlığında tarama mamografisine daha erken yaşta başlanabilir.
Tanı amaçlı mamografi: Memede şikâyeti bulunan kadınlarda ya da tarama amaçlı mamografi çekiminde memedesaptanan normal dışı oluşumlar nedeniyle takip edilen kadınlarda yapılan incelemedir. Tanı amaçlı mamografi elde edilen bulgular üzerine uygulandığı için ek görüntülemelere ihtiyaç duyulabilir ve daha uzun sürebilmektedir. Bu mamografide amaç problemli olduğu düşünülen oluşumun natürü hakkında bilgi vererek izlenecek yol ile ilgili bir algoritma oluşturulmasıdır.
Memenin görüntülenmesinde kullanılan çeşitli mamografi türleri bulunmaktadır. Gelişen teknolojik imkanlar ile, görüntüleme yöntemlerinin kalitesi ve yanlış negatiflik oranları (kanseri atlama) veya yanlış pozitiflik oranları (yanlış kanser alarmı ve gereksiz biyopsiler) düzelmektedir. Yıllardır kullanılan konvansiyonel (geleneksel) mamografiye ek olarak son yıllarda her geçen gün daha çok artan sıklıkta digital mamografi ve tomosentez ile mamografi çekimleri söz konusudur. Digital mamografi ve tomosentez ile daha kesin sonuçlar alınabileceği bildirilse de, kalibrasyonu yapılmış ve usulüne uygun standart mamografi ile de benzer sonuçların elde edilebileceği savunulmaktadır.
Meme görüntüleme yöntemlerinin bir çeşidi olan bu yöntem meme kanseri teşhis ve tanı aşamasında temel olarak kullanılan yöntemdir. Elektronik algılayıcılar ile dijital ortamda elde edilen görüntüler yüksek çözünürlüklü programlar yardımı ile değerlendirilmeye alınır. Bu programlar ile büyütme, ölçüm yapılması ve görüntü kalitesinin ayarlanması gibi birçok işlem yapılabilir.
Hızlı bir şekilde memenin bir bütün olarak görüntüsünü almayı sağlayan dijital mamografi sonuçların dijital ekranda eş zamanlı olarak kontrol edilmesine olanak sağlar. Mevcut dijital kamera seçenekleri ile meme görüntüleri ayrıntılı bir şekilde dijital ekranlardan incelenebilir.
Dijital Mamografinin En Büyük Avantaları;
Bu işlemlerde kişilerin maruz kaldığı radyasyon oranının daha az olması,
Küçük ayrıntılara bile ulaşılıyor olması,
Erken tanı adına etkili bir çözüm olması,
Ayrıntılı çekim yapıldığı ve görüntülerin dijital ekranlara kaydedilebilme imkânı bulunduğundan dolayı gereksiz yere mamografinin yeniden tekrarlanmaması,
Mamografi sırasında memelerin sıkışması ve acıması durumunun dijital mamografide daha az olması,
Görüntülerin dijital ortamlarda arşivlenebilmesi ve sistem üzerinden farklı uzmanlara gönderilebiliyor olmasıdır.
Dijital mamografi, tanı konmasında problem olduğu düşünülen vakalarda önerilir.
Dijital Mamografi Kimlere Uygulanabilir?
Genç kadınlar (<50 yaş),
Menopoza girmemiş olan kadınlar,
Meme yapısı yoğun olan kadınlar,
Geçirilmiş meme cerrahisi öyküsü bulunan kadınlar,
Meme protezli hastalar,
Farklı nedenlere bağlı olarak meme içyapısının zor değerlendirildiği kadınlara dijştal mamografi uygulabilir.
Seri görüntüler elde edebilmek için kullanılan yöntemde memenin iç yapısı dokulara ayrıştırılarak görüntülenir. Bazı durumlarda memenin iç kısmında yer alan dokuların yoğun olması kanserli kitlerin görüntülenmesini zorlaştırabilir. İnce kesitlerle alınan seri görüntüler, çekim hatalarının ortadan kalmasına ve daha ayrıntılı görüntü elde edilmesine olanak sağlar. Mamografi cihazlarının 2 boyutlu çekim yapması sebebiyle bazı meme kanseri hastalarında tanıda güçlük olabilmektedir, burada en önemli problem, üst üste binen oluşumların 2 boyutlu değerlendirmede net olarak yorumlanamamasından kaynaklanır. Bu sebeple gelişen teknoloji ile tomosentezde mamografi yöntemi ile elde edilen görüntüler 3 boyutlu olarak görüntülenir ve bu şekilde yapılan uygulama ile meme net olarak görüntülenebilir. Tomosentez mamografi yönteminde milimetrik kesitler ile kanser teşhis oranlarının artabildiği bildirilmektedir.
Yoğun meme dokusuna sahip olan kadınlarda diğer yöntemlerde oluşan hataların bu yöntemde daha az olması ve hata payını büyük oranlarda düşürmesi,
Bu yöntem ile sabit bir görüntü dışında seri görüntüler elde edilmesinden dolayı, mevcut görüntüler ışığında daha detaylı incelemelerin yapılabilmesi ve hata oluşma riskinin azalması,
Daha net sonuçlar elde edildiğinden, gereksiz biyopsi gibi girişimsel işlemlerin oranının azalması,
Meme sıkıştırma işleminin klasik yönteme göre daha az olması,
Klasik yöntemlere oranla toplamda alınan radyasyon miktarının daha az olması tomosentezli dijital mamografinin en büyük avantaları olarak sayılabilir.
Mamografi çektirmeye gitmeden önce meme bölgesine herhangi bir krem sürülmesi veya deodorant kullanılması görüntü kalitesini düşürebilir. Bundan dolayı mamografi işleminden önce herhangi bir kozmetik ürün kullanılmamalıdır. Bunun dışında kaliteli görüntü alınabilmesi için memelerin bir miktar sıkıştırılması gerekir. Sıkıştırılma işleminde memelerde daha fazla acı hissedilmemesi için adet döneminden sonraki, memelerin hassas olmadığı dönemde mamografi çektirilmesine özen gösterilmelidir. Her ne kadar mamografi sırasındaki sıkıştırılma işlemi esnasında acı duyulduğu düşünülse de işlem memelerde herhangi bir acı oluşturmamakta sadece meme üzerinde basınç oluşmasına neden olmaktadır.

Doktorlar, meme kanseri olan kadınların normal aktivitelerine bir an önce geri dönebilmeleri için her çabayı gösterirler. İyileşme dönemi her kadın için, tedavi tipi, hastalığın evresi ve diğer faktörlere bağlı olarak değişir. Ameliyattan sonra kadının kol ve omzunu çalıştırması, bu bölgede tekrar güç ve hareket kazanmasına yardımcı olur. Aynı zamanda sırtında ve boynunda ağrı ve sertliği azaltır. Özel egzersizler, çoğunlukla ameliyattan birkaç gün sonra başlar. Egzersizler yavaş ve nazikçe başlar, hatta yatakta bile yapılabilir. Çoğunlukla fizyoterapistin denetimi altında gerçekleşir. Zaman geçtikçe egzersizler arttırılabilir. Düzenli egzersiz daha sonra bir kadının normal rutini olur. (mastektomi veya meme rekonstrüksiyonu geçiren kadınların doktorlarının açıklayacağı özel egzersizlere ihtiyacı vardır). Sıklıkla belli egzersizleri yapmak ve kolu yastık üzerine koymak, ameliyattan sonra oluşan lenfödemini azaltır veya önler. Lenfödemini önleme ve tedavi hakkındaki bilgiler “yan etkiler” bölümünde anlatılmıştır.
Meme kanseri tedavisinden sonra düzenli kontroller önemlidir. Her ne kadar meme kanseri tamamen yok edilmiş gözükse de, hastalık bazen vücutta kalan tespit edilememiş kanser hücreleri yüzünden nükseder.

Tedaviniz bittikten sonra tüm takip randevularınıza gitmeniz çok önemlidir. Bu randevularda doktorunuz belirtiler hakkında sorular soracak, fizik muayene yapacak, kan testleri veya röntgen filmi gibi görüntüleme tetkikleri isteyecektir. Kanserin yinelemesi veya yayılmasının saptanması ile bazı tedavilerin yan tesirlerinin ortaya çıkarılması için takip gereklidir. Kafanızdaki soruları doktorunuza sormanız ve varsa endişelerinizi görüşmeniz için iyi bir fırsattır.
Hemen hemen her kanser tedavisinin yan tesirleri vardır. Bazıları birkaç haftadan birkaç aya kadar sürebileceği gibi, bazıları ise kalıcı olabilir. Sizi rahatsız eden herhangi bir belirti veya yan tesiri tedavi ekibinize anlatmaktan çekinmeyin, ancak bu sayede bunların tedavisi için size yardımcı olabilirler.
Tedavi bittikten sonra tüm takip randevularına gelmeniz çok önemlidir. Karşılaştığınız ağrı, iştahsızlık, kilo kaybı, adet dönemlerindeki değişiklikleri, olağan dışı vajinal akıntı veya bulanık görüntü gibi değişiklikleri veya bitmeyen baş ağrılarını, baş dönmelerini, nefes darlığını, öksürük, sırt ağrılarını ya da sindirim problemlerini doktorunuza mutlaka anlatınız.
Başlangıçta bu randevular her 3 ile 6 ayda bir yapılır. Kansersiz geçen süre uzadıkça randevuların sıklığı da azalır. Beş yıl sonra ziyaretler genellikle yılda bire iner. Sağlam meme ile lumpektomi yapılan memenin düzenli olarak mamografilerini çektirmeye devam etmelisiniz.
Antiöstrojen kullanıyor iseniz her yıl kadın-doğum muayenesi yaptırmalısınız. Anormal vajinal kanamanız oluyorsa bunu mutlaka doktorunuza belirtmeniz gerekir, çünkü antiöstrojenler rahim kanseri riskini arttırır. Aromataz inhibitörleri kullanıyorsanız kemik yoğunluğunuzu ölçtürmelisiniz.
Kanserin yinelediğine işaret eden herhangi bir bulgu olduğunda doktorunuz daha fazla test yapılmasını isteyebilir. Kanser yinelerse, cerrahi tedavi, radyoterapi, hormon tedavisi veya kemoterapi uygulanabilir.
Lenfödem, meme kanseri tedavisinden sonra sıvı birikmesi sebebiyle kolda meydana gelen şişliktir. Bunun ortaya çıkışının izlenmesi önemlidir, ancak hangi hastalarda lenfödem gelişeceğini söylemek biraz zordur. Cerrahiden hemen sonra oluşabileceği gibi, aylar, hatta yıllar sonra da ortaya çıkabilir.
Tedavi ile lenfödem genellikle önlenebilir veya kontrol altında tutulabilir. Etkilenen bölge tarafındaki kolda enfeksiyon veya yaralanma olması lenfödeme yol açabilir veya var olan lenfödemi kötüleştirebilir. El veya kolunuzdaki herhangi bir şişlik, sertlik veya yaralanmayı doktorunuza belirtiniz. Bu sorunların engellenmesine yardımcı olabilecek çeşitli önlemler vardır. Örneğin bazı doktorlar, lenf bezi cerrahisi veya radyoterapi uygulanan taraftaki koldan kan alınmamasını ve o koldan tansiyon ölçtürülmemesini önermektedirler.
Erken evre meme kanserinde güncel tedavi yaklaşımları, sağkalımı artırmış, rekürrensi azaltmıştır.
2003′de Aromataz İnhibitörleri (AI) nin etkisini araştıran bir çalışmanın ön sonuçları yayınlandı. Buna göre AI standart adjuvan tedavisini tamamlamış kadınlarda rekürrens riskini önemli ölçüde azaltmaktaydı. HR+, standart adjuvan antiöstrojen tedavisini tamamlamış 5000′ den fazla kadın, tedavinin sonlanmasından sonraki 3 ay içinde AI alanlar veya plasebo alanlar olarak randomize edildiler. 30 aylık izlem süresi sonundaki değerlendirme bulgularına göre AI relatif rekürrens riskinde %42 azalma sağladı. AI, uzak yayılım riskini de azaltmaktaydı ve lenf nodu tutulumu olan hastalarda genel yaşam süresini önemli ölçüde iyileştirdi.
Sonuç olarak AI, 5 yıllık standart adjuvan antiöstrojen tedavisini tamamlayan grupta, hastalıksız sağkalımda anlamlı derecede düzelme sağlamaktaydı. Lokal yineleme, kontrlateral olaylarda anlamlı derecede azalma, nod pozitif grupta genel sağ kalımda önemli düzelme sağlamaktaydı. AI adjuvan uygulamada genel sağ kalım avantajı kanıtlanmıştır. Klinik çalışmalardan elde edilen sonuçlara göre, ASCO tedavi kılavuzlarında standart adjuvan tedavisini tamamlayan hastalarda AI tedavisinin 2,5 yıla kadar uzatılması önerilmekle birlikte, bir çalışma sonucuna göre 5 yıllık antiöstrojen tedavisinden sonra hastalıksız postmenapozal kadınlarda 4 yıla kadar uzatılmış AI tedavisinin güvenilir ve klinik olarak etkili olduğu belirtilmektedir. AI’ yle tedavinin 10 yıla kadar uzatılmasının rekürrens riskini önlemedeki etkilerini araştıran çalışmalar halen sürmektedir. Tüm bu yakın klinik çalışmalardan elde edilen verilere bakıldığında, Amerikan Kanser Derneği ve St.
Gallen Uluslararası Konsensus Paneli uzatılmış adjuvan tedavide AI’ inin kullanılmasını önermektedir.


Meme kanserli kadınlarda cinsellikle ilgili endişeler genellikle çok kaygı vericidir. Meme kanseri tedavisinde kullanılan kemoterapi gibi yöntemler hormon düzeyinde değişikliklere yol açarak, cinsel ilgi veya yanıtta azalmaya yol açabilirler. Özellikle yirmili veya otuzlu yaşlarda meme kanseri tanısı alan kadınlarda bu durum daha zordur. Eş seçimi ve çocuk sahibi olma bu dönemde genellikle çok önemlidir.
Hastanın eşi de tanıyı bunaltıcı bulabilir. Eşler tedaviden sonra, özellikle cerrahiden sonra sevgilerini fiziksel ve duygusal olarak nasıl ifade edecekleri konusunda endişelidir. Meme kanseri tedavisi memeye dokunulmasından hissedilen hazzı etkileyebilir. Yeniden yapılan bir memede, meme başına dokunmanın verdiği haz büyük ölçüde kaybolur çünkü yeniden yapılan meme başı, doğal olandan daha az duyu hisseder. Meme derisi de daha az duyarlı olabilir. Ancak, zamanla bazı duyular geri gelebilir.
Bazı kadınlar cerrahi yapılan bölgenin etrafına dokunulmasından hoşlanırken; bazıları bundan hoşlanmayabilir, hatta, diğer memelerine dokunulmasından bile hoşlanmayabilirler. Az sayıda kadın, mastektomi sonrasında göğüste kronik ağrı hissederler. Cinsel ilişki sırasında bu bölgelerin yastıkla desteklenmesi yararlı olabilir.
Meme cerrahisi ve radyoterapisi kadının cinsel isteğini fiziksel olarak azaltmaz. Ayrıca, normal ilişki ve orgazma ulaşma yeteneğini de azaltmaz. Yeni bir çalışmadan güzel haberler elde edilmiştir. Erken evre meme kanserli hastaların çoğu bir yıl içinde gayet iyi uyum sağlamıştır. Bu kadınların yaşam kalitelerinin hiç kanser geçirmemiş kadınlarınkine yakın olduğu bildirilmiştir.
Mastektomi yapılan kadınlardan bazıları, yeniden meme yapılması yerine meme kalıpları kullanmayı tercih edebilirler. Doktorunuz kalıcı bir kalıp için ne zaman hazır olacağınızı size söyleyecektir. Kalıpların fiyatları farklılık göstermektedir. İyi görünen ve size uyan bir kalıp almak için zaman ayırın.
Her zaman kullandığınız sütyen sizin için en uygunu olabilir. Bu sütyeniniz meme kalıbı kullanmaya uygun duruma getirilebilir.

Kanser tanısı ve tedavisinden bir süre sonra, kendinizi yeni bir doktorun muayenehanesinde bulabilirsiniz. Eski doktorunuz taşınmış veya emekli olmuş olabilir veya siz taşınmış ya da başka bir nedenle doktorunuzu değiştirmiş olabilirsiniz. Yeni doktorunuza tanı ve tedavinizle ilgili tüm ayrıntıları anlatmanız çok önemlidir.
Aşağıdaki bilgilerin elinizin altında olduğundan emin olunuz;
Kanser olmak ve tedaviyle uğraşmak çok zaman alıcı ve duygusal açıdan çökertici olabilir ancak yaşamınıza yeni bir açıdan bakma fırsatı da yaratabilir. Uzun vadede sağlığınızı nasıl koruyacağınızı düşünebilirsiniz.
Kanser olduğunuzu öğrenmeden önceki yaşamınızı düşünün. Sağlığınızı olumsuz etkileyebilecek şeyler yapıyor muydunuz? Belki de çok miktarda alkol alıyor, gereğinden fazla yemek yiyor, sigara içiyor ya da sık egzersiz yapmıyor olabilirsiniz.
Şimdi kendinizi suçlu hissetme veya kendinizi ayıplama zamanı değil. Aksine, yaşamınızın geri kalanını olumlu etkileyebilecek değişikliklere başlayabilirsiniz. Kendinizi sadece iyi hissetmekle kalmayacak, aynı zamanda daha sağlıklı olacaksınız.


Halsizlik, kanser tedavisi gören kişilerde sık görülen bir belirtidir. Genellikle sıradan bir yorgunluk olmayıp, dinlenme ile geçmeyen “kemiğe işlemiş” bir bitkinliktir. Bazı kişilerde bu halsizlik tedaviden sonra uzun süre devam etmekte ve fiziksel aktivite yapmalarını engellemektedir. Oysa egzersiz, yorgunluğunuzu azaltmaya yardımcı olur.
Hasta iseniz ve tedavi boyunca yatak istirahatı yapmanız gerekiyorsa, formunuzun, dayanıklılığınızın ve kas kuvvetinizin biraz azalması normaldir.
Fizik tedavi, kaslarınızın kuvvetini ve hareket genişliğini korumaya yardımcı olacağı gibi, bu denli yorgunluk hissedilirken ortaya çıkan halsizlik ve depresyon hissi ile mücadele etmeye de yardımcı olur. Size uygun fiziksel aktivite programları bulunabilir. Egzersiz planınıza başlamadan önce sağlık ekibinizle görüşün ve onların da fikirlerini alın. Daha sonra, yalnız başınıza egzersiz yapmamak için kendinize bir egzersiz arkadaşı bulun.
Çok yorgun olsanız bile, aktivite ile dinlenme süresini dengelemelisiniz. İhtiyacınız olduğunda dinlenmelisiniz.

Meme kanseri olan kadınlar, tedavide yeni yöntemler ve tekrar oluşumu engellemek için klinik deneyler ve araştırma çalışmalarında yer almak için doktorlarıyla konuşabilirler. Bu çalışmalar her evredeki meme kanseri için mevcuttur. Devam eden çalışmalara katılan hastaların takiplerinin normal hastalara göre daha iyi yapıldığı gösterilmiştir. Hastaların katılacağı çalışmalar, etik kurallara uygun, etkinliği önceki çalışmalarla kanıtlanan yöntemlerin farklı şekillerde karşılaştırılması şeklinde yürütülen çalışmalardır. Bu nedenle hastanın öngörülen ve belirtilen riskler dışında bir durumla karşılaşması beklenmez. Çalışmalara katılım, düşünülenin aksine hastanın lehine bir durum olarak düşünülebilir. Lütfen doktorunuza hastalığınıza ve evrenize uygun katılabileceğiniz bir çalışma olup olmadığını sorunuz ve çalışmalara katılmaya çalışınız. Katılacağınız çalışmalarla ilgili ayrıntılı bilgilendirme doktorounuz tarafından yapılacaktır.


Meme kanseri, süt bezleri veya sütü memebaşına taşıyan kanalları döşeyen hücrelerden gelişiyor. Nedeni tam olarak bilinmemekle birlikte, genetik yatkınlık oluşturan gen mutasyonu meme kanseri riskini artırıyor.
Meme kanseri, memenin süt bezlerinde ve üretilen sütü meme başına taşıyan kanalları döşeyen hücreler arasında, çeşitli etkenler sonucu kontrolsüz şekilde çoğalan ve başka organlara yayılma potansiyeli taşıyan hücrelerden meydana gelen tümöral oluşumdur.
Meme kanserine hangi etkenlerin neden olduğu kesin olarak bilinmiyor. Ancak günümüze kadar yapılan çalışmalarda, yüksek olasılık gösteren bazı faktörler belirlenmiş bulunuyor. Bazı kadınlarda genetik yatkınlık oluşturan gen mutasyonları (genlerde kansere eğilim yaratan bozukluklar) meme kanseri riskini artırırken, diğerleri kadın olmak dışında bir risk faktörü taşımıyor.
Meme kanserinden ölüm oranlarının en yüksek olduğu ülkeler Kuzey Avrupa’da bulunuyor. Bu ülkelerde oran, 100 binde 22.6. Çin ve Japon kadınların meme kanserinden ölüm oranları, Kuzey
Avrupalı kadınların tam aksine, en düşük seviyede. Bu oran Çin’de 100 binde 5.6 iken Japonya’da 8.3.
ABD’de tüm yaşamı boyunca her 8 kadından biri, meme kanserine yakalanıyor. 2008 yılında ABD’de 182 binden fazla kadına meme kanseri teşhisi kondu. 40 bin civarı kadın da meme kanseri nedeniyle hayatını kaybetti. Ancak bütün bu üzücü istatistiklerin yanı sıra, yüz güldüren sonuçlar da var.
Bugün ABD’de 2.5 milyon yaşayan, tedavi uygulanmış sağlıklı meme kanserli hasta bulunuyor. 40 yaş üzeri kadınlarda mamografik tarama programlarının artmasının ve menopozdaki kadınlara önerilen hormon replasman tedavilerinin gittikçe azalmasının, meme kanseri tedavisindeki başarıyı artırdığı düşünülüyor.
Meme kanseri en sık kadınlarda görülüyor. Erkeklerde görülme oranı, yüzde 1’den daha az.
Meme kanseri çoğunlukla 50 yaş ve üzerinde görülüyor. 35 yaş ve altında rastlanma sıklığı daha az. 2000-2004 yılları arasındaki Amerikalı kadınlardaki meme kanseri insidansı 30-34 yaş grubunda 100 binde 25 iken, 45-49 yaş grubunda 100 binde 190’a ve 70-74 yaş grubunda ise 100 binde 455’e yükseliyor. Herediter (kalıtsal) meme kanseri veya genetik bozukluklar nedeniyle oluşmuş meme kanserleri genç yaşlardaki kadınlarda daha sık görülüyor.
Özellikle anne tarafından 1. derece akrabasında (anne, teyze, anneanne, kızı) meme kanseri hikayesi olması önemli bir risk faktörü kabul ediliyor. Bu akrabaların meme kanserine menopoz öncesi yakalanmaları ve/veya çift taraflı meme kanseri olmaları, riski daha da artıyor.
Bir kadın ilk adetini ne kadar erken görürse (örneğin 12 yaştan önce) ve menopoza ne kadar geç girerse (örneğin 55 yaş), meme kanserine yakalanma riski o kadar artıyor. Doğum kontrol hapı kullanmanın da, çok düşük oranda olsa bile meme kanseri riskini artırdığı düşünülüyor.
Menopoz dönemindeki, sıcak basması gibi sorunların önlenmesi amacıyla kadın hastalıkları ve doğum uzmanlarınca uzun süreli reçete edilen (5 yıl veya daha fazla süreyle) östrojen ve medroksiprogesteron asetat içeren kombine hormon ilaçları, meme kanseri riskini sadece östrojen içeren hormon ilaçlarına kıyasla daha çok artırıyor.
Meme biyopsilerinde saptanan orta dereceli hiperplaziler meme kanseri riskini 1,5-2 kat (hafif derecede), atipik duktal hiperplazi 3-5 kat (orta derecede) ve lobüler karsinoma in situ (yayılma göstermeyen) veya aile hikayesi ile beraber atipik duktal hiperplazi ya da lobüler hiperplazi varlığı riski 8-10 kat (yüksek derecede) artırıyor.
Bir kadının bir memesinde daha önce kanser gelişmiş olması, ileride diğer memesinde de kanser gelişmesi riskini yaklaşık 2 kat artırıyor.
Çocukluk çağında başka kanserler nedeniyle (lenf kanseri vb.) göğüs ışınlaması geçirenlerde, meme kanseri görülme sıklığı artıyor.
Yağ bakımından zengin beslenme şekli ve kilo alma, özellikle menopozdaki kadınlarda meme kanseri riskini artırıyor. Alkol kullanımı (günde bir kadehten fazla) yine riski artırırken, sigaranın etkisi hala tartışılıyor. Düzenli egzersiz ve fiziksel aktiviteninse meme kanseri riskini azalttığı biliniyor.
Herediter (kalıtsal) meme kanseri genleri (BRCA1 ve BRCA2) tüm meme kanserlerinin yüzde 5-10’unu oluşturuyor.
YANLIŞ
Kişinin ailesinde meme kanseri öyküsü yoksa kanser riski yoktur.
DOĞRU
Meme kanseri olan kadınların yüzde 75’inin ailesinde meme kanseri öyküsü bulunmuyor. ‘Kadın’ olmak tek başına meme kanseri riski taşımak anlamına geliyor.
Tüm bu risk faktörlerinin yanı sıra yaşam tarzında belli başlı standartları oluşturmuş olan kişilerin meme kanserine yakalanma oranının da düşük olduğu gözlemlenmiştir. Hayvansal gıdalardan uzak duran, sebze ve meyve tüketimine ağırlık veren, ideal kilosunu korumak için beslenmesine özen gösteren ve düzenli olarak spor yapmakta olan kadınlar meme kanseri konusunda daha düşük bir riske sahiptir. Aynı zamanda doğum kontrol hapının da meme kanserine sebep olduğu gibi toplum içerisinde yaygın bir inanış bulunmaktadır. Ancak yapılan araştırmalar doğum kontrol hapının meme kanseri üzerinde herhangi bir olumlu ya da olumsuz etkisinin olmadığını göstermektedir. Meme kanserinden korunabilmek için kadınlar,
Kalıtsal ya da ailevi herediter meme kanserleri tüm hastaların yaklaşık olarak yüzde 5 – 10’unda gözlemlenmektedir. Bu kanser türünün oluşmasından sorumlu olan BRCA 1 ve BRCA 2 adlı iki adet gen bulunmaktadır. BRCA 1 genine sahip olan kadınlar 70 yaşına kadar % 85 oranında meme kanseri risk grubu içerisinde bulunmakta, aynı zamanda % 45 oranında ise over yani yumurtalık kanseri riskine yakalanabilme ihtimaline sahip olmaktadırlar. BRCA 2 genini taşımakta olan kadınlarda ise meme kanserine yakalanma oranı 70 yaşına kadar % 84, yumurtalık kanseri riski ise % 76 olarak belirlenmiştir. Bu nedenle aile geçmişlerinde meme kanserine yakalanan yakın akrabaları bulunan kadınlar, diledikleri takdirde genetik testlerle bu genlere sahip olup olmadıklarını öğrenebilir ve uygulanan tedavilerle sahip oldukları meme kanseri riskini azaltabilirler.
BRCA 1 ve BRCA 2 genlerine sahip olan kişilere, 18 yaşından itibaren düzenli olarak meme muayenesi yapılmaktadır. Aynı zamanda 25 ve 35 yaş arasında düzenli olarak 6 ayda bir klinik meme muayenesi yapılmalı, mamografi çekilmeli (hastaya göre karar verilir), yıllık olarak ise meme MR’ı çekilmelidir. Tüm bunlarla birlikte risk oluşturan genleri taşıyan kişiler 30 – 35 yaşından itibaren yumurtalık kanseri için de gerekli olan tetkiklerini düzenli olarak 6 ayda bir yaptırmalıdırlar.
BRCA 1 ve BRCA 2 genlerine sahip olan kişilere risk faktörlerini azaltmak için uygulanabilecek bazı tedavi seçenekleri bulunmaktadır. Bu tedavi seçeneklerinin başında ise tamoksifen veya raloksifen gibi östrojen hormonunu baskılayan ilaç kullanımları bulunmaktadır. Daha önce de belirttiğimiz gibi östrojen hormonuna uzun bir süre boyunca maruz kalmak kadınlarda meme kanseri riskini arttırmaktadır. Bu nedenle östrojen hormonunu baskılayan bu ilaçlar sayesinde risk azaltılabilmektedir. İlaç kullanımının dışında meme kanserigeni taşıyan kişilere cerrahi operasyon uygulaması da yapılabilmektedir. Cerrahi operasyonla çift taraflı olarak yumurtalıklar ve memeler çıkartılmaktadır. İlaç kullanımı meme kanseri riskini % 50 oranında azaltmaktadır. Yumurtalıkların cerrahi operasyonla çıkartılması da meme kanseri riskini % 50 oranında azaltmakta, memelerinde çıkartılması ise risk oranında % 90 bir azalma meydana getirmektedir.
Çeşitli tipleri olan meme kanseri temel olarak iki ana gruba ayrılmaktadır.
Yayılma göstermeyen bir meme kanseri türü olan noninvaziv kanserler, kendi içerisinde duktal karsinoma in situ ve lobüler karsinoma in situ olmak üzere ikiye ayrılmaktadır. Lobüler karsinoma in situ her iki memede de meme kanseri riskini 8 – 10 kat arttırmaktadır. Bu tür hastalar yakından izlenmekte ve önlem olarak tamoksifen gibi koruyucu ilaçlar verilmektedir. Aynı zamanda her iki meme dokusu da cerrahi operasyonla çıkartılabilmektedir. Meme dokusu çıkartıldıktan sonra estetik operasyonla protez ya da benzeri cerrahi rekonstrüktif işlemler uygulanabilmektedir.
İn situ duktal kanserler muayene sırasında kendisini belli etmemektedir. Mamografi ile tespit edilen düzensiz ve ufak boyutlu kireçlenme bulgusu ya da kanlı, şeffaf meme başı akıntısı ile kendisini göstermektedir. İSDK, kitle oluşturmadığı için tel ya da radyoaktif maddelerle kolaylıkla işaretlenerek çıkartılabilmektedir. Kanser tek odaklı ise etrafında temiz doku bırakılarak çıkarılmakta, yani meme koruyucu cerrahi ile tedavi edilebilmektedir. Geri kalan meme dokusuna radyoterapi yapılarak ilerki yıllarda hastalığın tekrar etme şansı minimuma indirilmektedir. Eğer in situ duktal kanser memede yaygın olarak bulunuyor ise, tüm meme dokusunun çıkartılması işlemi uygulanır ve bu durumda da tamamen iyileşme görülmektedir. Tüm meme dokusunun alınacağı hastalarda eş zamanlı olarak yeni meme onarımı da yapılabilmektedir.
Sütü memenin başından dışarı taşıyan kanallardaki hücrelerde görülen ve en çok karşılaşılan kanser türüdür. Kaynağını aldığı bölgeye göre çok genel olarak ikiye ayrılabilir. Süt üreten bezlerde görülmekte olan kanser türü lobüler karsinom, süt kanallarını döşeyen hücrelerden kaynaklanan kanser türüne ise duktal kanser denilir.
Tüm meme kanseri tipleri erken teşhis edilmesi sayesinde kolayca tedavi edilebilmektedir. Bu nedenle belirli risk faktörlerine sahip olan kadınların düzenli olarak gerekli tetkiklerini yaptırması gerekmektedir.
Bilim adamları, meme kanseri riskini arttıran diğer faktörleri araştırmaktadırlar.

Ameliyat, radyoterapi, kemoterapi, hormon tedavisi, biyolojik tedavi ve bu tedavilerin birleşimleri ile ilgili çalışmalar devam etmektedir.
Ameliyat : Değişik türde ameliyatlar çeşitli tedavilerle birleştirilmektedir.
Radyoterapi : Radyoterapinin tedavideki rolü araştırılmaktadır.
Kemoterapi : Araştırmacılar yeni antikanser ilaçları ve dozlarını test etmektedirler. Çeşitli ilaçlar ve değişik ilaç kombinasyonlarıyla çalışmalar devam etmektedir. Aynı zamanda ameliyattan önce ilaçları kombine etme ve kemoterapiyle hormon tedavisi veya radyoterapiyi kombine etmenin yeni yolları araştırılmaktadır.
Hormon Tedavisi : Aromatöz inhibitörler de dahil olmak üzere bir çok hormon tedavisi araştırılmaktadır.
Biyolojik Tedavi : Yeni biyolojik araştırmalar devam etmektedir. Bağışıklık sisteminin kanser hücrelerini öldürmesine yardımcı olacak kanser aşıları araştırılmaktadır.
Ek olarak, tedavilerin yan etkilerini azaltmanın ( ameliyat sonrası oluşan lenfödem, ağrı gibi) ve hastanın yaşam kalitesini arttırmanın yolları araştırılmaktadır. Üzerinde çalışılan diğer konu, sentinel lenf bezi biyopsisidir.Teknik olarak tümör çevresine radyoaktif madde ve/veya mavi boya enjekte edilir. Bu maddeler ilk önce lenf sisteminden geçerek kanser hücrelerinin yayılabileceği ilk lenf bezine veya bezlerine gider. Sentinel lenf bezini bulmak için cerrah koltukaltında mavi boyayı arar ve/veya radyoaktif maddeyi bulmak için tarayıcıyı kullanır. Cerrah sadece mavi boya ve/veya radyoaktif madde bulunan lenf bezlerini alır. Bulunan sentinel lenf bezinde kanser yayılımının saptanması durumunda aksiller disseksiyon yapılır. Sentinel lenf bezinde kanser yayılımının olmadığı durumda aksiller disseksiyon yapılmaz, böylece lenfödem gibi komplikasyonların görülme sıklığı anlamlı olarak azalır.

Günümüzde, memede kanser olabilecek değişiklikleri teşhiste en etkili yöntem, mamografidir. Standart mamografinin yanı sıra Dijital mamografi ile görüntüler bilgisayar monitöründe gösterilip geliştirilebilir. Görüntüler ayarlanabildiğinden doktor anormal dokuyu daha iyi tespit edilebilir.
Araştırmacılar, meme dokularının ayrıntılı görüntülerini göstermek için manyetik rezonans görüntüleme (MRI) ve pozitron emisyon tomografisi (PET) gibi teknikleri araştırmaktadır.
Ek olarak, tümör belirteçleri üzerinde de çalışılmaktadır. Bunlar, kanser olan insanlarda olağandışı düzeylerde saptanabilen tetkiklerdir. Tümör belirteçleri, kanda, ya da memeden alınan bir sıvıda bulunabilir. Bazıları, meme kanseri hastalarında tedaviden sonra, hastalığın takibinde kullanılabilir. Bugün için yazık ki hiçbir tümör belirteci meme kanserinde sürekli kullanılacak kadar güvenilir değildir.
Duktal Lavaj üzerinde çalışmalar sürmektedir. Bu teknikle, meme kanallarından hücre örnekleri toplanır. Memebaşından süt kanallarına bir sonda (çok ince bükülebilir bir tüp) sokulur. Sonda yardımıyla süt kanallarının içi serum fizyolojik ile yıkanır. Solüsyon geri çekildiğinde, süt kanalların içindeki hücreleri içerir. Bu hücreler, meme kanseri veya yüksek risk oluşturabilecek değişiklikler için mikroskop altında incelenir.

Erken adet ve geç menopoz: 12 yaşından önce adet başlangıcı ve 50 yaşından sonra menopoz meme kanseri riskini arttırır.
Doymuş yağ oranı yüksek beslenme: Yağların cinsleri önemlidir. Kanola yağı ve zeytin yağı gibi tek bağlı doymamış yağlar meme kanseri riskini artırmazken mısırözü yağı ve et gibi besinler riski artırır.
Meme kanserinde aile hikayesi: Aile hikayesinde meme kanseri olanlar hastalığın oluşması bakımından yüksek risk altındalar. Fakat meme kanseri olan kadınların % 85′inin ailesinde meme kanseri hikayesi yoktur.
Aile hikayesi sadece anne, kız ve kız kardeşten oluşan yakın akrabaları kapsar. Eğer aile bireylerinden menopoza girmiş, 50 ve daha üstü yaşta meme kanseri teşhisi konmuş olan biri varsa hayat boyu risk sadece %5 artar. Aile bireylerinden menopoz olmamış olanın riski %18,6′ dır. Eğer yakın aile bireylerinden menopoz öncesi ve iki taraflı meme kanseri olan varsa, hayat boyu risk %50′ dir.
Belirgin bir şekilde pozitif aile geçmişi olan ve menopoz öncesi meme kanseri olan kadınlar mamografi çektirmeye aile bireylerinin teşhis yaşından 10 yıl önce başlamalılar. BRCA-1 ve BRCA-2 gen testleri yüksek riskteki hastaları belirleyebilir. Bu sadece meme kanseri için değil epitelyal tümörler ile yumurtalık ve kolon kanserleri için de geçerlidir.
Geç yada hiç doğum yapmamış olmak: 35 yaşına kadar hamilelik bir şekilde koruyucudur. Rahibelerin yüksek meme kanseri riski vardır.
Orta derecede alkol alımı: Günde 2 kadehten fazla alkol kullanımı.
Östrojen tedavisi: Çoğu çalışma 10 yıldan fazla östrojen alımının meme kanseri gelişiminde ufak bir risk artışına sebep olduğunu göstermektedir. Fakat bu çalışmalar östrojen alımının aynı zamanda osteoporoz , kalp hastalığı, Alzheimer ve kolon kanseri riskinin azalmasına sebep olduğunu vurgulamaktadır.
Geçmiş meme kanseri hikayesi: Önceden meme kanseri olmuş hastaların diğer memelerinde kanser gelişme riski yüksektir. Bu risk yılda %1 ya da yaşam boyu % 10 oranındadır. Meme kanseri teşhisinden sonra klinik izlemenin sebebi, sadece hastalığın yeniden oluşmasını değil aynı zamanda diğer memede ortaya çıkabilecek kanseri erkenden teşhis etmektir.
Kadın: Kadın olmak meme kanseri oluşum riskini artırır. Fakat meme kanseri olan her 100 kadına karşılık 1 erkekte aynı hastalık görülecektir.
Hodgkin hastalığı için ışın tedavisi: Göğsüne ışın tedavisi uygulanan hastalar yaklaşık 10 yıl sonra yüksek meme kanseri riskine sahip olur, bu gruptaki hastalar erken teşhise önem verilmelidirler. Orta derecede obezite: Obezite ve meme kanseri ilişkisi karışık olmakla birlikte yüksek riskle ilişkilidir.

Kanser tedavisi, sağlıklı hücre ve dokulara da zarar verebileceğinden, yan etkiler görülmektedir. Belirgin yan etkiler, tedavinin türü ve boyutuna göre değişmektedir. Bunlar her kadın için, ya da aynı tedaviyi gören farklı kadınlar için, birbirinin aynı olmayabilir. Yan etkiler, aynı hastada, iki farklı tedavi seansında bile değişiklik gösterebilir.
Doktor hastasına, tedavilerin yan etkilerini ve ne yapılması gerektiğini anlatmalıdır.
Ameliyat yerinde kısa süreli ağrı ve duyarlılık olabilir. Ameliyattan önce hastalar ağrının özellikleri, zamanı ve giderilmesi için doktorlarıyla konuşmalıdırlar. Ameliyatlar, az da olsa, enfeksiyon, kanama, ya da ve başka bir risk taşıyabilir. Herhangibir yakınması olan hastalar, mutlaka doktorlarına başvurmalıdır.
Bir, ya da iki memesi alınan kadınlar, eğer büyük bir meme yapısına sahip iseler,, denge kaybı yaşayabilirler. Bu dengesizlik, boyun ve sırt bölgesinde ağrı ve asimetri yaratabilir. Meme alınan bölgenin derisinde gerginlik hissedilebilir. Omuz ve kol kaslarında da gerginlik ve acıma hissedilebilir. Bu sorunlar geçicidir. Doktor, hemşire ve fizyoterapist, kadının kol ve omzundaki gücü tekrar kazanması için egzersizler önerebilir.
Ameliyat sırasında bazı sinirler incinmiş veya kesilmiş olabileceğinden, hastalar, omuz, koltukaltı, üst kol ve memelerinde uyuşma ve karıncalanma hissedebilir. Bunlar çoğunlukla birkaç hafta, ya da birkaç ayda geçer; bazı kadınlarda uyuşma daha uzun sürebilir.
Bazı durumlarda meme korunmasına rağmen koltuk altı lenf bezleri alınabilir ya da lenf bezleri alınmadan meme alınabilir. Koltukaltındaki lenf bezlerinin alınması ya da bu bölgeye radyaoterapi lenf sıvısının akışını yavaşlatır. Sıvı, kolda ve elde birikip şişme (lenfödem) yaratır. Bu sorun, ameliyattan hemen sonra, ya da yıllar sonra ortaya çıkabilir. Hastanın tedavi edilen taraftaki el ve kolunu hayatı boyunca koruması gerekir.
Hasta, kolunda ya da elinde olabilecek kesik, böcek sokması, güneş yanığı ya da başka incinmelerle nasıl başedeceğini doktoruna sormalı; kolu, ya da eli incindiğinde, şiştiğinde, kızardığında, ya da ısındığında, doktoruna başvurmalıdır.
Eğer lenfödem oluşursa, doktor bu tür sorunlar için egzersiz, ya da başka yollar önerebilir. Örneğin, lenfödem oluşan bazı kadınlar, lenf sıvısı akışını arttırmak için, elastik kolluk giyer..Sorunun giderilmesinde, ilâç, masaj veya kola basınç uygulayan makineler gibi farklı yaklaşımlardan yararlanılabilir. Doktor, hastasının, konunun uzmanı bir hekim, , ya da bir fizyoterapist ile görüşmesini uygun bulabilir.
Meme kanseri olan kadın, radyoterapi sırasında, özellikle tedavinin sonuna doğru, yorgunluk hissedebilir. Bu his, tedavi bittikten sonra da devam edebilir. Dinlenmek önemlidir. Gene de doktorlar hastalarına çoğunlukla, hastalarının psikolojik dünyalarını göz önüne alarak, olabildiğince aktif olmalarını önerir.
Tedavi edilen alandaki cildin kırmızı, kuru, hassas ve kaşıntılı olması, yaygındır. Işın alan meme, ağır ve gergin hissedilebilir. Bu sorunlar zamanla geçer. Tedavinin sonuna doğru cilt nemlenebilir. Bu alanın havayla yeterince temas ettirilmesi, cildin iyileşmesine katkıda bulunur. Radyoterapi uzmanınız, bu tedavinin yan etkilerini azaltmak için size bazı ilaçlar önereceklerdir.
Sütyen ve dar, yapay elyaftan üretilmiş giysiler kaşıntı ve terleme yapabileceğinden ,hastalar tedavi süresince bol ve doğal elyaftan üretilmiş giysiler (pamuklu, ipek) tercih etmelidir. Cilt bakımı da önemlidir. Kadınlar, tedavi edilen alana deodoran, krem ve losyon kullanıp kullanamayacaklarını doktorlarına danışmalıdır. Radyoterapinin bu yan etkileri geçidir. Tedavi bittikten sonra tedavi alanı yavaş yavaş iyileşir. Fakat cildin rengindeki renk farklılığı uzun süreli olabilir.
Radyasyon gibi kemoterapi de, kanserli hücrelerin yanı sıra, sağlıklı hücreleri de etkileyebilir.
Kemoterapinin yan etkileri genelde ilâçlara ve doza göre değişir.
Anti-kanser ilaçları genellikle, çabuk bölünen hücreleri etkiler, ki bunlar, kan hücreleri, saç köklerindeki hücreler ve sindirim sistemindeki hücrelerdir.
Kan hücreleri : Bu hücreler enfeksiyonla savaşır, kanın pıhtılaşmasını sağlar ve vücudun diğer bölgelerine oksijen taşır. Kan hücreleri etkilendiğinde, hastalar kolayca diğer hastalıklara yakalanır, bedenlerinde kanamalar oluşabilir , kendilerini yorgun ve zayıf hissedebilirler.
Saç köklerindeki hücreler : Kemoterapi saç dökülmesine neden olabilir. Saç uzar, ama renginde ve yapısında farklılık olabilir.
Sindirim sistemindeki hücreler : Kemoterapi iştahsızlık, bulantı, ishal veya ağız ve dilde yaraya yol açabilir. Bu yan etkilerin bir çoğu, ilâçlarla kontrol altında tutulabilir.
Bazı anti-kanser ilaçları, yumurtalıklara zarar verebilir. Eğer zarar görmüş yumurtalıklar hormon üretmeyi durdurursa, kadında sıcaklık artışı veya vajinal kuruluk gibi menopoz belirtileri görülebilir. Adet dönemleri düzensizleşebilir veya tamamen kesilebilir ve kadın kısırlaşabilir. 35 yaşın üstündeki kadınlarda kısırlığın sürekli olması olasılığı vardır. Kemoterapinin doğmamış çocuğa etkileri bilinmediğinden, hasta tedaviye başlamadan önce doktoruyla doğum kontrolünü konuşmalıdır.
Hormon tedavisinin yan etkileri, kullanılan ilâçlara ve doza göre değişir. Tamoksifen, en çok kullanılan ilâçtır. Östrojenin, hücreler üzerindeki etkisini ortadan kaldırır. Tamoksifen kullanıp, hiç yan etki yaşamayan kadınlar da vardır.Tamoksifen’in yan etkileri genelde bazı menopoz belirtilerine benzer; ani sıcaklık artışı ve vajinal akıntı gibi. Bazı kadınlarda düzensiz adet dönemleri, baş ağrısı, yorgunluk, bulantı ve/veya kusma, vajinal kuruluk ve kaşıntı, vajinanın etrafında tahriş ve isilik görülebilir. Adet gören kadınlar, Tamoksifen kullanırken hamile kalabilirler. Tamoksifen anne karnındaki bebeğe zarar verebilir. Kadınlar, Tamoksifen almadan önce doğum kontrol yöntemlerini doktorlarıyla görüşmelidirl.
Tamoksifen’in ciddi yan etkilerine çok ender rastlanır. Ama damarlarda, özellikle bacak ve akciğer damarlarında kanın pıhtılaşmasına neden olabilir. Çok ender durumlarda,, Tamoksifen’e bağlı felç görülebilir. Rahim iç duvarında kanser oluşumuna neden olabilir. Beklenmeyen bir vajinal kanama olduğunda, doktora gidilmelidir. Doktor, pelvis muayenesi, hatta biyopsi ve diğer testleri de yapabilir / yaptırabilir.
Eğer hormon tedavisi ameliyatla yumurtaların alınması şeklinde olacaksa, kadın hemen menopoza girer. Bunun yan etkileri doğal menopoza benzer. Doktor bu yan etkilerle başetmek için yeni çözümler önerebilir.
Meme kanseri tanısı konulan kadınların yaklaşık %20’sinde HER-2 reseptörü dediğimiz bir reseptör bulunmaktadır. Bu kadınlarda, Trastuzumab(Herceptin) adı verilen bir antikorla tedavinin oldukça yararlı sonuçları olduğu tespit edilmiştir. Bu konuda doktorunuz sizi yönlendirecektir. Bu aşının ilk tedavisindeki yan etkiler, ateş ve titremedir . Olası diğer yan etkiler, ağrı, halsizlik, bulantı, kusma, ishal, baş ağrısı, nefes almada zorluk ve isilik olabilir. . Yan etkilerin şiddeti, ilk tedaviden sonra azalır.
Trastuzumab (Herceptin), aynı zamanda kalp yetmezliğine neden olarak, kalp sorunları yaratabilir; akciğerleri etkileyebilir ve acil tıbbi yardım gerektiren nefes alma sorunları oluşabilir.
Trastuzumab (Herceptin )almadan önce kadın, doktoru tarafından kalp ve akciğer sorunlarıyla ilgili olarak kontrol edilmelidir. Tedavi sırasında doktor, kalp ve akciğer sorunu olabilecek hastaları yakın izlemede tutar.


Bu yazıyı hazırlamadaki amacımız meme ameliyatından sonra yaranızda ve kolunuzda enfeksiyon, şişlik (ödem), hareket sınırlılığı ve duruş bozukluğunu önleyerek sizin eskisi gibi günlük yaşamınıza geri dönmenize yardımcı olmaktır.
Sizin için hazırlanan bu kitapçıkta ameliyat sonrası oluşabilecek komplikasyonları önlemek ve kaliteli yaşamı sağlamak için yapmanız gereken egzersizler, alınacak önlemler ve dikkat edeceğiniz konular hakkında bilgiler bulacaksınız.
Genel Bilgi
Meme ameliyatınız sırasında , doktorunuz gerekli gördüğünde koltuk altındaki lenf bezlerini de çıkarabilir. Bu işlem koltukaltı lenflerin çıkarılması ( aksiller disseksiyon ) adını almaktadır.
Vücudumuzda bildiğiniz kan dolaşımına ilave olarak lenf dolaşımı adı verilen beyaz lenf sıvısı dolaşımı vardır. Bu sıvı, lenf kanalları ile taşınırken lenf bezlerine uğrar. Koltuk altı lenf bezlerinin çıkarılması, lenf sıvısının taşınmasını zorlaştırır, lenf kanallarının yollarını değiştirir ve koldaki sıvının genel dolaşıma ulaşmasını engeller. Size yapılan ameliyattan dolayı, ameliyat tarafındaki elinizde ve kolunuzda şişkinlik ( lenfödem ) riski artmaktadır. Bu risk, aynı memeye radyoterapi (ışın tedavisi) alındığında ciddi olarak artar. Bu hastaların el, ön-kol ve kollarının, her türlü kesik, yanık gibi travmalardan korunması büyük önem taşımaktadır.
Ameliyat tarafındaki elinizde veya kolunuzda, yaralanma ya da iltihabi bir olay başlarsa, vücudunuz bu bölgeye sıvı ve hücreler göndererek mikroplarla savaşır. Buradaki fazla sıvının geriye dönüşü güçleşmiş olduğundan elde ve kolda şişkinlik (ödem) gelişebilir. Bu nedenle enfeksiyonlara karşı çok dikkatli olmanız gerekmektedir.
Bu kitapçık, ameliyat tarafındaki el ve kolunuzda enfeksiyon ve buna bağlı şişkinliği (lenfödem) nasıl önleyebileceğinizi veya azaltabileceğinizi anlatmaktadır. Burada yazılan bilgiler hastaneden taburcu olduktan sonra yaşamınız boyunca size gerekli olacaktır.
Sağlıklı, mutlu ve lenfödemsiz bir yaşam diliyoruz.
Drenler (yaranızdan çıkan hortumlar) Çıkmadan önce;
Egzersizlere ameliyat sonrası ilk 24 saat içinde sınırlı hareketlerle başlanır.
Top sıkma egzersizi
Avucunuza sığacak kadar bir lastik top kullanarak elinizi sıkıp gevşetiniz.
El açıp kapama egzersizi (top sıkmaya benzer egzersiz)
Ameliyattan birkaç saat sonra başlanır. El, 15 ila 25 defa açılıp kapatılır.Bu hareket günde 3-4 kez tekrarlanır. Bu şekilde lenf sıvısının genel vücut dolaşımına dönüşü hızlanacaktır.
Saç tarama egzersizi
Dik oturun, dirseğinizi masaya dayayın ve bir tarakla saçınızın bir tarafını önden başlayarak geriye doğru tarayın daha sonra saçınızın tamamını taramaya çalışın.
Etkilenmiş kolun dirsek ve el hareketlerini yapabilirsiniz. Ancak kolun omuzdan yana açma- kapama egzersizleri drenler çıktıktan sonra başlayacaktır. Drenler dururken kolunuz devamlı vücudunuza yapışık kalmamalıdır (Günlük işlerinizi bu elinizi kullanarak , çok yorulmadan yapabilirsiniz). Bu nedenle açıp- kapama hareketini yapmadan sadece 90° lik açı ile açma ve kol altına yastık koyma işlemini yapabilirsiniz.
Günde en az iki kez egzersizleri tekrarlayabilir, ağrı oluşursa egzersizlere ara verebilirsiniz. Bu egzersizleri yaşam boyu yapmalısınız.
Drenler Çıktıktan Sonra;
Duruş bozukluğunu önlemek için;
Göğüs kaslarınızı kuvvetlendirmek için ;
Kollarınızı güçlendirmek için :
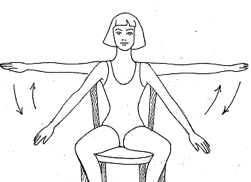
Omuz eklemlerinin hareketi için:
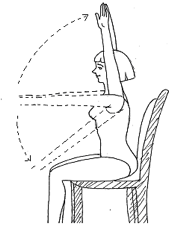
Kolunuzda şişmeyi /ödemi önlemek için:
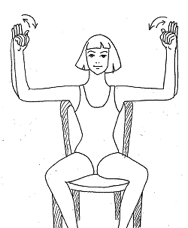
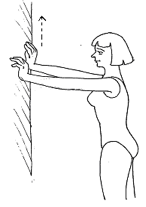
Yapabileceğiniz diğer omuz ve kol egzersizleri:
Dren çiktiktan sonra yapılacak olan kol egzersizleri
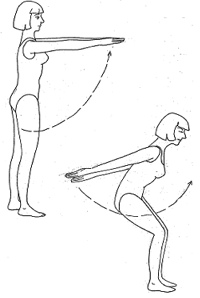
El ve kol bakımına ilişkin, alınacak önlemler sizi günlük yaşamdan uzaklaştırmayacak sadece oluşabilecek yaralanmaları önlemek ve bu yolla oluşabilecek enfeksiyonlara engel olarak kolunuzda ödem (şişlik) / lenf ödem oluşmamasına yardımcı olacaktır.
Kol bakımınızdaki maddelere ek olarak:
Ameliyatınızdan sonra öbür memenin yaratacağı tek farklı ağırlık vücudunuzda duruş bozukluğuna neden olacaktır.Bu duruş bozukluğu nedeniyle sürekli bir kas gelirimi oluşur ve bu durum zamanla omuz,sırt,bel,boyun ağrıları ve baş ağrılarına neden olur.
Meme protezi kullanarak tek taraflı ağırlığın getirdiği sorunları azaltmış olursunuz. Bunun yanı sıra, protez memeler herhangi bir cerrahi girişim gerektirmeden beden bütünlüğünüzün ve estetik görüntünüzün düzelmesine yardımcı olacaktır. Ameliyat sonrası yaralarınız tamamen iyileşinceye kadar geçici hafif bir protez kullanabilir,yaralarınız tamamen iyileştikten sonra, satın alabileceğiniz sütyen ve protezleri kullanabilirsiniz.
Ameliyatlı kolda ödem, genellikle el sırtında şişme, ön kol ve kolda genişleme ile birliktedir. Kolda ağırlık hissi, gerginlik, duyu azalması ve parmaklarda uyuşukluk olabilir. Kol ödemini fark ettiğinizde kolunuzu boynunuza asarak dinlendiriniz, yatarken kolunuzun altına yastık koyarak vücudunuzdan daha üst seviyeye çıkarınız ve doktorunuza haber veriniz. Kol ödemi tedavisini bu konuda eğitim görmüş fizyoterapistler yapmalıdır. Lenf sıvısının boşalmasını hızlandırmak için elden başlayarak omuza doğru aşırı basınç yapmadan masaj yapılmalıdır. Bu tedavi uzun sürse de (aylarca), oldukça başarılı olabilir. Tedaviden sonra kola basınç yapan bir bandaj ve çorap uygulanabilir. Bunların yanı sıra mikrocerrahi teknik ve lazerle tedavi seçenekleri de mümkün olmakla birlikte, henüz bu yöntemleri uygulayan merkez sayısı kısıtlıdır. Lenfödem çok yaygın ise, hastanede tedavi gerekebilir.
Lenfödeme sebep olan etkenleri ortadan kaldırmak bugün için mümkün değildir. Cerrahi olmayan tedavide (fizyoterapi) asıl amaç, lenfödemin gelişmesini engellemek ve ortaya çıkmış olgularda da şişliğin daha fazla artmasının önüne geçebilmektir. Bu tedavi ile hastanın kolundaki rahatsızlık hissinin azaltılması, kolun hareketlerinin iyileştirilmesi ve psikolojik olumsuzlukların engellenmesi sağlanabilir. Hastaların büyük bir bölümü, cerrahi tedaviye gerek kalmadan hayatlarını devam ettirebilirler. Ancak lenfödem için gereken kompleks fizyoterapi yöntemi, bu konuda eğitim almış deneyimli fizyoterapistler tarafından yapılmalıdır. Ne yazık ki ülkemizde bu eğitimi almış fizyoterapist sayısı son derece azdır ve hastaların bu deneyimli fizyoterapistlere ulaşması genellikle güç olmaktadır.
Tedavi tamamen elle yapılmaktadır. Lenfatik sistemin bilinen drenaj yollarına uygun şekilde, oldukça özel bir masaj tekniği ile, lenf sıvısını kan dolaşımına boşaltır. Bu teknik, tüm gövde ve lenf düğümlerine uygulanır. Daha sonra kol özel bandajlarla sarılır. Bu bandaj 24 saat korunur. Tüm tedavi 2 – 6 hafta sürebilir. Bu süre ödemin ciddiyetine göre değişir.
Hastanın maksimum faydalanma düzeyine ulaştığına karar verildiğinde, kolun ölçüsüne ve ödemin şiddetine göre basınçlı kolluk verilir. Ciddi vakalarda 6 – 9 ay sonra tekrar bir kür tedavi daha yapılabilir.
Hasta basınçlı kolluğunu her gün giymelidir. Akşam yatarken bandaj yapmalıdır. Uygun vakalarda 6 ay sonra gece çıplak kolla yatılabilir. 2 – 3 ayda bir kolluk kontrol edilerek yenilenmelidir.
Bunun yanında koluna gereken özeni göstermeye devam etmelidir.
Süpermikrocerrahi için uygun olmayan hastalardan bazıları “liposuction- Yağ emme” yönteminden fayda görebilirler. Ancak lenfödem tedavisi için uygulanacak “liposuction” estetik amaçla yapılan “liposuction”dan biraz farklıdır bu yöntem de tüm dünyada sadece birkaç özel merkezde uygulanmakta olup, çok fazla bir yararı görülmemektedir.
Lenfödemin tedavisi için bugüne kadar uygulanan cerrahi yöntemlerin hiçbirinde ne yazık ki istenilen düzeyde başarılı sonuçlar elde edilememiştir. Çünkü, daha önce uygulanan cerrahi yöntemlerde çok büyük kesiler kullanılıyordu ve bu durum birçok hastada ameliyat sonrası bazı komplikasyonların ortaya çıkmasına sebep olabiliyordu. Ancak, son yıllarda geliştirilen ve dünyada sadece birkaç özel merkezde uygulanan “süpermikrocerrahi” yöntemi lenfödem hastaları için yeni bir umut olmuştur. Bu yöntemle, deriye yapılan sadece 3-4 cm’lik kesilerle çok ince lenf damarları, yine çok ince toplardamarlara dikilerek lenf sıvısının kollarda birikmesi engellenebilmektedir. Yöntem, özellikle koltukaltı lenf bezlerinin alınması veya ışın tedavisi sonrası (meme kanseri tedavisi gibi…) ortaya çıkan lenfödemlerde uygulanmaktadır. Çünkü bu hastalarda, doğuştan lenfödemli veya çok uzun süredir lenfödeme sahip hastaların aksine, lenf damarları sağlam olduğundan ameliyatın başarı şansı olabilir.
Özellikle meme kanseri nedeniyle yapılan radikal cerrahi ve kol altı lenf bezlerinin çıkartılması nedeniyle gelişen lenfödem sorununu azaltmak amacı ile denenen düşük yoğunluklu aksiler lazer uygulaması ile lenfödem gelişme riskinin azaltılabildiği veya oluşmuş lenfödemin anlamlı olarak geriletilebildiği bildirilmektedir. 2001 yılından beri Avustralyada uygulanan LLLA tedavinin Amerika Birleşik Devletlerinde denenmesi için ulusal besin ve ilaç dairesi 2007 yılında onay vermiştir. Ancak ülkemizde henüz uygulayan merkez bulunmamaktadır. Biz yakın zamanda merkezimizde bu yöntemi uygulamaya başlayacağız.
Hastaların sorunsuz, normal ya da normal ölçülere yakın kolla yaşam sürdürebilmeleri, hastalıkları hakkında bilinçli ve sorumlu davranabilmeleri ile yakından ilgilidir
Kolun etrafını saran hava yastıklarının bir pompa aracılığı ile şişirilmesi suretiyle uygulanan pnömatik kompresyon tedavisinde, biriken lenf sıvısını dışarıdan basınç uygulayarak, dokulardan uzaklaştırıp dolaşıma katmak amaçlanmaktadır.
İki çeşit pnömatik kompresyon cihazı vardır:
1. Segmental (sequential: çok odacıklı) olan türünde kol ve bacağın çeşitli bölgelerine sarılan hava yastıkları en uçtakinden en merkezde olana doğru sırası ile şişirilir. Gelişmiş modellerde odacıklardaki basınç farklı düzeylerdedir (en uçtakinde en fazla).
2. Segmental olmayan (tek odacıklı) türünde ise kol veya bacağı boyunca saran tek parça bir hava yastığı vardır ve şişirildiğinde bütün bölgelere basınç uygular. Segmental olanı daha etkilidir.
Bazı pompalarda ise hava yerine cıva kullanılmaktadır ve uygulanan basınçta uçtan merkeze doğru daha tedrici bir azalma sağlanmaktadır. Bu tür cihazlar daha pahalıdır ve fazla yaygın değildir.
Pnömatik kompresyon tedavisinin tek başına değil diğer yöntemlerle birlikte kullanılması önerilmektedir.

Doktorlar, meme kanseri olan kadınların bir an önce olağan etkinliklerine dönebilmesi için her çabayı gösterir. İyileşme dönemi her kadın için, hastalığın evresi, tedavi tipi ve diğer etmenlere bağlı olarak değişir.
Ameliyattan sonra kadının kol ve omuzunu çalıştırması, bu bölgenin tekrar güç ve hareket kazanmasına destek olur; sırttaki ve boyundaki ağrı ve kas sertliği azaltır. Özel egzersizler, çoğunlukla ameliyat sırasında deri altına konulan ve diren deilen biriken kan ce lenf sıvısını boşaltan tüpler alındıktan birkaç gün sonra başlar. Egzersizler yavaş ve kısa süreli yapılarak başlar, yatakta bile yapılabilir. Çoğunlukla bu konuda deneyimli fizyoterapistin denetimi altında gerçekleştirilir. Zaman geçtikçe egzersizlerin nitelikleri ve süresi arttırılabilir. Düzenli egzersiz, izleyen dönemde kadının günlük rutinine dönüşür.
Mastektomi veya meme rekonstrüksiyonu geçiren kadınlar, doktorlarının açıklayacağı özel egzersizleri yapmalıdır.
Egzersizleri sık sık yapmak ve kolu yastık üzerine koymak, ameliyattan sonra oluşabilecek lenf ödemini (el, kol ve önkolda şişme) önler, ya da azaltır . Lenf ödemini önleme ve tedavi hakkındaki bilgiler, “Yan Etkiler” bölümünde anlatılmıştır.

Meme kanseri kadınlarda en sık görülen kanser ve kanserden ölüm nedenidir. Tüm jinekolojik tümörlerden 3 kat daha fazla görülür; oranı devamlı artarak 1960 yılından günümüze dek 20 kişide 1 kişiden, 8 kişide 1 kişiye oranına yükselmiştir.
Kadınlarda çok yaygın bir hastalık olan meme kanserinin kesin nedeni hâlen bilinmemektedir.
Amerikan Kanser Birliği her yıl 200.000’den fazla yeni meme kanseri tanısı konulduğunu ve 40.000’den fazla meme kanserli hastanın bu hastalıktan öleceğini tahmin etmektedir.
Meme kanseri yalnızca kadınlarda rastlanan bir hastalık değildir. Meme kanseri olan insanların 99 tanesi kadın 1 tanesi erkektir. Amerikan Kanser Birliği, yılda 1.500 – 2.000 arasında erkeğin bu hastalığa yakalanacağını tahmin etmektedir. Erkeklerde, memedeki kitlelerinin değerlendirmesi, kadınlardaki gibidir ( mamografi, ultrason ).
Meme kanseri oranı 20 li yaşlarda çok düşüktür; kademeli olarak artar,; 45-50 yaş arasında sabit bir oranda görülür; 50 yaşından sonra ciddi bir şekilde artış gösterir. Meme kanseri tanısı konan kadınların yüzde 50 sinin 65 yaşından büyük olması, bir kadının yaşamında yıllık incelemelerin ne denli önemli olduğunu gösterir. Ülkemizde yaptığımız bir çalışmada, tüm meme kanserlerinin %20’sinin 40 yaşından küçük kadınlarda görüldüğü tespit edilmiştir. Amerika ve Avrupa’da bu oran %5 kadardır. Demek ki, ülkemizde genç kadınlarda da meme kanseri sık görülmektedir.
Meme kanseri hastadan hastaya farklı özellikleri olan (heterojen) bir hastalıktır. Farklı kadınlarda, farklı yaş gruplarında, tümördeki farklı hücre yapısı ve özellikleri ile her hastada farklı şekilde davranmaktadır (farklı biyolojik davranış). Genç kadınlarda(40 yaşından küçük) daha hızlı seyretmektedir. Bu nedenle, bunlarda daha yoğun bir tedavi yapılmaktadır. ileri yaş hastalarda (70 yaşından büyük) meme kanseri, daha yavaş seyirlidir.
Meme içinde kanserleşen bir hücrenin, bir tümör oluşturması ve bir uzmanın muayene sırasında anlamasına ya da radyolojik incelemede belli olmasına kadar hayli uzun zaman geçmesi gerekiyor.
Kadınlar genellikle en az 1 cm. büyüklüğüne ulaşmış bir kitleyi, elle kontrol yöntemi sayesinde fark edebiliyorlar. Günümüzde meme kanserlerinin çoğu kişinin kendisi tarafından bulunuyor.
Kanserli kitleler nispeten sert, düzensiz kenarlı, yüzeyi pürtüklü görünüyor ve meme dokusu içinde rahatça oynatılamıyor. Kanser uzak organlara metastaz (yayılım) yapmışsa bu yayılımlar, nadiren meme kanserinin ilk bulgusunu oluşturuyor. Meme kanserinin sıkça yayılma gösterdiği bölgeler ise kalça ve omurga kemikleri ile akciğer ve karaciğer.
Ancak bazı hastalarda bu belirtilerin hiçbirisi olmuyor ve kanser yalnızca, mamografi incelemesiyle tespit edilebiliyor. Aşağıdaki belirtilerden en az biri varsa, vakit geçirmeden uzmana başvurulması gerekiyor.
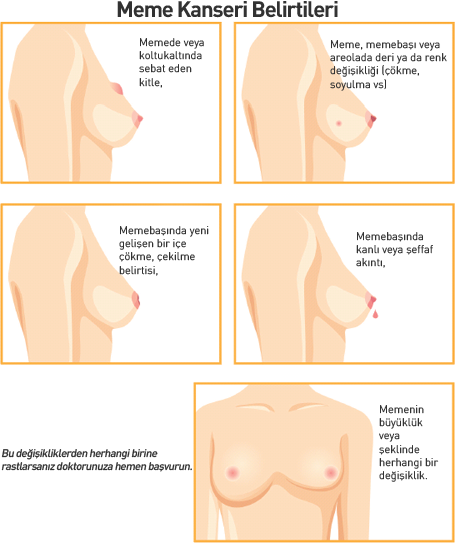
• Memede veya koltukaltında ele gelen kitle (sertlik, şişlik)
• Memebaşından akıntı (tek kanaldan kanlı veya şeffaf renkli)
• Memebaşında içe doğru çekilme, çökme veya şekil bozukluğu
• Memebaşı derisinde değişiklikler (soyulma, kabuklanma)
• Meme cildinde yara veya kızarıklık
• Meme cildinde ödem, şişlik ve içe doğru çekintiler olması (portakal kabuğu görünümü)
• Memede büyüme, şekil bozukluğu veya asimetri ya da renginde değişiklik (kızarıklık vs.)
Tüm kanser türlerine bağlı ölümler arasında, meme kanserine bağlı ölümler, ikinci sırada yer alıyor. İlk sırada, akciğer kanseri bulunuyor. Türk İstatistik Kurumu (TUİK) 2007 verilerine göre, 70 milyonu aşan ülkemizde, 100 bin kadından 22’si meme kanserine yakalanıyor. Meme kanserinden ölüm oranı 100 bin kadında yaklaşık 10 kişi olarak belirtiliyor. (https://www.tuik.gov.tr)
Erken adet ve geç menopoz : 12 yaşından önce ilk adeti görmek ve 55 yaşından sonra menopoza girmek meme kanseri riskini arttırır.
Doymuş yağ oranı yüksek besinlerle beslenme : Yağların cinsleri önemlidir. Kanola yağı ve zeytinyağı gibi tek bağlı doymamış yağlar meme kanseri riskini arttırmazken, mısırözü yağı, hayvansal yağlar ve kırmızı et riski arttırır.
Meme kanserinde aile hikayesi : Aile hikayesinde meme kanseri olanlar hastalığın oluşması bakımından yüksek risk altındadır. Meme kanseri olan kadınların ancak %15’inde aile hikayesi pozitiftir. Aile hikayesinde özellikle anne, kız ve kız kardeşten oluşan birinci dereceden akrabalarda meme kanseri olması risk oluşturmaktadır. Ancak, teyze, hala, anneanne, babaanne gibi 2. derece akrabalarda da meme kanseri olması dikkate alınmalıdır. Aile hikayesi olan ve akrabası menopoz öncesi meme kanserine yakalanan kadınlar, mamografi çektirmeye aile bireylerinin teşhis yaşından 10 yıl önce başlamalıdır. BRCA-1 ve BRCA-2 gen testleri, ancak doktorunuz tarafından önerildiği zaman yaptırılmalıdır.
Geç, ya da hiç doğum yapmamış olmak : Hiç doğum yapmamak veya 30 yaşından sonra doğurmuş olmak meme kanseri riskini artırmaktadır.
Alkol : Günde 2 kadehten fazla alkol tüketimi.
Östrojen tedavisi : Çoğu çalışma, 5 yıldan daha uzun hormon replasman tedavisinin meme kanseri riskini artırdığını göstermektedir. Ancak bu çalışmalar, östrojen alımının osteoporoz , kalp hastalığı, Alzheimer ve kolon kanseri riskinin azalmasına neden olduğunu da vurgulamaktadır. Biz, çok mecbur kalınmadıkça, menopoz tedavisi için hormon verilmesini önermemekteyiz.
Geçmiş meme kanseri hikayesi : Önceden meme kanseri olmuş hastaların eğer korunmuş ise aynı meme ve diğer memesinde , alınmış ise diğer memesinde de kanser gelişme riski vardır. Meme kanseri teşhisinden sonra klinik izlemenin sebebi, sadece aynı hastalığın yeniden oluşmasını değil, aynı zamanda ortaya çıkabilecek yeni bir kanseri erken teşhis etmektir.
Kadın : Kadın olmak meme kanseri için bir risk etmenidir.
Başka hastalık için ışın tedavisi : Göğüs duvarına başka bir hastalık için ışın tedavisi uygulanan hastalar yaklaşık 10 yıl sonra yüksek meme kanseri riskine sahip olur. Bu gruptaki hastalarda erken teşhise önem verilmelidir.
Şişmanlık (Obezite) : Özellikle menopoz sonrası kilo alınması ve şişmanlık, meme kanseri riskini artırmaktadır.
Kadınlar, meme kanserine yakalanma riskini doktolarıyla konuşmalı; ne zaman kontrollere başlanacağını ve kontrollerin hangi sıklıkta yapılması gerektiğini doktorlarına sormalıdır. Bu kararlar, diğer tıbbi kararlar gibi, kadının gereksinimleri doğrultusunda verilmelidir. Taramanın, hastalık belirtileri ortaya çıkmadan önce gerçekleştirilmesi, önemlidir. Tarama, doktorun kanseri çok erken saptamasını ve ona göre davranmasını mümkün kılar. Kanser erken saptandığında, tedavi çok daha etkili olur.
Meme kanserini erken bulmak için NCI şunları önerir
Mamografi taramaları meme kitlelerini, çoğunlukla, hissedilmeden önce gösterebilir. Aynı zamanda, kalsiyum birikmelerini de gösterebilir. Kalsiyum birikmelerine, microcalcification denir. Bunlar, kanser belirtisi olabilir. Eğer doktor mamografide olağandışı bir alan görürse daha fazla resim çekilmesini isteyebilir. Ek olarak biyopsi de isteyebilir. Biyopsi, kanserin varlığından emin olmak için tek yoldur. Mamografi, doktorun kanseri erken teşhis etmesi için en iyi araçtır.
Kadınlar, şu noktaları göz ardı etmemelidir
Mamografi çekiminde , diş röntgenlerindeki ve rutin röntgenlerdeki gibi, çok az dozda radyasyon kullanılır. Her ne kadar yararları olası risklerine göre daha ağır bassa da, sürekli röntgene maruz kalmak, zararlı olabilir. Kadının her seferinde röntgenin gerekliliğini ve vücudunun diğer bölümlerinin korunup korunmayacağını doktoruna sorması uygun olur.
Kadın kendi kendine meme muayenesi yaptığında, her kadının göğsünün farklı olduğunu, yaşlanmadan, adet, doğum, menopoz ve doğum kontrol haplarından ve diğer hormonlardan dolayı değişiklikler olabileceğini bilmelidir. İki memenin birbirinden farklı olması, doğal bir olgudur. Adet döngüsünden önce veya adet döngüsü sırasında memelerin şiş ve hassas olması da, yaygındır.
Kadınların kendi kendine meme muayenesi sırasında veya başka bir zamanda olağandışı bir durum fark etmeleri halinde, doktorlarına başvurmaları gerekir.Kendi kendine meme muayenesinin, düzenli mamografi çektirilmesinin ve doktor muayenehanesinde meme muayenesinin yerini tutmayacağını unutmamak gerekir.
Doktor muayenehanesinde / klinikte meme muayenesi sırasında doktor, kadının göğsünü ayakta, otururken ve yatarken inceler. Muayene, kadının kolu kafasının üzerindeyken, vücudunun yanında sarkmışken ve belindeyken yapılır. Doktor, memelerdeki beklenmedik boyut ve şekil de dahil olmak üzere, memeler arasındaki farklılıklara bakar. Her memede kızarıklık, çukur ve olağandışı diğer işaretleri kontrol eder. Memebaşlarını, bir akıntının olup olmadığını kontrol etmek için, sıkabilir.
Olası kitleleri bulmak için parmaklarıyla, önce tüm göğsü, sonra koltukaltını, köprücük kemiğinin önce bir tarafını sonra diğer tarafını kontrol eder.. Göğse yakın lenf nodlarının şiş olup olmadığına bakar. Tüm muayene, yaklaşık 10 dakika sürer.

Erken adet ve geç menopoz : 12 yaşından önce ilk adeti görmek ve 55 yaşından sonra menopoza girmek meme kanseri riskini arttırır.
Doymuş yağ oranı yüksek besinlerle beslenme : Yağların cinsleri önemlidir. Kanola yağı ve zeytinyağı gibi tek bağlı doymamış yağlar meme kanseri riskini arttırmazken, mısırözü yağı, hayvansal yağlar ve kırmızı et riski arttırır.
Meme kanserinde aile hikayesi : Aile hikayesinde meme kanseri olanlar hastalığın oluşması bakımından yüksek risk altındadır. Meme kanseri olan kadınların ancak %15’inde aile hikayesi pozitiftir. Aile hikayesinde özellikle anne, kız ve kız kardeşten oluşan birinci dereceden akrabalarda meme kanseri olması risk oluşturmaktadır. Ancak, teyze, hala, anneanne, babaanne gibi 2. derece akrabalarda da meme kanseri olması dikkate alınmalıdır. Aile hikayesi olan ve akrabası menopoz öncesi meme kanserine yakalanan kadınlar, mamografi çektirmeye aile bireylerinin teşhis yaşından 10 yıl önce başlamalıdır. BRCA-1 ve BRCA-2 gen testleri, ancak doktorunuz tarafından önerildiği zaman yaptırılmalıdır.
Geç, ya da hiç doğum yapmamış olmak : Hiç doğum yapmamak veya 30 yaşından sonra doğurmuş olmak meme kanseri riskini artırmaktadır.
Alkol : Günde 2 kadehten fazla alkol tüketimi.
Östrojen tedavisi : Çoğu çalışma, 5 yıldan daha uzun hormon replasman tedavisinin meme kanseri riskini artırdığını göstermektedir. Ancak bu çalışmalar, östrojen alımının osteoporoz , kalp hastalığı, Alzheimer ve kolon kanseri riskinin azalmasına neden olduğunu da vurgulamaktadır. Biz, çok mecbur kalınmadıkça, menopoz tedavisi için hormon verilmesini önermemekteyiz.
Geçmiş meme kanseri hikayesi : Önceden meme kanseri olmuş hastaların eğer korunmuş ise aynı meme ve diğer memesinde , alınmış ise diğer memesinde de kanser gelişme riski vardır. Meme kanseri teşhisinden sonra klinik izlemenin sebebi, sadece aynı hastalığın yeniden oluşmasını değil, aynı zamanda ortaya çıkabilecek yeni bir kanseri erken teşhis etmektir.
Kadın : Kadın olmak meme kanseri için bir risk etmenidir.
Başka hastalık için ışın tedavisi : Göğüs duvarına başka bir hastalık için ışın tedavisi uygulanan hastalar yaklaşık 10 yıl sonra yüksek meme kanseri riskine sahip olur. Bu gruptaki hastalarda erken teşhise önem verilmelidir.
Şişmanlık (Obezite) : Özellikle menopoz sonrası kilo alınması ve şişmanlık, meme kanseri riskini artırmaktadır.
Meme kanseri kadınlarda en sık görülen kanser ve kanserden ölüm nedenidir. Tüm jinekolojik tümörlerden 3 kat daha fazla görülür; oranı devamlı artarak 1960 yılından günümüze dek 20 kişide 1 kişiden, 8 kişide 1 kişiye oranına yükselmiştir.
Kadınlarda çok yaygın bir hastalık olan meme kanserinin kesin nedeni hâlen bilinmemektedir.
Amerikan Kanser Birliği her yıl 200.000’den fazla yeni meme kanseri tanısı konulduğunu ve 40.000’den fazla meme kanserli hastanın bu hastalıktan öleceğini tahmin etmektedir.
Meme kanseri yalnızca kadınlarda rastlanan bir hastalık değildir. Meme kanseri olan insanların 99 tanesi kadın 1 tanesi erkektir. Amerikan Kanser Birliği, yılda 1.500 – 2.000 arasında erkeğin bu hastalığa yakalanacağını tahmin etmektedir. Erkeklerde, memedeki kitlelerinin değerlendirmesi, kadınlardaki gibidir ( mamografi, ultrason ).
Meme kanseri oranı 20 li yaşlarda çok düşüktür; kademeli olarak artar,; 45-50 yaş arasında sabit bir oranda görülür; 50 yaşından sonra ciddi bir şekilde artış gösterir. Meme kanseri tanısı konan kadınların yüzde 50 sinin 65 yaşından büyük olması, bir kadının yaşamında yıllık incelemelerin ne denli önemli olduğunu gösterir. Ülkemizde yaptığımız bir çalışmada, tüm meme kanserlerinin %20’sinin 40 yaşından küçük kadınlarda görüldüğü tespit edilmiştir. Amerika ve Avrupa’da bu oran %5 kadardır. Demek ki, ülkemizde genç kadınlarda da meme kanseri sık görülmektedir.
Meme kanseri hastadan hastaya farklı özellikleri olan (heterojen) bir hastalıktır. Farklı kadınlarda, farklı yaş gruplarında, tümördeki farklı hücre yapısı ve özellikleri ile her hastada farklı şekilde davranmaktadır (farklı biyolojik davranış). Genç kadınlarda(40 yaşından küçük) daha hızlı seyretmektedir. Bu nedenle, bunlarda daha yoğun bir tedavi yapılmaktadır. ileri yaş hastalarda (70 yaşından büyük) meme kanseri, daha yavaş seyirlidir.
Kanser, dokuları oluşturan hücrelerdeki değişim ile başlar. Dokular, vücutta organları oluşturur. Organizma ihtiyaç duydukça normal hücreler yeni hücreleri oluşturmak için çoğalır. Hücreler yaşlandığında ölür ve yerlerini yeni hücreler alır. Bazen bu sıralı işlem aksar. Vücut ihtiyaç duymadığı halde yeni hücreler oluşur, yaşlı hücreler de ölmesi gerekirken ölmez ve değişime uğrar.. Bu hücreler, kitle ya da tümör dediğimiz bir yapıyı oluşturur.
Her tümör kanser değildir. Tümörler iyi ya da kötü huylu olabilir.
İyi huylu tümörler, vücutta yayılma özelliğine sahip değildirler. Bunlar vücuttan tekrarlanmayacak bir şekilde çıkarılabilirler.. Kötü huylu tümörlerin hücreleri, yakındaki dokulara ve organlara sıçrayıp onlara zarar verebilir. Kanser hücreleri aynı zamanda tümörden ayrılıp kana ya da lenf sistemine karışabilir. Böylece uzak organlara da yayılıp orada yeni tümörler oluşturabilirler.
Kanserin yayılmasına metastaz denir.
Meme kanseri hücreleri, lenf kanallarına girdiğinde memenin yakınındaki lenf bezlerine yayılabilirler. Uzak organlara yayılım kan yoluyla da olabilir. Kanser yayıldığında ortaya çıkan yeni tümör (metastaz) , ilk tümör gibi aynı anormal hücrelere ve aynı özelliklere sahip olur. Örneğin, eğer meme kanseri kemiğe sıçrarsa kemikteki kanser hücreleri meme kanserinin hücreleridir. Bu hastalık kemik kanseri değil, metastatik meme kanseri olarak isimlendirilir ve tedavi edilir. Doktorlar yeni tümöre “sistemik” ya da “metastatik hastalık” derler.
Herhangi bir belirti bulunmayan kişilerde, kanser gibi hastalıkları bulmak için yapılan test ve muayenelere tarama adı verilir. Meme kanseri ne kadar erken yakalanırsa tedavi şansı o kadar yüksektir. Amaç, kanserlerin belirtilere yol açmadan önce bulunmasıdır. Meme kanserinin boyutu ve ne kadar uzağa yayıldığı hastanın durumunun belirlenmesindeki en önemli faktörlerdir. Birçok doktor, meme kanserlerinin erken saptanmasını sağlayan testlerin her yıl binlerce yaşamı kurtardığını düşünmektedir. Aşağıdaki yönergeler meme kanserinin erken tanı ve başarılı tedavi şansını arttırmaktadır.
Herhangi bir belirti bulunmayan kadınlarda meme kanserlerinin erken tanısı için Amerikan Kanser Derneği aşağıdaki ilkeleri önermektedir.
Mamografi: Kırk yaş ve üzerindeki kadınların her yıl mamografi çektirmeleri ve sağlıklı oldukları sürece de bunu sürdürmeleri önerilmektedir. Mamografiler bazı kanserleri atlasa da, meme kanserlerini saptamak için iyi bir yöntemdir.
Klinik meme muayenesi: Yirmili ve otuzlu yaşlardaki kadınların tercihen üç yılda bir düzenli muayenenin bir parçası olarak bir uzmana klinik meme muayenesi (KMM) yaptırmaları gerekir. Kırk yaşından sonra ise her yıl bir uzman tarafından KMM yapılmalıdır. Mamografiden hemen önce KMM yaptırılması iyi bir fikir olabilir. Kendi memenizin neye benzediğini öğrenmek için bu muayeneden yararlanabilirsiniz.
Meme bilinci ve kendi kendine meme muayenesi (KKMM): KKMM, yirmili yaşlarda başlanabilecek bir seçenektir. Kadınlarla KKMM’nin yararları ve kısıtlılıkları hakkında konuşulmalıdır.
Memelerinin görünümünde veya KKMM’de bir değişiklik fark eden kadınların bunu hemen doktorlarına bildirmeleri gerekir.
KKMM yapmaya karar verdiğinizde, doktorunuz veya hemşirenizin yönteminizin doğruluğunu kontrol etmeleri gerekir. Düzenli aralıklarla KKMM yapıyorsanız memelerinizin normal görünümü ve hissini öğrenmiş olmanız gerekir. Böylece değişiklikleri daha kolay fark edebilirsiniz. En önemlisi aşağıdaki değişiklikleri fark ettiğinizde hemen doktorunuza başvurmanızdır.
Yumru veya şişlik, ciltte tahriş veya çöküntü, meme başının içe çekilmesi, meme başı veya meme derisinde kızarıklık veya pullanma, süt dışında akıntı, memede meydana gelen bu değişikliklerin çoğu kez kanser olmadığının unutulmaması gerekir.
Yüksek riskli kadınlar: Meme kanseri açısından yüksek risk taşıyan kadınlar, en uygun yaklaşımın bulunması için doktorlarıyla görüşmelidir. Bu, mamografilere daha erken yaşlarda başlanması, ek tetkikler yapılması veya daha sık muayene anlamına gelebilir.
Mamografi, memenin röntgen filmidir. Meme problemi olmayan kadınlarda meme hastalığı olup olmadığına bakmak için tarama için bu tetkik kullanılır. Yine meme bulguları olan kadınlarda tanı amacı ile kullanılır.
Mamografi sırasında meme 2 tabaka arasında sıkıştırılarak dokunun düzleştirilmesi ve yayılması sağlanır. Bu basınç sadece birkaç saniye sürmektedir. Biraz rahatsızlık verse de iyi bir görüntü elde etmek için gereklidir. Çok düşük düzeyde radyasyon kullanılır. Birçok kişi X-ışınlarına maruz kalmaktan çekinse de, mamografilerde kullanılan düşük düzeydeki radyasyon meme kanseri riskini arttırmaz.
Mamografi çektirmek için belden yukarıdaki giysilerinizi çıkarmanız gerekir. Örtünmeniz için bir örtü verilecektir. Bir teknisyen (genellikle kadın) memenizi tetkik için doğru biçimde yerleştirecektir. Grafi çekilirken sadece birkaç saniye basınç uygulanmaktadır. Tüm işlem yaklaşık 20 dakika sürmektedir.
Mamografi çekilen her on kadından birinde daha fazla görüntü alınmasına ihtiyaç duyulur, ancak bu kadınların çoğunda meme kanseri yoktur, bu yüzden böyle bir durumla karşılaşırsanız telaşa kapılmayın. Her 1,000 mamografiden sadece bir veya ikisinde kanser tanısı konulmaktadır.
Meme kanseri riski yüksek olan kadınların en iyi yaklaşım için doktorlarıyla konuşmaları gerekir. Daha genç yaşta mamografi çektirmeye başlamaları, daha sık çektirmeleri veya başka testler yaptırmaları yararlı olabilir. Eğer yüksek risk taşıyorsanız doktorunuz ultrasonografi veya MRG (manyetik rezonans görüntüleme) önerebilir.
Klinik meme muayenesi (KMM); doktor, hemşire veya asistan doktor gibi bir uzman tarafından memelerinizin muayene edilmesidir. Bu muayene için belden yukarıdaki giysilerinizi çıkarmanız gerekir. Muayene eden kişi ilk olarak memelerinizin büyüklük veya şeklinde bozukluk olup olmadığına bakacaktır. Daha sonra, parmaklarının etli kısımlarıyla yavaşça dokunarak memelerinizde yumru olup olmadığına bakacaktır. Eğer bilmiyorsanız kendi kendine meme muayenesinin nasıl yapıldığını öğrenmek için bu iyi bir fırsattır.
Kadınların memelerinin normalde nasıl göründüğünü ve hissedildiğini bilmeleri ve herhangi bir değişikliği hemen doktorlarına bildirmeleri gerekir. Bir değişiklik saptamanız kanser anlamına gelmez.
Memelerinizin nasıl göründüğü ve hissedildiğini bilmeniz, meydana gelebilecek herhangi bir değişikliği fark etme şansınızı arttırır. Belirli bir program izleyerek, memelerinizi adım adım incelemeyi de tercih edebilirsiniz. Kendi kendine meme muayenesi (KKMM) için en uygun zaman memelerinizin hassas veya şiş olmadığı zamandır. Herhangi bir değişiklik saptarsanız hemen doktorunuza başvurunuz.
Meme implantı (silikon) olan kadınlar da KKMM yapabilirler. Cerrahınız implantınız sınırlarını belirlemesi, ne hissettiğinizi anlamanıza yardımcı olabilir. İmplantlar meme dokusunu iterek muayeneyi kolaylaştırabilirler.
Meme kanseri olduğunuzu düşündürecek herhangi bir sebep varsa başka testler yaptırmanız gerekir. Size bazı sorular sorup tam bir fizik muayene yaptıktan sonra (klinik meme muayenesi dâhil) doktorunuz aşağıdaki testlerden yaptırmanızı önerebilir:
Mamografiler : Mamografiler genellikle tarama için kullanılsa da, meme kanseri olduğunuzu düşündüren bir sebep olduğunda da yapılabilir. Bunlara tanısal mamografiler adı verilir. Böyle bir mamografi, her şeyin yolunda olduğunu ve tekrar yıllık mamografilere dönebileceğinizi gösterebilir ya da biyopsi yapılması gerektiğini de gösterebilir. Mamografide tümör görülmese de, sizin veya doktorunuzun bir yumru hissetmeniz durumunda biyopsi yapılması gerekebilir. Bunun istisnası, ultrason ile yumrunun kist olduğunun gösterilmesidir. Mamografiler genç kadınlarda daha az etkindir çünkü memelerinin daha sıkı olması tümörü gizleyebilir. Hamile veya emziren kadınlar için de aynı durum geçerlidir. Meme kanserlerinin çoğu yaşlı kadınlarda görüldüğü için bu durum bir sorun oluşturmaz. Ancak, meme kanseri açısından genetik risk taşıyan genç kadınlar için bu bir sorundur çünkü bu kadınlarda genellikle daha genç yaşta kanser ortaya çıkmaktadır. Bu nedenle, artık bazı doktorlar bu kadınların taranmasında mamografi ile birlikte MRG yapılmasını da önermektedir. Mamografi ile kanser olup olmadığı kesin olarak gösterilemez. Eğer mamografisiz olası bir soruna işaret ediyorsa, meme dokusu örneği alınır ve mikroskop ile incelenir. Bu işleme biyopsi adı verilir.
Meme ultrasonu: Ultrason, ses dalgaları kullanılarak vücudun bir bölgesinin görüntülenmesidir. Ses dalgalarının yansımaları bilgisayar tarafından toplanarak ekranda bir görüntü (resim) oluşturulur. Ultrason, mamografi ile birlikte kullanılabilecek iyi bir yöntem haline gelmiştir. Yaygın olarak bulunmakta ve diğer testlerden daha ucuza mal olmaktadır. Genellikle, mamografi ile bulunan belirli bir bölgeye bakmak için kullanılır. Ayrıca, iğne ile sıvı çekilmesine gerek kalmadan kist ile katı kitleler arasında ayırım yapma olanağı sağlar.
MRG (manyetik rezonans görüntüleme): MRG’de X ışınları yerine radyo dalgaları ve kuvvetli mıknatıslar kullanılır. Bilgisayar aracılığıyla bu dalgalar son derece detaylı bir görüntü haline getirilir. Mamografilerde bulunan kanserlerin veya meme kanseri riski yüksek kadınların incelenmesinde özel MRG türleri kullanılabilir. Bu yöntemle küçük kanserlerin bulunmasının gerçekten hayat kurtarıcı olup olmadığı henüz bilinmemektedir. Durumunuz hakkında doktora daha fazla bilgi verebilecek bazı başka testler de bulunmaktadır. Bu testlerden birini yaptıracak iseniz, çekinmeden doktorunuzdan size test ile ilgili açıklama yapmasını isteyiniz.
Duktografi: (galaktografi olarak da adlandırılır.) özel bir röntgen tetkiki olup, meme başı akıntısının sebebinin belirlenmesinde bazen yardımcı olmaktadır. Meme başındaki kanalın açıklığına ince plastik bir boru yerleştirilir. Röntgen filminde kanalın görülmesini sağlayan bir madde enjekte edilir. Kanalın içinde bir kitle varsa görüntülenebilir. Akıntı varsa, sıvı alınarak kanser hücreleri açısından araştırma yapılabilir.
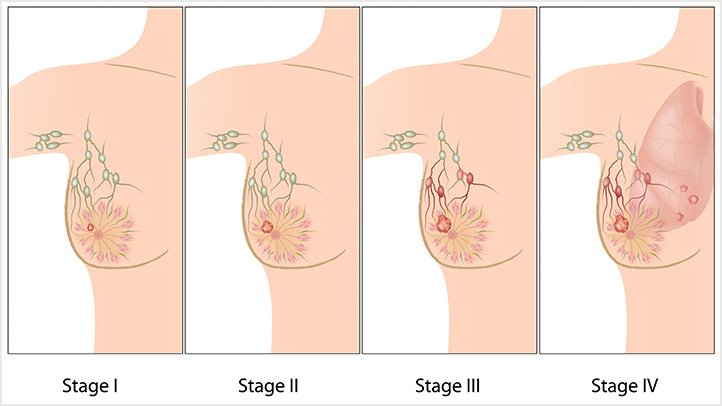
Kanser tedavisini belirleyebilmek için, hastalığın evresininin bilinmesi gerekir. Hastalığın evresi, tümörün boyutu ve ne kadar yayıldığıyla ilgilidir. Evrelendirmede, kanserin yayılıp yayılmadığını, yayıldıysa vücudun hangi bölgelerine yayıldığını öğrenmek için röntgen ve laboratuvar testlerinden yararlanılır. Meme kanseri genellikle ilk olarak koltuk altı lenf bezlerine (axillary lymph nodes) yayılır. Kanserin boyutu, çoğunlukla, memedeki tümörün ve koltukaltındaki lenf bezlerinin ameliyatla alınmasına kadar bilinmez.
Meme kanseri tanısı konan hasta doktorunun şu soruları yanıtlamasını isteyebilir.
Doktorlar meme kanserini aşağıdaki evrelerle tarif eder:
Evre 0 ‘a carcinoma in situ denir.
Evre I, yayılabilen meme kanserinin başlangıç safhasıdır. Bu evrede tümör boyutu 2 cm. den geniş değildir ve kanser hücreleri memeden başka yere (lenf bezlerine) yayılmamıştır.
Aşağıdaki durumların her biri Evre II safhasıdır.
Evre III A ve B olarak ayrılır:
Evre III A, memedeki kanserin çapının 5 cm.den küçük olduğu ve koltukaltındaki lenf bezlerine ve çevredeki dokuya yapıştığı ya da tümör çapının 5cm. den fazla ve koltuk altındaki lenf bezlerine yayılmış olduğu durumdur.
III B evresi, tümörün göğüs duvarına veya meme derisine doğru büyümüş veya göğüs kemiğinin (sternum) altındaki lenf bezlerine yayılmış olduğu durumdur.
Inflamatuvar meme kanseri, III B evresindeki meme kanserinin bir tipidir. Çok nadir görülür. Meme derisi kızarır ve şişer, çünkü kanser hücreleri meme derisinin lenf kanallarını tıkamıştır.
Evre III C: Kanserin göğüs kemiğinin altındaki ve koltukaltındaki lenf bezlerine, ya da köprücük kemiğinin altındaki veya üstündeki lenf bezlerine yayıldığı durumdur. Bu evrede ilk meme tümörünün çapı önemli değildir .
Evre IV : Uzak metastatik kanserdir. Kanser vücudun diğer bölgelerine sıçramıştır.
Tekrarlayan kanser, tedaviden sonra tekrar oluşan kanserdir. Kanser, lokal (meme veya göğüs duvarında) olarak veya vücudun herhangi bir bölgesinde (kemik,karaciğer,akciğer gibi) tekrarlayabilir.
Evrelere göre oran
Evre 0 %100
Evre I %98
Evre II %88
Evre III A %56
Evre III B %49
Evre III C %16

Meme kanserinde, memede bazı değişiklikler oluşabilir. Kadınlar, kendi kendini muayene sırasında buna dikkat etmelidir.
Meme ve memebaşında farklılık , Memenin yanında ve/ya da koltukaltında bir kitle veya kalınlık
Memebaşı akıntısı : Memebaşından kendiliğinden olan, tek taraflı, kanlı veya beyaz renkte bir akıntı önemlidir. Bu durumda hemen doktora müracaat edilmelidir. Bazı kadınlar, meme başını sıkarak akıntı geldiğini söylemektedirler. Bunu tavsiye etmiyoruz. Fibrokistik meme değişikliğinde memebaşından gri-yeşil renkte bir akıntı olabilir. Bu önemli bir belirti değildir.
Her ne kadar erken meme kanserinde kitleden dolayı ağrı/acıma olmasa da, memedeki ağrı, veya başka bir belirtinin sürmesi durumunda doktora başvurulmalıdır. Çoğunlukla kitle ile birlikte ağrı olması memede ani oluşan kistlerle ilgilidir.
Adet döneminden hemen önce ortaya çıkan ve âdetten sonra kaybolan veya boyutça küçülen yumrular hemen her zaman önemsizdir. Bu tür değişiklikler bazen fibrokistik değişiklikler olarak yorumlanır. Memenin üst-dış kısmında daha sık görülmekle birlikte, memenin herhangi bir bölgesinde ortaya çıkabilirler. Menopoz öncesi yaşlarda bu tür değişikliklerin daha sık görülme eğilimi vardır. Bu değişikliklerin kesin nedeni bilinmemekte, kadın hormonları olan östrojen ve progesterona memenin anormal bir aşırı yanıtını yansıttığı düşünülmektedir. Koltukaltındaki lenf bezleri de memedeki, koldaki (böcek ısırması, kesik, kurdeşen) veya koltuk altındaki (tıraş etmeniz durumunda) günlük değişikliklere yanıt verdiğinden, boyutlarında değişiklik meydana gelebilir.
Memede giderek büyüyen bir bölge veya yumru gibi belirtiler varsa, fizik muayene, ultrasonografi ile değerlendirilmesi ve hatta mamografi çekilmesi, ayrıca sıvı veya doku örneği alınarak incelenmesi önerilir.
Meme başındaki, çeşitli kremler kullanılmasına karşın ortadan kalkmayan, pullu, bazen kaşıntılı döküntüler iyi huylu olabilir (kanser değildir). Ancak bunların Paget hastalığı adı verilen, nadir bir meme kanserine bağlı olma olasılıkları da vardır. Memenin Paget hastalığı genellikle bir döküntü ile başlar. Zamanla, meme başına akan süt kanalları boyunca büyüyebilir. Erken yakalanırsa tedavi edilebilir. Steroidli kremlerle tedavi edildiğinde ortadan kalkan döküntülerin ciddi olmadıkları söylenebilir. Herhangi bir şekilde döküntünün tekrar ortaya çıkması veya kaybolmaması durumunda doktorunuzun biyopsi önerisi iyi bir fikirdir.
Mikrokalsifikasyon (kireçlenme) : mamografide küçük birbirine benzemeyen ve kümelenmiş kireçlenmelerin (mikrokalsifikasyon) görülmesi önemli bir bulgu olabilir. Bunu daha ileri değerlendirme gerektirip gerektirmediğne doktorunuz ve radyoloji uzmanı karar verecektir.
Memenin içerisinde kanser gelişmesi ve bu oluşan kanserli dokunun muayene veya radyolojik incelemelerle saptanabilir hale gelmesi için bir süre geçmelidir. Meme kanseri tanısı konulan hastaların yaklaşık %80’inin şikayeti memede ele gelen kitledir. Bu nedenle, erişkin her kadının düzenli olarak kendi kendine meme muayenesi yapması önerilir. Kendi kendine meme muayenesi yapan kadın kendi memesini tanır, böylece memede oluşan en küçük değişiklikleri bile erkenden farkedebilir. Bu durum erken tanı için oldukça önemlidir. Daha küçük boyutta ve daha erken evrede saptanan meme kanserleri tam şifa ile tedavi edilebilir. Bu nedenle kadınların bilinçlenmesi ve farkındalık oluşması için toplumun her kesimi gayret göstermelidir.
Meme kanserinin en sık bulgusu ele gelen kitledir. Meme kanserinde saptanan kitlelerin özelliği sert ve düzensiz sınırlı olması ve rahat hareket etmemesidir. Çevre dokulara, göğüs kasına veya cilde yapışıklık gösterebilir. Memedeki kitleye koltuk altında kitle eşlik edebilir, kitle çevresinde ülserleşme, deride iyileşmeyen yara oluşumu görülebilir. Meme cildi ve meme başında değişiklikler de diğer bulgulardır. Meme kanserinin başka organlara yayılması durumunda, yayıldığı organa ait bazı şikayetler görülebilir. Kemik yayılımında (metastazı) bacak, kol veya bel ağrısı, karaciğer metastazlarında karın ağrısı, sarılık, akciğer metastazlarında nefes darlığı, öksürük, beyin metastazlarında görme bozukluğu, baş ağrısı veya baş dönmesi gibi şikayetlerle de hastalar nadiren de olsa müracaat edebilirler. Başka organlara yayılan tümörler genelde daha büyük hacme ulaşan ve öncesinde memede bir bulgu veren tümörlerdir.
Meme kanseri belirtileri şu şekilde özetlenebilir;
Yukarıda bahsedilen bulguların varlığında vakit kaybetmeden gerekli incelemeler yapılmalı, tanı konulmalı ve tedavi planlanmalıdır. Bahsedilen bulgular ortaya çıkmadan, tarama testleri ile meme kanserinin erken tanısı mümkündür. Meme kanseri kadınların en sık görülen kanseri olduğundan ve tarama testleri ile erken tanı mümkün olduğundan, bütün kadınlar hiçbir şikayetleri olmasa bile belirli aralıklarla tarama testlerini yaptırmalıdırlar.
Meme kanserinin tedavisinde başarı oranınını, bir başka deyişle hastanın geleceğini ve sağkalım (yaşama zamanı) sürelerini belirleyen en önemli faktörler meme kanserinin evresi (yayılım durumu) ve tümörün biyolojik özellikleridir. Meme kanserine erken tanı konulması tedavi seçeneklerinin sayısını çoğaltır, tedavinin başarı şansını yükseltir ve yaşama şansını / genel sağkalım oranını arttırır. Meme kanseri, belirtiler ortaya çıkmadan tarama testleri ile tespit edilirse başarı ile tedavi edilebilir ve hastalar yaşamlarına normal şekilde devam edebilirler. Aynı zamanda tümör boyutunun küçük olması nedeniyle memenin ve koltuk altı lenf bezlerinin korunması da mümkün olabilmektedir. Bu durum, zaten yaşam süresi açısından başarıyla tedavi edileceğine inandığımız erken evre meme kanseri hastasının yaşam kalitesinin de korunmasını sağlar.
Özetle meme kanseri tedavisinde 3 hedefimiz vardır;
1) Hastanın yaşaması (genel sağkalım – overall survival)
2) Hastanın hastalıksız yaşaması (hastalıksız sağkalım – disease free survival)
3) Yaşam kalitesi (memeyi korumak, meme alınacaksa yeni meme yapmak, koltuk altı lenf bezlerini korumak)
İşte, erken evrede yakalanan hastalarda, bu üç g-hedefe ulaşma şansımız daha yüksek olmaktadır. Bu nedenle, tüm kadınlarda farkındalık oluşması, meme kanseri ile ilgili bilgilenmeleri, belirli aralıklarla hiçbir şikayetleri olmazsa bile kontrollerini yaptırmaları hayati önem taşır.
Meme kanserinin erken teşhisi için yapılması gerekenler;
Meme kanserinde tümörün erken evrede bulunabilmesi ve başka organlara yayılmadan tanı konulabilmesi için kadınların kendi kendine meme muayenesi yapmaları önemlidir. Kendi kendine meme muayenesi, 20 yaşından itibaren yapılmalıdır. Meme dinamik bir organ olduğundan ve ay boyunca hormonal değişiklikler nedeniyle farklılıklar gösterebileceğinden, kendi kendine meme muayenesi her ay aynı dönemde yapılmalıdır. Bu şekilde, zaten dönemsel değişiklikler gösteren meme dokusunun kadın tarafından tanınması sağlanır. Kendi kendine meme muayenesi düzenli yapan kadın kendi memesini tanır. Bunun için hep aynı dönem, yani adet bittikten yaklaşık 5-7 gün sonrası tercih edilmelidir. Adet bittikten 5-7 gün sonraki dönem, memelerdeki hassasiyetin en az olduğu, ödemin, ağrının ve şişliğin azaldığı ve muayenenin en rahat yapılabileceği dönemdir. İşte adet bittikten 5-7 gün sonra kendi kendine meme muayenesi yapan kadın, hep aynı dönemde memesini kontrol edeceğinden, kendi memesinin normalini öğrenir. Böylece, memede oluşan en küçük değişiklikleri bile erkenden farkedebilir. Kanser olursa, bunu göreceli olarak daha erken farkedebilir, bu hastanın yaşam süresini bile etkileyebilir. Bu nedenlerle, hiçbir şikayeti olmazsa bile, her kadın kendi kendine meme muayenesi yapmayı alışkanlık haline getirmeli ve her ay düzeli olarak adet bittikten sonra muayenesini yapmalıdır. Bunun dışında, ek risk faktörleri yoksa her kadının 20 yaşından sonra 40 yaşına kadar 3-4 yılda bir doktor muayenesi yaptırması yeterli olacaktır.
Kendi kendine aylık meme muayenesine kadınlar 40 yaşından sonra da devam etmelidirler. Menopoz sonrasında da kendi kendine meme muayenesi aylık olarak devam etmelidir ve her ayın aynı gününde yapılmalıdır. Emziren anneler, kendi kendine meme muayenesini, emzirdikten veya memelerindeki sütü boşalttıktan sonra yapmalıdırlar. Meme kanserinin erken teşhisi için 40 yaşından sonrası diğer öneriler, yıllık doktor muayenesi ve mamografi çekimidir. Tarama amacıyla (screening) mamografi çekimine 40 yaşında başlanmalı, 50 yaşına kadar 2 yılda bir, 50 yaşından 70 yaşına kadar yılda bir çekilerek devam edilmelidir. Son yıllarda, 35 yaş dolaylarında da bir kez mamografi çekilmesi, 40’lı yaşlarda çekilecek mamografilere referans olması nedeniyle önerilmektedir.
Klinik ortamda hekim tarafından yapılan meme muayenesi fiziksel bir muayene olmaktadır ve memede herhangi bir anormallik olup olmadığını tespit etmek için yapılmaktadır. Muayene sırasında el parmakları meme üzerinde bastırılarak ve genellikle yuvarlak çizilerek dolaştırılır. Bu sırada anormal bir doku varsa hissedilir. Eğer meme muayenesi sırasında anormal bir doku tespit edilirse, bulunan yumrunun büyüklüğü ve şekli, meme cildi veya altta yer alan göğüs kası ile olan ilişkisi, çevre dokulara yapışık olup olmadığı, eşlik eden meme cildinde ve meme başında bir değişiklik olup olmadığı kontrol edilir.
Memede bir yumru / kütle bulunduğunda doktorunuz genellikle mamografi ve ultrasonografi tetkiklerini ister. Genç hastalarda istenen tetkik genellikle tek başına ultrasonografi iken, yaşı 35 ve üzerinde olan hastalarda her iki tetkik birden istenir. Gelen sonuçlara göre izlenecek yol haritası belirlenir ve doktorunuz bu konuda size ayrıntılı olarak bilgi verir.
Hekim tarafından yapılan muayene dışında kadınlar her ay evlerinde kendi kendilerini muayene etmelidirler. Bu muayenenin nasıl yapılması gerektiği hekim veya diğer sağlık çalışanları tarafından detaylı bir şekilde anlatılabilir. Burada dikkat edilmesi gereken nokta, elle yapılacak olan muayenenin adet döneminin tamamlanması sonrasında 5-7 günü takiben yapılmasıdır. Erekn teşhis için, kendi kendine meme muayenesi, doktor tarafından meme muayenesi ve 40 yaş sonrasında düzenli tarama mamografileri çekilmelidir. Bu şekilde hem erken teşhis, hem de erken teşhis nedeniyle meme kanserine bağlı ölüm oranlarının azalması mümkündür.
Meme kanseri tedavisinde en önemli basamaklardan biri cerrahidir. Meme kanserinde cerrahi girişim temel olarak iki ana başlık altında incelenir.
1) Memeye cerrahi girişim (memenin tam olarak veya kısmen alınması ve yeni meme yapılması)
2) Koltuk altına cerrahi girişim (lenf bezlerine yayılımı saptamak, yayılım durumunda koltuk altı lenf bezlerini temizlemek)
Meme için yapılan cerrahi girişimler
1) Mastektomi – memenin tamamen alınması
Basit mastektomi – meme tamamen alınır, geride doku kalmaz, göğüs duvarı düzleşir, yerine aynı seansta yeni meme yapılmaz.
Cilt koruyucu mastektomi – subkutan mastektomi – memenin içi boşaltılır, meme cildi korunur, içerisi hastanın kendi dokusu veya silikon balon (ekspander) / protezle doldurulur.
Meme başı koruyucu mastektomi – nipple areola sparing mastektomi – memedeki tümörün meme başına uzak olduğu durumlarda, cilt koruyucu mastektomide olduğu gibi meme cildi korunur, ek olarak meme başı ve meme ucu da korunur, içerisi hastanın kendi dokusu veya silikon balon (ekspander) / protezle doldurulur.
2) Meme koruyucu cerrahi – memedeki tümör bir miktar çevre meme dokusu alınarak temizlenir, meme tamamen alınmaz.
Özetle, memeye yapılan girişimler mastektomi (memenin tamamen alınması) ve meme koruycu cerrahi (memenin korunması) olarak özetlenir. Memenin tamaman alındığı ve mastektomi denilen ameliyatta, hastanın klinik ve tümör özellikleri uygunsa ve hasta istiyorsa, eş zamanlı yeni meme yapılabilir. Bu durumda genellikle, meme cildinin korunduğu bir girişim (cilt koruycu mastektomi – nipple areola koruyucu mastektomi) gerçekleştirilir ve eş zamanlı olarak yeni meme yapılır (hastanın kendi dokusu veya silikon protez / balon yardımıyla).
Meme koruyucu cerrahi yapılan hastalarda kozmetik sonuç, yaşam kalitesi ve sonrasında yapılacak radyoterapi komplikasyonlarının daha az oranda görülmesi açısından büyük önem taşır. Bu nedenle, gerekli hastalarda onkoplastik cerrahi girişim adı verilen memenin yeniden şekillendirmesi (remodelling) şeklindeki girişimler yapılabilir. Bu konu ilgili bölümde çok daha detaylı olarak ele alınacaktır.
Meme kanseri (invaziv meme kanseri) olan hastalarda memeye ek olarak koltuk altına da girişim yapılır. Muayene ve radyolojik bulgulara göre koltuk altının negatif olduğu yani tümörün koltuk altına yayıldığına dair bir bulgunun bulunmadığı hastalarda, koltuk altı kontrol edilir. Bu işlemin adı sentinel nod biyopsisi – bekçi lenf nod biyopsisidir. Bu şlem için, memeye radyoaktif madde (teknesyum) ve / veya mavi boya verilerek lenfatik haritalama yapılır. Koltuk altının girişlimdeki ilk lenf nodu bulunur ve çıkarılır. Yapılan ameliyata göre, ameliyat sırasında çıkarılan bu lenf nodu patolog tarafından incelenir. Koltuk altına yayılımın (koltuk altı metastazı – aksiller metastaz – aksiller tutulum) olduğu hastalarda, koltuk altındaki tüm lenf bezleri (nodları) çıkarılır. Koltuk altındaki tüm lenf bezlerinin çıkarılması işlemine aksiller diseksiyon adı verilir.
Son dönemlerde meme kanseri tedavisi için uygulanan cerrahi operasyonlar arasında meme koruyucu cerrahi ve koltuk altına yönelik olan bekçi lenf düğümü örneklemesi oldukça popülerdir. Bu tedavi seçeneklerinin uygulanabilmesi için tümörün erken bir dönemde teşhis edilmesi gerekmektedir. Meme koruyucu cerrahi çok erken evrelerde ve meme volümünün uygun olduğu durumlarda uygulanmaktadır. Kadınların meme kanserikonusunda bilinçli davranması ve düzenli kontrollerle meme kanserinin erken teşhis edilebilmesi sayesinde bu yöntem oldukça sık uygulanır olmuştur. Diğer tedavi yöntemlerine göre yaşam kalitesi meme koruyucu cerrahi ve bekçi lenf düğümü biyopsisi (sentinel nod biyopsisi) ile çok daha az olumsuz etkilenir. Bu nedenle kadınlarınmeme kanseri varlığını erken dönemde teşhis edebilmesi için elle muayeneyi ve mamografi çektirmeyi ihmal etmemeleri gerekmektedir.
Meme koruyucu cerrahinin uygulanamayacağı hastalarda veya hastanın meme koruyucu cerrahiyi tercih etmemesi durumunda mastektomi (memenin tümüyle alınması) yapılır. Meme cildinin korunduğu ve eş zamanlı yeni memenin yapıldığı girişimlerin başarı şansı yükseldikçe ve erken teşhis ile birlikte meme koruyucu cerrahi yapılan hasta oranları arttıkça standart mastektomi yapılan hasta oranı azalmaktadır. Memenin tümüyle alınmasının gerektiği hastalarda, meme ve tümör özellikleri uygunsa meme cildi ve / veya meme başı korunabilmekte ve eş zamanlı yeni meme (meme rekonstrüksiyonu) yapılabilmektedir. Böylece meme koruyucu cerrahidekine benzer şekilde, memenin tamamen alındığı ve eş zamanlı meme rekonstrüksiyonu yapılan bu hastalarda hasta memnuniyeti artmakta ve yaşam kalitesi skorları yükselmektedir.
Meme kanseri için uygulanacak olan cerrahi tedavi yöntemleri, hastanın yaşına, fiziksel özelliklerine, alışkanlıklarına, psikolojik durumuna, tümör özelliklerine, hastalık evresine, hasta isteğine, cerrahın tecrübesine, eldeki imkanlara ve kurum prensiblerine göre belirlenir ve hasta ile tartışılarak ve alternatif tedavi seçenekleri konuşularak belirlenir.
Meme Kanserinde Tıbbi Tedavi
Meme kanseri tedavisinde son yıllarda oldukça büyük gelişmeler yaşanmıştır. Günümüzden 10 yıl önce meme kanseri östrojen hormonuna duyarlı ve duyarsız olmak üzere ikiye ayrılmaktaydı. Bugün ise çok daha ayrıntılı olarak tümör özelliklerine göre ayırım yapılabilmesi mümkün olsa da daha kolay anlaşılması açısından meme kanseri 4 gruba ayrılarak incelenir. Immünohistokimyasal inceleme sonuçlarına göre meme kanserinin alt grupları;
Östrojen hormonuna duyarlı olan tümörler (Luminal A)
Östrojen hormonuna duyarlı olan aynı zamanda Her2 reseptörü taşıyan tümörler (Luminal B)
Östrojen hormonuna duyarsız ve Her2 reseptörü taşıyan tümörler (HER 2 pozitif)
Östrojen hormonu ve Her2 reseptörü taşımayan tümörler (Tripple negative – üçlü negatif)
Meme kanseri hakkında elde edilen bilgiler sayesinde uygulanacak tedavinin de kişiye ve tümöre özel olması gerektiği söylenebilir. Böylece tedaviler daha başarılı olmakta ve meme kanseri hastalarının iyileşme oranı yükselmektedir. Erken evrelerde teşhis edilen meme kanserinde uygulanan ameliyat sonrası tıbbi tedavinin amacı hastalığın yeniden ortaya çıkma riskini azaltmaktır. Adjuvan tedavi olarak tanımlanan, ameliyat sonrası verilen koruyucu tedavilerde,
Hastanın yaşı
Hastanın fiziksel özellikleri ve ek hastalıkları
Eşlik eden hastalıklar
Tümör özellikleri
Hastalığın evresi dikkate alınarak karar verilir.
Adjuvan (koruyucu) tedavinin belirlenmesinde yukarıda belirtilen faktörler dikkate alınarak bir karar verilir. Gerekli durumlarda, cerrahi sonrasında kemoterapi verilir. Bazen hormonoterapi veya hedefe yönelik tedavi verilebilir. Hastanın yaşına, tümörüne, evresine, beklenen yaşa süresine ve uygulanacak tedavinin öngörülen katkısına göre, kemoterapi, hormonoterapi, hedefe yönelik tedavi seçeneklerinden biri veya birkaçı uygulanabilir. Bu tedavi seçenekleri sistemik tedavi olarak tanımlanmaktadır. Tümörün koltuk altına yayıldığı durumlarda, hasta yaşının 40’ın altında olduğu durumlarda genellikle kemoterapi uygulanma kararı verilebilmektedir. Elbette, sadece yaş ve koltuk altı durumu değil, daha önce bahsedilen tümörün biyolojik özellikleri, hastanın fiziksel kapasitesi, öngörülen tedavi katkısı gibi birçok faktör dikkate alınarak tedavi planı oluşturulmaktadır. Hastaların tedavi kararları, cerrah, medikal onkolog, radyasyon onkologu, radyolog, patolog, nükleer tıp uzmanı, plastik cerrah, psikolog katılımı ile yapılan multidisipliner meme kanseri konseyinde tartışılarak belirlenir. Meme koruyucu cerrahi yapılan hastalarda ek olarak radyoterapi de rutin olarak uygulanır. Tümör özelliklerine göre hedefe yönelik tedavi kararı verilen hastalarda trastuzumab adı verilen hedefe yönelik tedavi radyoterapi sonrasında 1 yıla tamamlanır.

Eğer tanı kanser ise, doktor alınan doku için özel laboratuvar testleri isteyebilir. Bu testler,, doktorun söz konusu kanser hakkında daha fazla bilgi sahibi olmasını ve uygun tedaviyi planlamasını sağlar.
Meme kanseri olan kadınlara, hormon reseptör testleri ve diğer yardımcı testler de yapılır. Hormon reseptör testi, kanserin büyümesi için hormona (östrojen veya progesteron) ihtiyaç duyup duymadığını belirler; test sonucu, doktorun doğru tedaviyi uygulamasını mümkün kılar.

Memeler, süt yapabilen bezlerdir. Her meme , kaburgaların üzerindeki göğüs kaslarının. önündedir. Her meme lob denilen 15 ile 20 kısımdan oluşur. Loblar küçük lobülleri; lobüller, süt üreten küçük bezleri kapsar. Süt, lobüllerden ve duct denen ince kanallardan geçerek memebaşından akar. Memebaşı areola denen koyu renkli cilt bölgesinin merkezidir. Lobül ve kanalların arasını yağ ve bağ dokusu doldurur. Memeler aynı zamanda lenf denen renksiz sıvıyı taşıyan lenf kanallarını da içerir. Lenf kanalları küçük yuvarlak lenf bezlerine açılır. Memeye ait lenf bezi grupları memeye yakın olan koltukaltında, köprücük kemiğinin üstünde ve sternumun (iman kemiği) yanında bulunur. Lenf bezleri lenf sisteminde olabilecek bakteri, kanser hücreleri ve diğer zararlı bileşenleri tutar.

Memede kitle fark edildiğinde, gecikmeden uzman doktorla görüşülmelidir. Kitlenin ele gelmesi genellikle kanseri düşündürür.
Unutulmamalı! Kesinlikle savsaklanmamalı!
Memedeki her kitle kanser değildir.
Tüm meme kitlelerinin %80-85′i, özellikle 40-50 yaş altında, kanser dışı nedenlere bağlıdır.
İyi huylu nedenler, fibrokistler, fibroadenom, meme absesi, yağ nekrozudur.
Kanser açısından şüpheli kitleler genellikle sert, düzensiz kontürlü ve hareketsizdir.
Fibrokistler, içi sıvı dolu keseciklerdir. Ağrısız, hareketli, düzgün sınırlı ve yumuşak kıvamlıdır.
Unutulmamalı!!!
Meme kanserine bağlı kitlelerin % 90 ı ağrısızdır.
Fibrokistik meme hastalığı
Tüm kadınların yaklaşık %60′ında görülür.
30-50 yaş arasında sık rastlanır.
Menopoz sonrası ender; doğum kontrol hapı kullanan kadınlarda daha da ender görülür.
Nedeni tam olarak bilinmemektedir. Menopoz sonrası nadir görülmesi, yumurtalık hormonlarıyla ilişkisinin olduğunu düşündürmektedir.
Risk etmenleri: Kalıtım ve beslenmeyle (aşırı yağlı beslenme, fazla kahve tüketimi) ilişkili olabilir.
Nedeni bilinmemektedir. Yağ tüketiminin artmasıyla ilişkili olabilir.
Genç kızlık dönemi ve 20 li yaşlarda en sık görülür.
30 yaşın üstünde nadiren görülür.
Tek veya her iki memede, bir veya daha çok sayıda olabilir.
Yağ nekrozu
Travmaya bağlı olarak gelişir.
Kitlenin yakınındaki deride morluk görülebilir.
Kitlede duyarlılık olabilir.
Deride veya memebaşında çökme ve çekinti olabilir.
Biyopsi yapılmadan meme kanserinden ayırdedilemez.
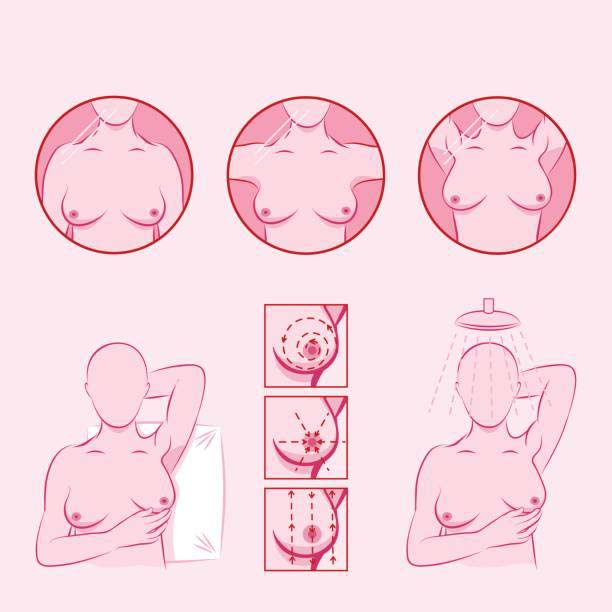
Muayene için en uygun dönem
Muayene
Belden üst bölüm tamamen soyunuk olarak ayna karşısına geçin. Yeterli ışık olmasına dikkat edin.
Muayenenin 2 bölümü vardır. Gözle inceleme ve elle muayene.
I) Gözle inceleme
Ayna karşısında yapılmalıdır. Muayene edilecek bölgeler, memenin kendisi ve memebaşları, koltukaltları ve memealtı bölgeleri.
Muayene nasıl yapılmalı?
Elinizin üç orta parmağıyla (a), küçük dairesel hareketler çizerek ve baskı şiddetini hafiften kuvvetliye doğru arttırarak muayeneye başlayın.
Sağ meme için sol, sol meme için sağ elinizi kullanın (b,c).
Göğsünüzün tümünü yoklayarak muayene edin.
Aynı muayeneleri diğer göğsünüzde tekrarlayın.
Parmaklarınıza vücut losyonu veya sabun sürüp kayganlığı arttırarak, muayeneyi daha rahat yapabilirsiniz.
Köprücük kemiğinin altından başlayarak, tüm meme bölgesini muayene edin (Şekil A). Elinizi kaldırmadan, kaydırarak birbirine koşut dikey çizgiler çizerek (a), veya köprücük kemiğinin altından başlayıp saat ibresi yönünde giderek içice geçen daireler çizerek (b), ya da meme başında sonlanan oklar şeklinde (c) tüm memenizi muayene edin. Memebaşını, elinizin başparmağı ve işaret parmağı arasında sıkarak, akıntı olup olmadığını kontrol edin.
İlk muayeneler, göğsünüzün yapısını tanımanızı sağlar. Daha sonraki muayenelerde farklı, devam eden bir dolgunluk, kitle farketmeniz durumunda doktorunuzla bağlantı kurun.
Yatarken elle muayene
En rahat muayene şeklidir.
Sırtüstü yatarak yapılabilir.
Muayene edilecek bölgeler
Memenin kendisi ve memebaşları
Koltukaltları ve memealtı bölgeleri
Muayene edeceğiniz taraftaki omuz altına küçük bir yastık veya katlanmış bir havlu yerleştirin.
Aynı taraftaki kolunuzu başınızın üstüne koyun.
Diğer elinizin 3 orta parmağıyla dairesel hareketler çizerek ve baskı şiddetini hafiften kuvvetliye doğru arttırarak muayeneye başlayın (a).
Kolunuzu yana koyun, diğer elinizle koltukaltı bölgesini muayene edin (b).
Memebaşını, diğer elinizin baş ve işaret parmakları arasında sıkarak, akıntı olup olmadığını kontrol edin (c).
Aynı muayeneleri diğer göğsünüzde tekrarlayın.
Ayakta, otururken, ya da duşta elle muayene
Muayene edilecek bölgeler
Memenin kendisi ve memebaşları
Koltukaltları ve memealtı bölgeleri
Muayene nasıl yapılmalı?
Meme muayenesi yapılacak taraftaki kolunuzu başınızın üstüne veya arkasına koyun.
Diğer elinizin 3 orta parmağıyla dairesel hareketler çizerek ve baskı şiddetini hafiften kuvvetliye doğru arttırarak muayeneye başlayın (a).
Koltukaltı bölgesini muayene edin (b).
Memebaşını, diğer elinizin baş ve işaret parmakları arasında sıkarak, akıntı olup olmadığını kontrol edin (c).
Aynı muayeneleri diğer göğsünüzde tekrarlayın.
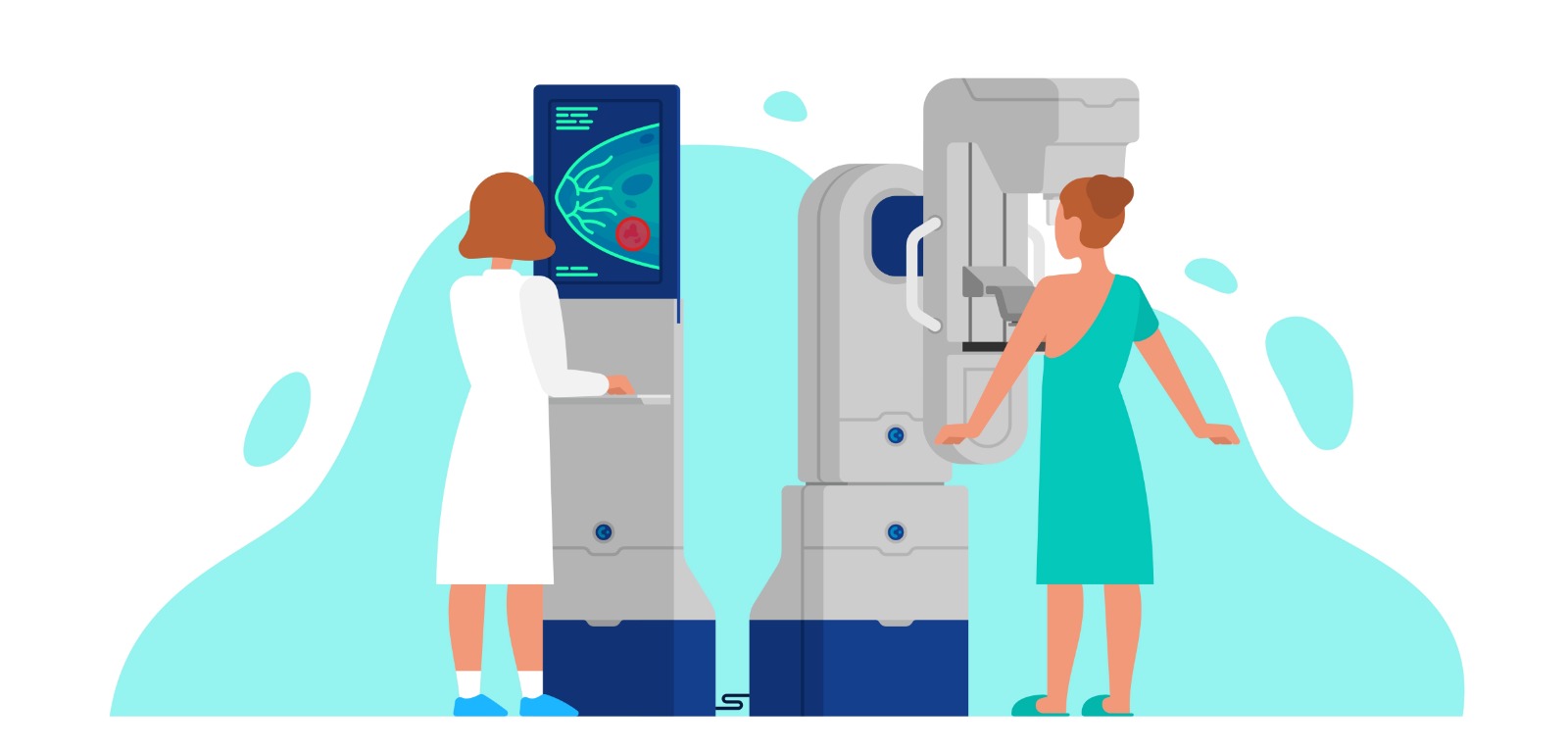

Bilim adamları, meme kanserini önleyecek ilâçlar üzerinde çalışmaktadır.
Yapılan bir çalışmada, östrojen reseptörü antagonisti olan ve meme kanseri tedavisinde kullanılan Tamoksifen’in, yüksek meme kanseri riski olan kadınlarda meme kanseri gelişimini azalttığı görülmüştür. Östrojen reseptörü, meme kanserli hastaların 2/3 ünde memedeki kanser hücrelerinin yüzeyinde bulunur. Bunların Tamoksifen’le tutulması, vücuttaki östrojenin yeni kanserin gelişmesine neden olmasını önler.
STAR adı verilen başka bir çalışmada, Raloksifen adlı ilâcın, meme kanserini azaltmada Tamoksifen’e yakın etkili olduğu, ayrıca kemik erimesini önlediği belirlenmiştir.
STAR çalışması, menopoz evresine girmiş, 35 yaşından büyük ve yüksek riskli kadınlar üzerinde yapılmıştır.

Ameliyat yönteminin seçiminde ve onarımının ne zaman yapılacağı bazı kriterlere göre belirleniyor, Bunda hastanın genel sağlık durumu, yaşı, vücut özellikleri, yapılan mastektomi operasyonunun özellikleri, radyoterapi uygulanıp uygulanmayacağı, diğer memenin durumu, hastanın tercihleri ve plastik cerrahın cerrahi tecrübesi ve yetenekleri gibi birçok faktör rol oynuyor.
Meme protezleri başlıca iki tipe ayrılıyor. İçi jel ve serum fizyolojik (tuzlu su) ile dolu olanlar Her iki protez tipinde de dış yüzey, silikon bir çeperden oluşuyor. Hastanın durumuna göre doğrudan protez yerleştirilerek onarım yapılabildiği gibi (eş zamanlı onarımlarda), önce göğüs duvarındaki yumuşak dokuları genişletmek için “doku genişletici” adı verilen balon yerleştirilip daha sonra bu balon çıkarılarak yerine kalıcı meme protezi konabiliyor. Bu yöntem özellikle geç onarımlarda tercih ediliyor.
Protezle meme onarım ameliyatı, teknik olarak daha basit ve suresi kısa bir yöntem. Ancak bu ameliyatla vücuda yabancı bir cisim yerleştiriliyor ve bu tur onarımlarda enfeksiyon, silikon sızması ya da protezin sönmesi gibi sorunlarla karşılaşabiliyor. Bu yöntemin diğer önemli bir sakıncası da Silikon protez çevresinde sert doku gelişmesi durumunda memenin yeterince doğal bir görüntüye sahip olamaması.
Otojen dokuyla meme onarımları, daha karmaşık ve cerrahı tecrübe gerektiren ameliyatlar olarak kabul ediliyor Otojen doku olarak sıklıkla karın, sırt, kalça se bacaktan hazırlanan dokular kullanılıyor. Bunlar;
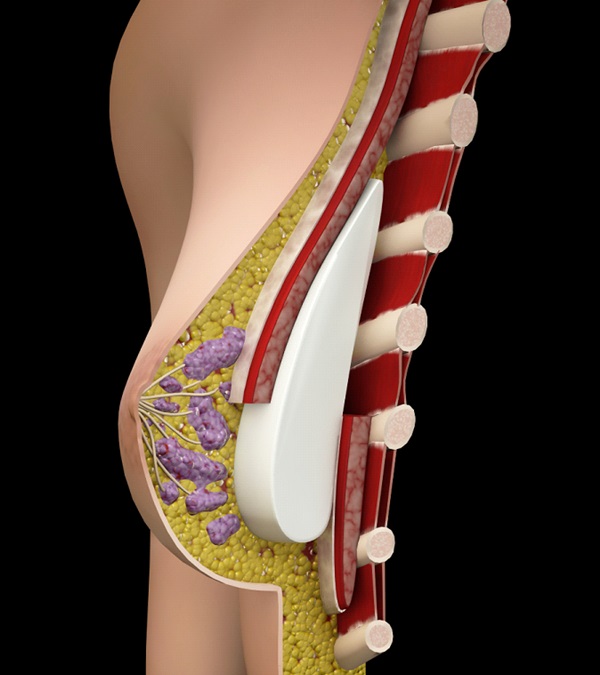
Bazen doğal bir meme görüntüsü elde etmek için birkaç ameliyat gerekebiliyor. İlk ameliyat yani meme dokusunun oluşturulması işlemi en karmaşık olanı. İkinci ameliyat, ucu ve areolanın (memebaşı çevresindeki koyu alan) oluşturulmasıysa daha kolay ve bu işlemler lokal anestezi altında yapılabiliyor. Meme ucu, bölgedeki dokulardan yapılıyor. Çevresindeki koyu renkli alan için dövme yapılabildiği gibi, karşı memebaşından ya da kasıktan alınan deri de kullanılabiliyor.
Tek taraflı meme onarımının yapıldığı durumlarda onarılan memenin ameliyat bitiminde karşı memeyle simetrik olması beklenmiyor. Bu özellikle diğer memenin büyük veya sarkık olduğu durumlar için geçerli. Bu durumda memeler arasında simetriyi sağlamak amacıyla karşı memeye de bazı operasyonlar uygulanabiliyor. Bunlar karşı memenin küçültülmesi, dikleştirilmesi veya büyütülmesi şeklinde olabiliyor.
Ameliyat sonrası ağrı büyük ölçüde İlaçlarla giderilebiliyor. Ameliyatın boyutuna göre rekonstrüksiyon uygulanmamışsa 1-2 gün, rekonstrüksiyon uygulanmışsa 2 ile 5 gün arası hastanede kalmak gerekebiliyor. Meme koruyucu cerrahi uygulanmışsa 1 gün, mastektomi uygulanmışsa 1-2 gün içinde hastalar taburcu ediliyor. Ameliyatta genellikle sıvıların birikmesini engelleyen drenler konabiliyor ve yapılan ameliyata göre bu drenler ameliyat sonrası birkaç gün ile 1-2 hafta arasında alınıyor.
Ameliyat sonrası günlük aktivitelere geri dönme süresi yapılan ameliyatın boyutuna göre değişmekle birlikte, genellikle birkaç günden 4 haftaya kadar değişebiliyor. Otolog rekonstrüksiyon uygulanan hastalarda hastanede kalma süresi protezle meme onarım ameliyatlarına kıyasla daha uzun olabiliyor.
Hastalar drenleri olsa dahi içine su kaçmasını önleyip 2 gün sonra normal hayattaki gibi banyolarını yapabilirler. Banyo sonrası dren kenarı pansumanlarının yenilemesi gerekiyor. İki gün sonrasında ameliyat yaralarının su ile ıslanmasında bir sakınca bulunmamakla beraber, sadece yara üzerine sert tahrişten kaçınmak gerekiyor.
Ameliyatın bitiminden birkaç saat sonrasından itibaren yeme ve içmelerinde bir kısıntı, özel bir diyet uygulanmıyor.
Rekonstrüksiyon İle normal duyu kazanılmıyor, ancak zaman içinde bir miktar duyu gelebiliyor, izlerin çoğu zaman içinde solabiliyor. Ancak bu süre 1-2 yılı bulsa da, izler tamamen kaybolmuyor. Onarımının kalitesi yüksek olduğu sürece, hastalar izleri daha az önemsiyorlar.
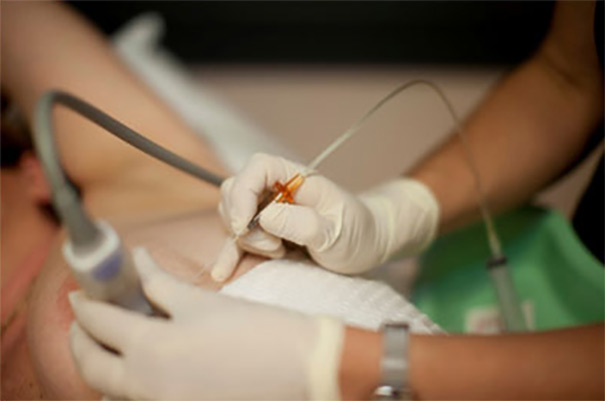
Bu tip serbest doku aktarımı yöntemiyle meme onarımında deri ve derialtı yağ dokusu besleyici damarlarıyla birlikte bağlı bulunduğu karın, sırt veya kalça bölgesinden tamamen ayrılıyor ve damarların alıcı bölgedeki damarlara dikilerek yaşaması sağlanıyor. Bu ameliyat İçin plastik cerrahın mikro cerrahi konusunda deneyimli olması gerekiyor. Çünkü ince damarların birbirine dikilmesi ancak mikroskop altında mümkün olabiliyor.
Otojen dokular içerik olarak meme dokusuna daha çok benziyorlar. Bu özellikleri sayesinde, otojen dokuyla elde edilmiş memenin fiziksel davranışı doğal memeye daha çok benzerlik gösteriyor, duyu hissi protez uygulamalarına göre daha iyi olarak geri geliyor. Ameliyat sonrasında, İzlerin solması ve kullanılan dokuların yumuşaması da memnuniyet duygusunu arttırıyor. Otojen dokular özellikle kilo alıp vermelere normal meme gibi yanıt veriyorlar. Bunun sonucu olarak, onarım sonrası aşın kilo almaya ya da vermeye veya yaşlanmaya bağlı sarkma durumlarında iki meme arasındaki simetri daha doğal kalabiliyor. Ayrıca otojen dokularla onarılan memeler, radyoterapi ve kemoterapi uygulamalarına engel teşkil etmiyorlar.

Kadınlar bilinçlendikçe, meme kanserinde erken teşhis ve etkin tedavi imkânları artıyor. Meme kanseri hakkında bilgilendirme toplantıları, seminerler, konferanslar düzenleniyor. Çünkü hanımlar bilinçlendikçe meme kanserinde erken teşhis ve daha etkin tedavi imkânları da artıyor.
Her kadın farklıdır, her kadının “meme kanseri riski” de farklı olmalıdır ama genetik miras meme kanseri bakımından da çok önemlidir. Ailesinde özellikle anne, teyze, kız kardeşinde meme kanseri olanların bu tatsız hastalığa yakalanma riskleri maalesef beklenenden daha yüksektir.
Çok erken yaşlarda adet görmeye başlamak (özellikle 12-13 yaşından önce), çok geç yaşlarda menopoza girmek (özellikle 55 yaş ve sonrasında), hiç doğum yapmamak veya ilk çocuğa 30 yaşından sonra sahip olmak, yaş dilimi olarak 40’ın, özellikle 50’nin üzerinde bulunmak, gereğinden çok alkol tüketmek (kadınlarda günde 1 ölçüden fazla alkol tüketimi yanlış bir seçimdir), kişisel sağlık hikayesinde meme ve yumurtalık kanseri bulunmak riski artıran faktörlerdir.
İlk çocuğa 30 yaşından önce sahip olan, geç yaşlarda adet görüp erken yaşlarda menopoza giren, çocuklarını olabildiğince uzun süre emziren, fazla sayıda doğum yapan, kilo sorunu olmayan, sigara, alkol kullanmayan kadınlarda risk belirgin olarak azalmaktadır.
Meme kanserine yakalanma riskiyle menopoz sürecinde destek olarak östrojen hormonu kullanımı arasındaki ilişki sık sık gündeme gelen ve çok tartışılan bir konudur. Menopoz dönemindeki ateş basması, uykusuzluk, terleme, çarpıntı, vajinal kuruluk, cinsel dürtüde azalma gibi sorunlardan kurtulmak amacıyla östrojen desteği kullanan kadınlarda meme kanseri riskinin beklenenden daha yüksek olduğu birbirinden çok farklı ülkelerde, çok farklı gruplarda yapılan araştırmalarla da kanıtlanmıştır.
Haklı olarak menopoz belirtileri çok şiddetli olan pek çok hanım bu sorunu belirgin biçimde azaltabilen östrojen desteklerinden faydalanmayı arzu etmektedir. Yine haklı olarak pek çok hekim özellikle konunun temel uzmanları olan kadın hastalıkları uzmanları hastalarına yardımcı olabilmek amacıyla hormon seçeneklerinden de yararlanmayı düşünmektedir.
Tabii ki menopoz belirtileri şiddetli ise hormon tedavisi geçici bir seçenek olabilir. Ama ben ve benim gibi düşünen çok sayıda hekim için oldukça riskli bir seçenektir. Daha da önemlisi, riski olmayan ya da daha başka seçenekler de vardır. Bu yüzden menopoz belirtilerini geçici bir süre (1-2 yıl) azaltmak için bile olsa hormon desteklerinin kullanılması iyi düşünülmesi gereken, ciddi bir karardır.
Özellikle ateş basmaları ve vajinal kuruluk sorunu için hâlâ en etkili tedavi yönteminin hormon desteği olabileceğini kabul etmeme rağmen hem bu desteklerin her hastada işe yaramayabileceğini öğrenmem, hem de söz konusu sorunların başka yollarla, reçeteli bazı ilaçlar, daha da güzeli doğal bazı desteklerle de çözülebileceğini düşünmem nedeniyle öncelikle meme kanseri riskini artırabildikleri için hormon desteklerine sıcak bakmıyorum.
Ayrıca bu ilaçların kalp krizi, felç ve hayatı tehdit edebilecek pıhtılaşma sorunlarına da yol açabilmeleri tereddüdümü daha da artırıyor. Ama yine de kararınızı sizi izleyen kadın hastalıkları uzmanınızla birlikte vermenizi tavsiye ederim. Çünkü her konuda olduğu gibi “hastalık yok, hasta vardır” prensibi ve “her tedavinin kişiye özel tasarlanması” kuralı burada da geçerlidir.
Gerek meme kanserinin erken teşhisinde gerekse memede saptanan herhangi bir kitleyi izlemede ultrason, özellikle de mamografi (meme röntgeni) çok yüksek standartlı tanı yöntemi kabul ediliyor.
Özellikle 40 yaşın altındaki hanımlarda mamografi yerine başlangıçta ultrasonografik incelemelerin yapılması tercih ediliyor. Bu inceleme herhangi bir kitlenin varlığını ve o kitlenin konumunu, yapısını, hatta cinsini belirlemede çok faydalı bilgiler verebiliyor.

Yeni yapılan bir araştırmaya göre kanser tanısı sonrası Tip 2 diyabet hastalarında uygulanan diyet kısıtlamaları hem meme kanseri oluşumunu hem de meme kanserine bağlı ölüm riskini azaltıyor. Amerika Birleşik Devletleri’nin San Antonio şehrinde her yıl yapılan meme kanseri sempozyumunda sunulan bilimsel çalışmada, meme kanseri tanısından sonra beslenme şeklinde değişiklik yapanlarda meme kanserine bağlı ölüm riskinin yüzde 20 azaldığını vurgulandı. Araştırmaya göre diyet değişikliği tüm kanserlere bağlı ölüm riskini yüzde 31 oranında azaltıyor. Bu çalışmada kanser hastalarına Tip 2 diyabet hastalarına uygulanan şeker kısıtlama diyetleri önerilmiş ve bu çalışma Harvard Tıp Fakültesi tarafından denetlenmiştir. Çünkü Tip 2 diyabet hem meme kanseri için bir risk faktörüdür, hem de meme kanseri sonrası Tip 2 diyabet gelişmesi ihtimali de yüksektir 8320 meme kanseri hastasının değerlendirildiği bu çalışmada hastalar her 2 ile 4 yılda bir, perhizlerinin nasıl olduğu ile ilgili anketleri doldurmuşlar ve araştırmacılar da meme kanseri sonrası şeker yoksunu perhize dikkat eden kişilerle, etmeyenler arasında meme kanserinin seyri ve meme kanseri tanısı konulmayan bireylerde de meme kanserinin oluşumuyla ilgili bilgileri değerlendirmişlerdir. Diyabetle uyumlu perhizde daha çok kepek alınması, kahve, kuruyemiş, taze sebze-meyve tüketilmesi, doymuş yağların daha az alınması, kırmızı etin daha az yenmesi, diyet içeceklerin daha az içilmesi ve meyve sularının daha az içilmesi şeklinde uygulanan diyetin genel popülasyonda şeker hastalığı gelişimini yüzde 40 oranında azalttığının gösterilmesiyle birlikte kanser üzerine etkisi araştırılmıştır. Çalışmada toplam 13 yıllık bir takipte takip edilen hastaların diyabet riskini azaltıcı diyet uygulayanlarda meme kanserine bağlı ölüm riski yüzde 13 azaltılmış, tüm ölüme bağlı sebeplerde ise yüzde 31 azalma sağlanmıştır. Meme kanseri tanısından sonra bu tür diyet değişikliği yapanlarda meme kanserine bağlı risk yüzde 20, tüm ölümlere bağlı risk ise yüzde 14 oranında azalmıştır.
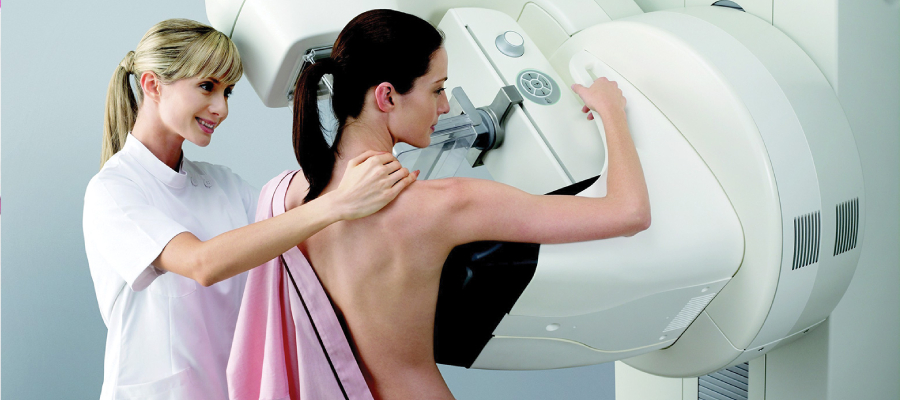
Kesinlikle unutulmamalıdır ki,
Meme muayenesi yapılmadan çekilen ve değerlendirilen mamografi ve meme ultrasonografisinin güvenilirliği azdır. Bu incelemelerde olağandışı bir olguya rastlanmaması, memelerde hastalık olmadığı anlamına gelmez.
Meme dokusundan bir örnek alınarak, bu örneğin mikroskop altında incelenmesi ve böylece meme kanseri olup olmadığının araştırılması meme biyopsisi sayesinde gerçekleştirilebilmektedir. Genellikle meme muayenesi sonucunda bir yumru bulunmasıyla ya da mamografi, ultrasonografi ve MR gibi görüntüleme yöntemleriyle şüpheli bir alanın tespit edilmesiyle meme biyopsisi yapılması gerekli olmaktadır. Meme biyopsisi ile alınan meme dokusu örneği patolog tarafından incelenmektedir ve böylece meme kanserinin olup olmadığı kesinleştirilebilmektedir. Meme biyopsisini yapmanın birçok farklı yöntemi vardır. MR rehberliğinde biyopsiyapılması da bu yöntemlerden bir tanesidir.
Memenin MR ile incelenmesi, meme kanseri tespit edilen kadınlarda ameliyat yapılmadan önce memede başka bir odak olup olmadığının tespit edilmesi ya da yüksek risk faktörlerine sahip olan kadınlarda tarama yapılması amacıyla kullanılmaktadır. Başka görüntüleme yöntemleri ile saptanamayan şüpheli bulgular, MR yöntemi ile kolayca saptanabilmektedir. Yakın bir zamana kadar ülkemizde sadece MR’da görülebilen bulgulara biyopsi yapılamamaktaydı. Bu hastalar hekim tarafından yakından gözetim altında tutuluyor ve belirli bir süre endişe içerisinde beklemek zorunda kalıyorlar ya da gereksiz bir yere ameliyat olmak, anestezi almak zorunda kalıyorlardı. Hatta kimi zaman memede ne olduğu tam olarak bilinemeyen bulgular saptandığı için meme kanserli kadınlara koruyucu tedavi uygulanamıyor ve bu kadınların memesinin tamamen alınması tercih ediliyordu. Artık kolayca uygulanabilen MR rehberliğinde biyopsi sayesinde MR ile tespit edilmiş olan kitlelere biyopsi yapılabiliyor ve kesin olarak konulan teşhis ile kadınlar endişe içerisinde beklemeden, gereksiz tedavi ve ameliyatlara maruz kalmıyorlar.
Ülkemizde sınırlı sayıda olan merkezlerde yapılabilen MR rehberliğinde biyopsi hastalar meme MR çekimlerinde olduğu gibi yüz üstü yatar. Bilgisayar yardımıyla şüpheli alanın koordinatları üç boyutlu bir şekilde belirlenmektedir. Koordinatları belirlenen bölgeye iğne biyopsisi veya ameliyat öncesinde işaretleme yapılabilmektedir.
MR rehberliğinde biyopsi uygulaması ülkemizde yeni yeni uygulanmaya başlayan bir yöntem olduğu için sadece belirli sayıda merkezlerde gerçekleştirilebilmektedir. Bu biyopsi tekniği diğer biyopsi tekniklerinden pek farklı olmasa da, işlem yapılırken özel MR cihazı ve biyopsi aparatları gerekli olmaktadır. Bu faktörler de sistemin dezavantajları arasında sayılmaktadır. MR rehberliğinde biyopsi uygulaması meme kanseri teşhisinde arada kalmış olan hastalara umut sağlayan yeni imkanlar içerisinde sayılmaktadır.
Tüm biyopsilerde olduğu gibi MR rehberliğinde biyopsi uygulaması sonrasında da hastalar ağrı hissetmemektedir. Eğer hafif derecede bir ağrı hissedilirse de kan sulandırıcı etkisi olmayan ağrı kesiciler kullanılabilmektedir. Genellikle biyopsi sonrasında hastalar günlük yaşamlarına kolaylıkla devam edebilmektedirler. Çok özel durumlar haricinde, çalışan kadınlar işlerine geri dönebilmekte, biyopsi sebebiyle herhangi bir sıkıntı hissetmemektedirler. MR rehberliğinde biyopsi uygulamasında uygun teknikler kullanılması sebebiyle, herhangi bir komplikasyon oluşması riski oldukça düşüktür. En sık görülmekte olan komplikasyon ise biyopsinin yapıldığı bölgede kanama oluşmasıdır. Bu durum özellikle kan sulandırıcı etkisi olan ilaç kullanan kişilerde daha sık görülmektedir. Bu nedenle hastaların MR rehberliğinde biyopsi uygulaması yapılmadan önce hekimlerine kullandıkları ilaçlar konusunda bilgi vermeleri gerekmektedir. Biyopsi sonrasında meydana gelen kanama ise herhangi bir müdahaleye gerek olmadan kendiliğinden iyileşmektedir.
MR eşliğinde biyopsi ya da diğer biyopsi türleri ile elde edilen doku örneklerinin incelenmesi birkaç gün sürebilmektedir. Yani sonuçlar hemen elde edilememektedir. Biyopsi sonrasında elde edilen dokular, vücut dokularının analizi konusunda uzman olan patologlar tarafından incelenir. Bu inceleme sırasında mikroskop ve diğer özel cihazlar kullanılmaktadır. Doku örneklerini inceledikten sonra patolog elde ettiği sonuçları bir rapor hazırlayarak açıklar ve ilgili hekime gönderir. Patoloji raporunda MR eşliğinde biyopsi veya biyopsi türleri ile hastadan alınmış olan doku örneklerinin boyutu, rengi ve kıvamı ile birlikte biyopsi yapılan alanda kanser hücrelerinin yer alıp almadığı ve tespit edilen hastalığın özellikleri detaylı bir şekilde açıklanmaktadır.
Yapılmış olan meme biyopsisinde sonuçların kanser çıkmadığı durumlarda, memede bulunan kitlenin gerçekten iyi huylu olduğu konusunda radyoloji ve patoloji uzmanı ile meme cerrahının fikir birliğine varıp varmadıkları önemlidir. Kimi zaman hastanın tedavisinde rol alan bu uzmanlar farklı görüşlere sahip olabilmektedirler. Böyle bir durum söz konusu ise daha kesin sonuçlar elde edilebilmesi için detaylı tetkikler ya da ameliyat yapılması gerekebilmektedir.
Patoloji raporunda meme kanseri teşhisi yapıldıysa, ne tür bir kanser olduğu, hormon reseptörlerinin pozitif ya da negatif olup olmadığı gibi detaylı bilgiler de yer alacaktır. Patoloji raporunda kanserin evresi ve türüne göre hekimler hastalarına ve tümöre özel bir tedavi planı oluşturmaktadırlar. Bu nedenle MR eşliğinde biyopsi ya da diğer biyopsi türleri ile elde edilen doku örneklerinin detaylı ve özenli bir şekilde incelenmesi gerekmektedir. İnceleme sonucunda elde edilen bilgilere göre hastanın sağlık durumu değerlendirilecek ve gerekli tedaviye hemen başlanacaktır.
Meme kanserinde belirli risk faktörlerine sahip olan kadınların hastaya özgü risk analizi sonrasında, uygun takip ve tarama programına alınması erken teşhis için hayati önem arzeder. Mutasyonu bulunan (BRCA 1 ve BRCA 2 gibi) ve ameliyat ile risk azaltıcı cerrahi kararı verilen ancak böylesi bir girişim yapılmayan hastalarda MR takibi yapılabilmektedir. Ayrıca, yüksek aile öyküsü, memede prekanseröz lezyonların saptanması gibi nedenlerden dolayı MR çekilen ve şüpheli bir lezyon bulunan hastalarda tüm bulgular topluca değerlendirilir. MR da görülen lezyonun, ultrasonografi veya mamografi ile bulunması durumunda, göreceli olarak daha kolay olan ultrasonografi veya mamografi altında biyopsi yapılması ile tanı konulabilir. Ancak, şüpheli lezyonun,
MR dışında görüntülenememesi durumunda MR altında biyopsi yapılması gerekebilir. MR altında biyopsi ile, mamografi ve ultrasonografide görünemeyen tümörlerin tanısı konabilir. Bunun dışında, meme kanseri tanısı konulan hastalarda, aynı memede veya karşı memede MR ile bulunan şüpheli ek odakların, ameliyat önvcesinde tanısının kesinleştirilmesinde MR altında biyopsi yapılabilmesi oldukça önemlidir. MR altında biyopsi imkanı olmadığı ve ek odakların tümör olup olmadığının kesinleştirilemediği durumlarda olası sonuçlar da hasta ile tartışılmalıdır. Meme kanseri tanısı konulan hastalarda, MR ile saptanan ek odaklar, kanser olmayabilir, bu durumda biyopsi yapılmadan yapılacak daha radikal bir girişim, gereğinden fazla bir girişim olarak nitelendirilebilir. Aksi durum da söz konusu olabilir. MR çekilen ve MR da şüpheli olarak nitelendirilen odakların dikkate alınmadığı, biyopsi ile sonucun kesinleştirilmediği ve takip yapılan hastalarda, bu oluşumların tümör olabileceği hatırdan çıkarılmamalıdır.

Meme kanseri kadınlarda en sık görülen kanser türüdür. Ayrıca kadınlarda kansere bağlı ölümlerin en başında da meme kanseri gelmektedir. Bu nedenlerle memesinde şüpheli bir durumla karşılaşan kadınların vakit kaybetmeden bir meme cerrahına müracaat etmeleri büyük önem taşır. Memede sıradışı bir durumla karşılaşan hekim, biyopsi yapılmasını isteyebilir. Biyopsi, cerrahi biyopsi (ameliyat) veya iğne biyopsisi şeklinde yapılabilir.
Cerrahi biyopsi, insizyonel (ameliyatla şüpheli oluşumun bir kısmı çıkarılır) veya eksizyonel (ameliyatla şüpheli oluşumun tamamı çıkarılır) biyopsi şeklinde yapılabilir. Bu biyopsi türleri genellikle ameliyathane veya biyopsi odası denilen ve cerrahi girişim imkanı veren birimlerde yapılabilir. İşlem yaklaşık 30-60 dakika sürer. Hasta aynı gün evine gönderilebilir, düşük olasılıkla kanama, infeksiyon gibi problemlerle karşılaşılabilir. Çıkan sonuca göre doktorunuz izlenecek yol ile ilgili sizi bilgilendirir. Günümüzde tanı amacıyla cerrahi biyopsi yapılması (insizyonel veya eksizyonel) tercih edilmemektedir.
İğne biyopsileri, kolay, ağrısız, pratik, komplikasyon oranı düşük, tanı koyma oranları %95 ve üzerinde olan ve günümüzde tercih edilen ve önerilen tanı koyma yöntemidir. İşlem 5-10 dakika kadar sürmektedir. Biyopsi sonucuna göre memede bulunan kitlenin iyi huylu ya da kötü huylu olduğuna karar verilmektedir. Böylece nasıl bir tedavi yöntemi izleneceğine karar verilebilmektedir.
Yapılacak biyopsi işlemi kadınlarda bir gerginliğe ve tedirginliğe neden olabilmektedir. Kadınlar bu nedenle korkuya kapılmakta ve işlemi yaptırmak istememektedir. Böyle durumlarda aile fertleri ve doktor hastayı anlamaya çalışmalı ve işlemin gerekliliği konusunda hastayı bilgilendirmeli ve cesaretlendirmelidir. İşlem konusunda ayrıntılı olarak bilgilendirilen hastanın kaygısı azalmakta ve daha rahat olmaktadır. Cerrahi biyopsilerde hastanın işlem için hastaneye aç karna gelmesi gerekirken, iğne biyopsilerinde böyle bir zorunluluk yoktur. Hastanın kullandığı ilaçlarla ilgili doktorunu bilgilendirmesi büyük önem taşır. Özellikle kan sulandırıcı ilaçlar (aspirin, kumadin gibi) hakkında ve ek hastalıkları konusunda doktorunu bilgilendirmelidir. Kan sulandırıcı ilaçların kesilmesi veya alternatif başka ilaçlara geçilmesi gerekebilmektedir.
Meme kanseri tanısı için iğne biyopsisi şart mı?
Meme kanseri saptanan hastalarda, en sık doktora müracaat nedeni, ele gelen kitledir. Tanı amacıyla doktora müracaat eden hastada ilk yapılan ayrıntılı sorgulama sonrasında elle muayenedir. Muayene ve radyolojik incelemeler ışığında şüpheli bir durumun tespitinde ilk tercih edilecek biyopsi yöntemi iğne biyopsisidir. Biyopsi ile kitlenin iyi veya kötü huylu olduğu aydınlatılır. Biyopsi ile tümörün / kanserin yayılması söz konusu değildir. Doğru tanı ve tedavi için mutlaka yapılmalıdır.
Biyopsi işlemi yapılmadan önce hastanın memesinde biyopsi yapılacak yer lokal anestezi ile uyuşturulur.
Yapılan biyopsi sonucunda eğer kitle kötü huylu ise hastanın tedavisi planlanır. Tedavi planında ilk basamak tedavi cerrahi (ameliyat) olabileceği gibi, kemoterapi, hormonoterapi gibi diğer yöntemlerle de tedavi başlayabilir ve cerrahi tedavi (ameliyat) daha sonraya bırakılabilir. Memede ele gelen ve biyopsi yapılan her kitle kanser değildir. Biyopsi yapılan hastaların ancak %10-40’nda meme kanseri mevcuttur. Biyopsi kararı verilince hemen korkmayınız ve doktorunuzun direktiflerini izleyiniz.
Yapılan iğne biyopsisinde bulguların iyi huylu gelmesiyle hastalar genellikle pek çok gereksiz işlemden kurtulurlar. Hastanın ameliyat olmasına, anestezi almasına veya daha başka tetkiklerin ve girişimlerin yapılmasına gerek kalmaz.
İğne biyopsileri doktorunuzun ofisinde doktorunuz tarafından yapılabileceği gibi, radyoloji doktoru tarafından da yapılabilir. Bu durumda biyopsi, ultrasonografi, mamografi veya MR altında yapılabilir.
İğne biyopsisi radyoloji rehberliğinde yapılabilir. Radyoloji rehberliğinde yapılan iğne biyopsileri, ultrasonografi, mamografi veya MR /manyetik rezonans görüntüleme) altında yapılabilir. Bu yöntemlerden en çok ultrasonografi rehberliğinde biyopsi uygulanır. Ultrasonografi rehberliğinde meme biyopsisi, hızlı, kolay, pratik bir yöntemdir. Ultrasonografi kullanıldığundan hasta radyasyon almaz. İşlemi yapan hekim, işlemin tüm aşamalarını görerek yaptığından, doğruluk oranları radyoloji rehberliğinde yapılmayan biyopsilere göre yükselir.
Memede şüpheli lezyonu bulunan hastalarda, iğne biyopsisi kesin tanının konması için en güvenilir, pratik ve komplikasyon oranı düşük işlemdir. Biyopsi kararı sizi korkutmamalıdır.
Ultrasonografide ve mamografide görülmeyip MR da görülen lezyonlarda MR altında biyopsi yapılması gerekebilir. Bu işlem daha az merkezde yapılabilen ve özel bir donanım varlığında gerçekleştirilebilecek biyopsi türüdür.
Vakum biyopsi, kalın iğne biyopsisine göre daha fazla dokunun alındığı biyopsi yöntemidir. Daha çok radyolojik incelemelere göre şüpheli olduğu bildirilen lezyonlarda tercih edilir. Ayrıca ultrasonografi ile görülemeyen ve mamografide kendini riskli kireçlenme ile gösteren, ameliyat olmadan iğne biyopsisi ile tanı olasılığının mümkün olmadığı durumlarda vakum biyopsi ile tanı konulabilir. Biyopsi sonucunun iyi huylu bulunduğu durumlarda, şüpheli lezyon memeden çıkarılmış hem tanı konulmuş hem de hastanın tedavisi tamamlanmış olur. Vakum biyopsi sonucunun malign (kötü huylu) geldiği durumlarda hastanın tanısı konulmuş olur, hastada tümör tedavisi için gerekli planlamalar yapılabilir.
Biyopsi Türleri
İnce İğne Aspirasyon Biyopsisi (İİAB)
Memede saptanan bmöir kitleden örnek alınması, içi sıvı dolu birkistin boşaltılması veya koltuk altında ortaya çıkan lenf bezelerinden örnbek alınması amacıyla kullanılşabilir.
Hızlı, pratik, ucuz bir yöntemdir. Hastanın derisini kesmeye, dikiş atılmasına gerek kalmaz.
Bir enjektör yardımıyla uygulanır. Örnek alınacak yer içine enjektör batırılarak hücre örneği alınır. Alınan hücre miktarının yeterli olup olmadığını kontrol etmek amacıyla bir patoloji uzmanı işleme eşlik edebilir.
İşlemin avantajları, sadece bir enjektör kullanıldığından, hastaya sıkıntı verecek kesme, dikiş atma gibi girişimler gerekmemektedir. Biyopsi yöntemleri içinde en ucuz yöntemdir. Sonuçlar çok hızlı olarak (1-2 gün) öğrenilebilir. Hastanın vücudunda ağrı, kanama, morarma, enfeksiyon gibi komplikasyonların oluşma olasılığı yok denecek kadar azdır.
İnce iğne aspirasyon biyopsisinin dezavantajları, diğer biyopsi yöntemlerine göre doğruluk oranı daha düşüktür, %75 ila %80 arasında değişmektedir. İşlemin başarısı, yeterli tecrübeye sahip patolog ile doğru orantılıdır ve sitoloji konusunda tecrübeli sitopatolog ile doğruluk ve kesinlik oranları artmaktadır. Bu konuda yetişmiş sitopatolog sayısının hem ülkemizde hem dünyada çok fazla olmadığı söylenebilir.
Kesici İğne Biyopsisi (Kalın iğne biyopsisi – Tru-cut Biyopsi)
İnce iğne aspirasyon biyopsisinde kullanılan iğnelere oranla kalınlık olarak 2 ila 4 mm. kalınlığındaki iğneler kullanılmaktadır. Ayrıca diğerinden bir farkı da biyopsi tabancası kullanılması gerekliliğidir.
Uygulanma şekli olarak, iğne kitlenin ucuna yerleştirilmektedir. Tabancaya basınca iğne kitlenin içerisine gitmekte ve bir parça alıp geri gelmektedir. İğne meme içerisinden çıkarılmakta, alınan parça formol denilen bir çözelti içine konmaktadır. İşlem birkaç kez tekrarlanmaktadır, böylece biyopsi yapılan lezyonun farhklı noktalarından örnek alınabilmekte ve işlemin doğruluk oranları yükseltilmektedir. Patoloji laboratuarına gönderilen örneklerin inceleme sonuçları birkaç gün içinde bildirilmektedir.
Kesici iğne biyopsisinin avantajları, diğer biyopsi yöntemlerine göre daha kesin sonuç elde edilebilmektedir ve doğruluk oranları %95’lere ulaşmaktadır. Meme kanseri tanısında en çok kullanılan biyopsi yöntemi kesici iğne biyopsisidir (trucut – kalın iğne). Normal iğneye göre daha kalın olduğundan ciltte 1-2 mmlik bir kesi yapılması gerekmektedir. Ancak yapılan kesi birkaç gün içerisinde kendiliğinden iyileşmektedir. İşlem sonrasında hastalara az da olsa hafif ama geçici ağrı çekmektedir. Biyopsiye bağlı küçük morarmalar görülebilse de ciddi sıkıntıya yol açmamakta, çabuk iyileşmekte ve rahatsızlık hissi kabul edilebilir ve sıkıntı yaratmayacak düzeyde olabilmektedir.
Kesici iğne biyopsisinin dezavantajları, kullanılan iğnelerin, ince iğne biyopsisinde kullanılan iğnelere göre daha işlevsel olduğundan daha pahalı olmasıdır. Maliyet, daha az tercih edilmesindeki en önemli etkendir. Son yıllarda alternatif firmaların varlığı ve rekabet ile iğnenin ucuzlaması ile daha yaygın kullanılmaya başlanmıştır.
Meme kanseri düşünülen bir hastada ilk tercih edilecek biyopsi yönteminin kesici iğne (=kalın iğne = trucut) biyopsisi olduğu hatırdan çıkarılmamalıdır.